双源CT双期增强对甲状腺乳头状癌淋巴结转移的诊断价值
东强,曲丽洁,方思月,张宏,蔡文炬
(南京市江宁医院 影像科,江苏 南京 211100)
1 资料与方法
1.1 一般资料
回顾性分析本院2016年7月至2017年7月术前行CT平扫及双期增强扫描、术后经病理证实的40例乳头状癌患者及1例甲状腺癌术后颈部淋巴结复发患者的临床及影像资料。其中男5例,女36例;年龄24~69岁,平均(42.2±9.5)岁。
1.2 仪器及方法
采用西门子双源FLASH CT扫描仪对患者行CT平扫及双期增强扫描:患者仰卧于CT床,甲状腺健侧手臂上举(以减少锁骨对称伪影);FLASH CT扫描中打开CARE Dose 4D,管电压为100、140 kV,扫描层厚5 mm并以1 mm重建,矩阵256×256,经肘静脉注入对比剂碘海醇50 ml,流速3.0 ml·s-1,动脉期采用阈值触发方式,颈总动脉强化CT值大于100 Hu后触发动脉期扫描,延迟25 s后扫描静脉期,扫描范围从颅底至主动脉弓水平;扫描前嘱患者不要做吞咽动作。
1.3 甲状腺癌结节影像表现、转移性淋巴结评价及良性淋巴结数据采集方法
1.3.1 甲状腺癌结节的评价 癌结节径长[(长+宽+高)/3]、癌结节与甲状腺被膜的关系以及癌结节动、静脉期强化方式。
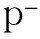
1.3.3 良性淋巴结数据采集方法 取每个患者颌下区淋巴结(因甲状腺癌转移至颌下区淋巴结罕见,并除外其它颈部病变)2~3枚,测量记录CT值的变化(方法同转移性淋巴结),并求其平均值。
1.4 手术病理
所有患者于CT双期增强检查后1~3 d行甲状腺癌联合根治术,同时行患侧颈部淋巴结清扫术。术后病理检查,并进行转移性、良性淋巴结计数。
1.5 统计学处理
采用SPSS 19.0统计软件分析术后病理诊断及术前CT诊断转移淋巴结的准确性;并分析癌灶结节大小、与被膜关系及强化程度与淋巴结转移的相关性,采用χ2检验;采用MedCalc软件验证良、恶性淋巴结CT强化值的正态分布性,并做ROC曲线,计算曲线下面积及淋巴结良、恶性强化阈值。P<0.05表示差异有统计学意义。
2 结 果
2.1 甲状腺乳头状癌结节的CT表现与颈部淋巴结转移相关性
经手术病理证实,40例甲状腺乳头状癌患者中19例存在颈部淋巴结转移。乳头状癌结节共43枚,平扫结节边缘模糊不清,动脉期甲状腺癌结节与明显强化的正常甲状腺组织分界清晰,静脉期呈填充式强化且边缘模糊不清(图1)。结节大小分类及淋巴结转移情况见表1。结节径长>10 mm组与径长≤5 mm组、5 mm <径长≤10 mm组淋巴结转移率差异均有统计学意义(χ2=8.731,P=0.003;χ2=9.779,P=0.002),径长≤5 mm组与5 mm<径长≤10 mm组差异无统计学意义(χ2=0.063,P=0.802)。癌结节和甲状腺包膜的关系与淋巴结转移相关性情况见表2,两者无明显相关性(χ2=0.108,P=0.948)。
表1癌结节大小与颈部淋巴结转移相关性
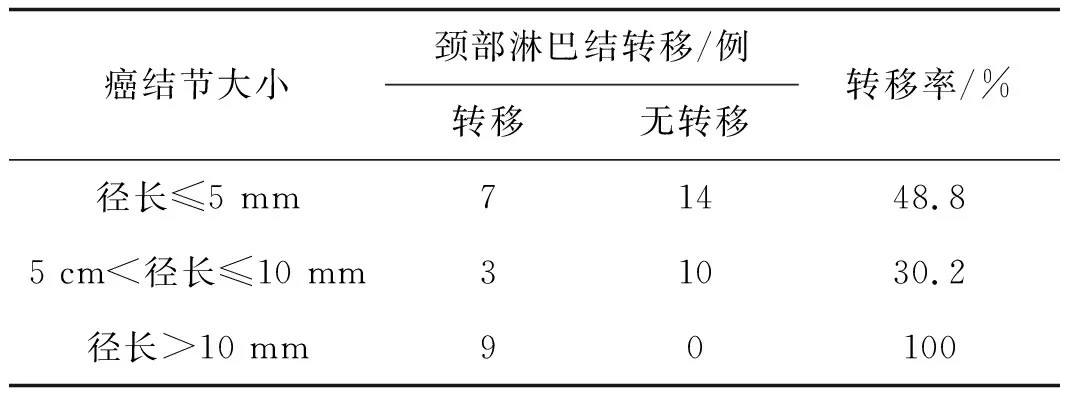
癌结节大小颈部淋巴结转移/例转移无转移转移率/%径长≤5 mm71448.85 cm<径长≤10 mm31030.2径长>10 mm90100
表2癌结节和甲状腺被膜关系与颈部淋巴结转移相关性
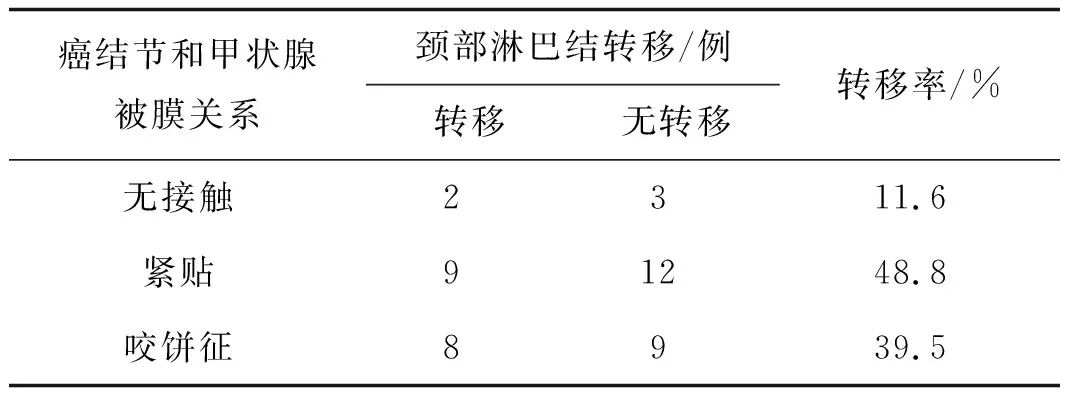
癌结节和甲状腺被膜关系颈部淋巴结转移/例转移无转移转移率/%无接触2311.6紧贴91248.8咬饼征8939.5
无接触:癌结节与甲状腺被膜完全分离;紧贴:结节与甲状腺被膜连续、分界不清,但无突出与轮廓外;咬饼征:癌结节突出于甲状腺被膜外缘,被膜边缘不连
2.2 颈部淋巴结CT双期增强表现
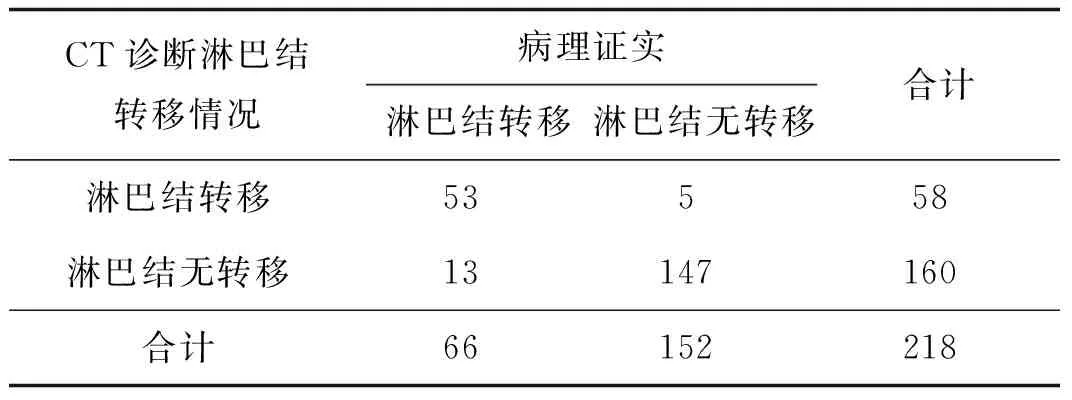
表3 CT诊断颈部淋巴结转移与病理对照例
3 讨 论
3.1 甲状腺癌结节CT双期增强表现与颈部淋巴结转移相关性
甲状腺癌对正常甲状腺组织破坏、摄碘性减低,因此在CT平扫中表现为稍低密度,因其不具有包膜,所示呈不规则形且边缘模糊。增强扫描动脉期甲状腺正常组织因具有强摄碘性而明显强化,而乳头状癌结节富含浓密的纤维结缔组织,在动脉期表现为不强化或轻度强化,癌结节边界显示清晰,但瘤体内纤维结缔组织仍有纤细血管供血,因此呈渐进性强化,癌结节静脉期呈轻度或中度强化,减少了与正常甲状腺强化程度的差异,且边缘模糊,即为强化边缘模糊或缩小征象,此常作为诊断乳头状癌重要征象[9]。本研究结果显示,动脉期可以更精确地反映癌结节的大小及边界,尤其随着甲状腺B超普及,<10 mm乃至<5 mm的微小结节越来越多地被发现(本组≤10 mm 34枚,其中≤5 mm 21枚),动脉期观片可以提高微小癌结节的敏感率。本组结节≥10 mm(9枚)的病例颈部淋巴结转移率为100%,而结节直径<10 mm的淋巴结转移率无差异,因此癌结节直径>10 mm是颈部淋巴结转移的重要危险因素,此与孙荣昊等[10]的研究结果符合。当癌结节侵犯甲状腺被膜时,因甲状腺被膜有丰富的淋巴管易发生颈部淋巴结转移,但本研究CT所提示的癌结节与甲状腺被膜的“紧贴”征象、“咬饼”征象对颈部淋巴结转移无明显相关性,考虑为甲状腺被膜为菲薄的纤维膜,目前的CT分辨率尚不能显示该被膜,CT虽提示癌结节与甲状腺被膜关系密切,但其间仍可能存在薄层的甲状腺组织,并非甲状腺被膜已被侵犯,因此CT提示癌结节与被膜的关系不作为颈部淋巴结转移的危险因素。
表4颈部转移性淋巴结与良性淋巴结CT值比较及ROC曲线分析
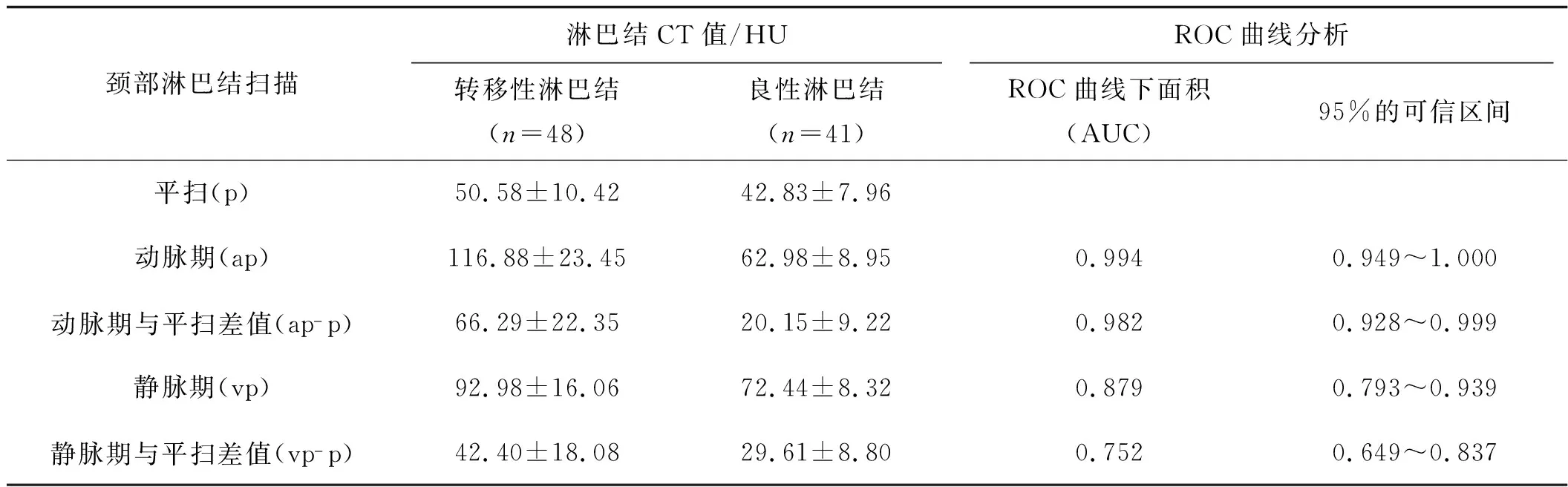
颈部淋巴结扫描淋巴结CT值/HUROC曲线分析转移性淋巴结(n=48)良性淋巴结(n=41)ROC曲线下面积(AUC)95%的可信区间平扫(p)50.58±10.4242.83±7.96动脉期(ap)116.88±23.4562.98±8.950.9940.949~1.000动脉期与平扫差值(ap-p)66.29±22.3520.15±9.220.9820.928~0.999静脉期(vp)92.98±16.0672.44±8.320.8790.793~0.939静脉期与平扫差值(vp-p)42.40±18.0829.61±8.800.7520.649~0.837
注:统计学分析转移性淋巴结与良性淋巴结强化程度符合正态分布,非参数检验两者强化程度差异有统计学意义(P<0.001)
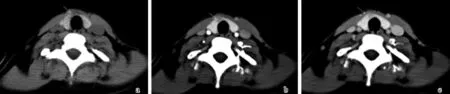
a.平扫;b.动脉期;c.静脉期。癌结节径长约8 mm,其内可见微钙化,平扫癌结节模糊,与正常甲状腺组织分界不清,可见“咬饼征”,动脉期癌结节轻度强化,与周围明显强化的正常甲状腺组织分界清晰,静脉期进一步强化,与正常甲状腺组织分界不清
图1患者女,42岁,甲状腺峡部偏右侧乳头状癌(箭)
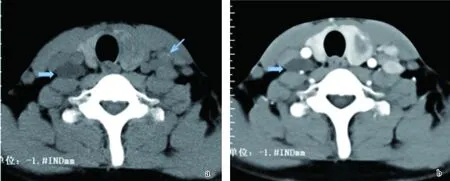
a.平扫,颈区转移淋巴结完全囊变(粗箭),增强后未强化;b.动脉期,颈区多发转移淋巴结,平扫可见淋巴结微钙化(箭),增强扫描动脉期淋巴结明显强化
图2患者男,33岁,甲状腺左侧叶乳头状癌伴双侧颈部多发淋巴结转移
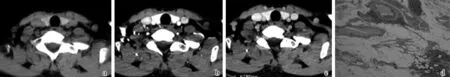
a.平扫;b.动脉期;c.静脉期;d.病理(HE×100)。侧颈区见微小淋巴结转移灶(箭),径长约4 mm,平扫呈等密度,动脉期明显强化,静脉期强化程度减低。病理提示:淋巴结内见转移性癌组织,细胞核拥挤,染色质细颗粒状,可见明显核沟及小核仁
图3患者女,45岁,甲状腺右侧叶乳头状癌伴侧颈区淋巴结转移
3.2 CT双期增强对颈部淋巴结转移的诊断
甲状腺乳头状癌患者早期即可伴有颈部淋巴结转移,区域淋巴结转移可分为中央组及外侧组转移,以中央组(即Ⅵ区)转移更为常见,因其为甲状腺淋巴引流第一站。本组中央组淋巴结转移31枚,占58.5%。甲状腺癌患者出现颈部淋巴结微小钙化、囊变、坏死为其转移的特征性表现。微钙化机制为乳头癌所产生的甲状腺球蛋白及钙盐的沉积;坏死、囊变多见于较大的转移性淋巴结。两者可作为转移性淋巴结的定性诊断,但诊断的敏感率较低。本组转移性淋巴结伴钙化4枚,囊变、坏死15枚,两者占总转移性淋巴结的32.8%,且多为颈部多发转移,因此并不适用于诊断早期及少量颈部淋巴结转移。本组转移性淋巴结实性成分均明显强化,以动脉期强化较为明显,静脉期强化程度减低;良性淋巴结强化方式为渐进性轻中度强化,静脉期CT值略高于动脉。这可能为良性淋巴结血供较低,而甲状腺癌颈部转移的淋巴结具有甲状腺摄碘的组织学特性,肿瘤血管丰富且伴有包膜血管的补充[11],因此增强后能明显强化。动、静脉期转移性淋巴结强化程度有助于判断淋巴结是否转移,并且动脉期的敏感性及特异性要明显优于静脉期,且更助于发现≤5 mm早期微小的转移性淋巴结(本组发现12枚,占总转移性淋巴结的20.7%)。近期Park等[12]报道,动脉期对甲状腺乳头状癌颈部淋巴结转移的判定有较高的准确率,其良、恶性淋巴结的动脉期参考阈值为99 HU,但本组动脉期参考阈值为81 Hu。这可能因为前者的注射对比剂量及注射流速高于本研究组(前者:剂量75 ml,流速3.5 ml·s-1;本研究组:剂量50 ml,流速3.0 m·s-1)。
4 小 结
CT双期增强可明显提高甲状腺乳头状癌对颈部转移性淋巴结的诊断准确率,尤其动脉期的高敏感性、高特异性,更能发现微小的转移淋巴结,而且动脉期便于甲状腺微小癌结节的显示。甲状腺癌结节直径>10 mm 是颈部淋巴结转移的重要危险因素。CT所提示癌结节与甲状腺被膜的关系对颈部淋巴结转移无明显相关性。

