单病种限价政策背景下医疗服务市场参与主体的行为分析
段金利 张岐山
(1. 福州大学经济与管理学院, 福建福州 350116; 2. 福建中医药大学药学院, 福建福州 350122)
一、引言
随着“十三五”规划的逐步落地,我国自2009年3月17日开始的医改新政渐渐进入“深水区”。如何有效地缓解日益突显的“看病难、看病贵”问题成为新医改关注的焦点,而医疗服务的支付方式改革则被视为解决该问题的主要途径之一。长期以来,我国医疗服务市场的支付方式都是按服务项目付费。该方法简单易行,但却容易出现供给诱导需求的现象,如小病大医、过度检查等,从而导致医疗费用居高不下。[1]为了解决这个问题,美国在疾病分类管理的基础上,推行了诊断相关分类(Disease Related Group, DRG)的医疗服务支付方式。[2]该方法主张医疗服务应按病种付费,以此来有效地控制每个病种的治疗成本,最大程度地避免供给诱导需求现象的出现。[3]
鉴于DRG方法在国外取得的显著成效,我国也开始大力推行按病种付费的支付方式,其主要的表现形式为单病种限价。2017年1月10日,国家发改委、国家卫计委和人社部联合发布的《关于推进按病种收费工作的通知》指出各地要抓紧推进按病种付费的医疗服务,并为320个病种制定了限价标准,为落实改革提供参考。然而,虽然在我国的医改新政中,按病种付费已经成为重要的改革方向[4],但现有的相关研究却不多见。同时,该政策自实施以来,在国内反响平淡,甚至被斥为“鸡肋”。赵亮在对单病种付费政策进行经济学分析后指出,该政策是一种无效的管制措施。[5]谭贵泓等认为我国现行的单病种限价措施离国外主流的DRG付费方式还存在相当大的差距。[6]因此,若想挖掘出该政策难以有效推行的真正根源,就必须科学合理地分析单病种限价背景下参与主体的行为模式,从而为正确地制定单病种限价政策提供夯实的理论支撑。
黄涛等通过建立一个信号博弈模型来从信任商品的角度分析医疗服务市场中过度治疗的欺骗行为。[7]杜创通过博弈论模型来分析价格管制对医疗服务市场的影响,认为按病种付费的医疗支付方式对医疗行为的影响是未来值得探究的问题。[8]Zhou等采用序贯博弈理论分析政府、医院和患者在新合作医疗背景下的行为模式。[9]综上,博弈论是用来分析医疗服务行为模式的主要方法之一。因此,本文在单病种限价的政策背景下对医疗服务市场的参与主体进行博弈分析,以此探究医疗服务财政补偿、服务效用、服务价格、审核成本、惩罚力度等因素对参与主体行为的影响。分析发现,患者对单病种限价医疗服务效用的疑虑是该政策“叫好不叫座”的根本原因。同时,在一定的约束下,合理调整医疗服务的财政补偿率、加大对医院规避限价行为的惩罚、建立长效的监督审查机制均是推进单病种限价政策顺利落地的有效措施。
二、研究假设及基本模型
假设医疗服务市场是由发改委及物价部门、卫生卫计部门、医保部门、医院、患者等参与主体组成。其中,发改委及物价部门、卫生卫计部门和医保部门共同组成监管部门,拥有单病种治疗限价的制定权、单病种限价的监督权和惩罚权。医院既是医疗服务的供给方,也是单病种限价政策的执行主体。而患者是医疗服务的需求方,其在获取医疗服务的同时,能够获得监管部门的财政补偿。因此,本文将医疗服务市场简化为监管部门、医院和患者共同组成的整体。
在实际的医疗服务行为中,监管部门具有推行单病种限价政策的职能,并对执行过程中规避限价的参与主体进行惩罚;医院作为带有竞争性和营利性的经济实体[10],具有规避限价,追求利润的行为动机;患者在患病时倾向于消费比最优数量更多的医疗服务。[11]因此,医院和患者在实际中具有联合规避单病种限价的行为动机。
为了更好地分析医疗服务市场参与主体的行为,本文以某一病种的医疗服务行为为例,构建相应的博弈分析模型,其模型的基本假设如下:
(1)参与主体:监管部门、医院、患者。
(2)行动步骤:医院和患者是否联合规避单病种限价,联合规避的概率为p1,不规避的概率为1-p1;监管部门是否审核,审核的概率为p2,不审核的概率为1-p2。
(3)p1、p2均为私人信息。监管部门代表医疗服务市场稳健时社会获得的整体收益,记为U,且其对该病种对应的医疗服务进行限价,限价价格记为P。同时,假设监管部门对限价执行情况进行审核的成本为V,且监管部门只要进行审核就可以发现医院和患者是否存在联合规避限价的行为。
(4)若医院和患者执行单病种限价政策,则患者获得由医疗服务带来的效用w2。监管部门将对患者进行财政补偿,其补偿率为t1。若医院和患者联合规避限价政策,则医院获得了额外的收益ΔP;患者获得更好的医疗服务,其此时的医疗效用记为w1,且患者获得从监管部门处获得的比例为t2的财政补偿。若监管部门审核出医院和患者的联合规避行为,则其会对二者进行惩罚,惩罚力度和额外产生的收益成正比。因此,对医院和患者的惩罚金额分别为k1ΔP和k2ΔP。此时,对患者的财政补偿参照执行限价时的标准,即为t1P。
(5)假设更好的医疗服务将带来更多的医疗效用,因此,有w1≥w2;同时,财政补偿率应不大于实际的支付金额,因此,有0≤t1≤1,0≤t2≤1。
三、医疗服务参与主体的博弈行为分析
(一)监管部门与医院的博弈行为分析
在实际医疗服务市场中,面对监管机构制定的单病种限价政策,医院可选的策略集为“联合规避,不联合规避”,而监管机构的可选策略集为“审核,不审核”。由此可得监管部门和医院之间的博弈树,具体如图1所示。
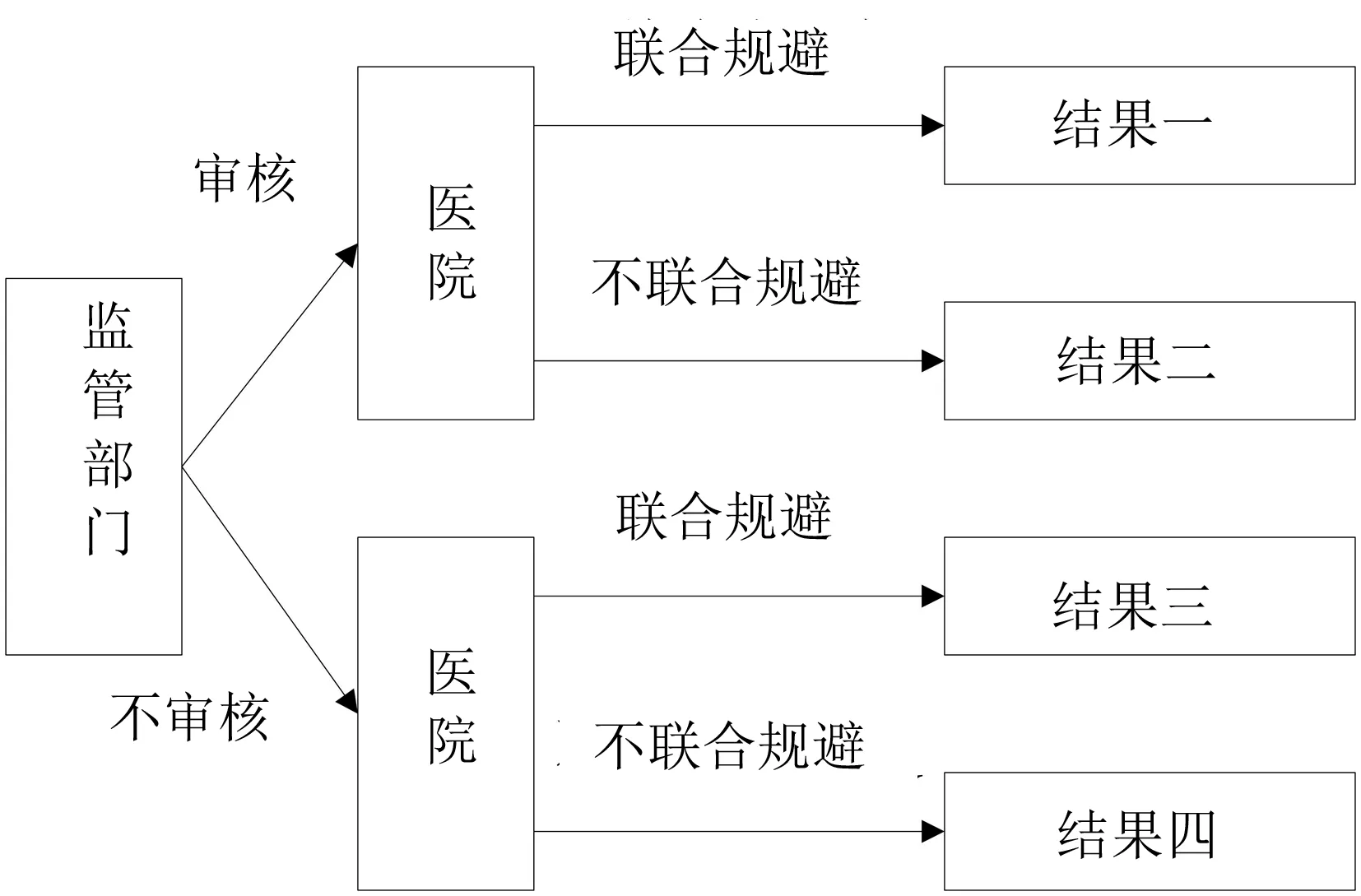
图1 监管部门和医院的博弈树
若医院选择不联合规避,则其所得的医疗服务收益为P;反之,其可获得收益为P+ΔP。医院提供医疗服务的行为会受到监管部门概率为p2的审核;且若审核发现了联合规避行为,则医院将会被处以k1ΔP的惩罚。若监管部门选择不审核,则其收益为U;若选择审核,则其需支付审核成本V。若发现了联合规避行为,则监管部门可以获得k1ΔP+k2ΔP的罚金收益。此外,若医院和患者联合规避了限价政策,而监管部门并未审核,则监管部门需要为医疗服务支付t2(P+ΔP)的财政补偿;若医院与患者没有规避限价政策,或监管部门发现了规避行为,则监管部门仅需支付t1P的财政补偿。由此可知,监管部门和医院之间博弈过程的收益情况如表1所示。

表1 监管部门和医院的博弈策略矩阵
由表1可知,监管部门的收益可以表示为
监管部门的最大收益是其审核概率的函数。对p2进行求导可得
则医院与患者联合规避单病种限价的最优概率为
(3)
因此,医院与患者联合规避单病种限价的最优概率与监管部门的审核成本、两种医疗服务的价格和财政补偿率及发现联合规避行为后监管部门对两者的惩罚力度有关。
医院的收益可以表示为
医院的最大收益是其联合规避概率的函数。对p1进行求导可得
(5)
则监管部门对医院医疗服务行为的最优审核概率为
(6)
因此,监管部门对医院进行审核的最优概率仅与其对发现联合规避行为后对医院的惩罚力度有关。
(二)监管部门与患者的博弈行为分析
同样的,面对监管部门制定的单病种限价政策,患者可选的策略集为“联合规避,不联合规避”,而监管部门的可选策略集为“审核,不审核”。若患者选择不联合规避,则其所获得的医疗服务效用为w2,且其需要支付(1-t1)P的医疗费用。若患者选择联合规避,则其可获得的医疗服务效用为w1。此时,若监管部门没有发现,则患者仅需支付(1-t2)(P+ΔP)的医疗费用;反之,患者需要支付费用(1-t1)P+ΔP,并被处以k2ΔP的惩罚。由于联合规避是患者和医院的共同行为,且监管部门的策略集不变,因此,监管部门和患者博弈过程的收益情况如表2所示。

表2 监管机构和患者的博弈策略矩阵
由表2可知,监管部门的收益仍可以由式(1)表示。因此,医院与患者联合规避单病种限价的最优概率等同于式(3)。而患者的收益可以表示为
患者的最大收益是其与医院联合规避概率的函数。因此,对p1进行求导可得
则监管部门对患者医疗服务行为的最优审核概率为
(9)
因此,监管部门对患者进行审核的最优概率与两种医疗服务的价格、财政补偿率、患者获得的效用及发现联合规避后监管部门对患者的惩罚力度有关。
(三)博弈分析结果
假设监管部门、医院和患者各自追求收益的最大化,则可得到三方博弈的均衡解,其解为:
监管部门对医院的最优审核概率为
(10)
监管部门对患者的最优审核概率为
(11)
医院与患者最优的联合规避概率为
(12)
结合表1、表2和以上的博弈结果,可以得到以下的结论:
结论一:当且仅当V≤-t1P+k1ΔP+k2ΔP+t2(P+ΔP)时,监管部门才有审核的可能。
证明:若医院和患者没有联合规避单病种限价,则监管部门的审核收益U-t1P-V恒小于U-t1P;若医院和患者有联合规避行为,且有V>-t1P+k1ΔP+k2ΔP+t2(P+ΔP),则有U-t1P+k1ΔP+k2ΔP-V 结论三:监管部门对医院的最优审核概率与其对发现联合规避行为后对医院的惩罚力度成反比。 证明:该结论可以由式(10)直接得到。得证。 综上,单病种限价的政策背景下,医疗服务行为的财政补偿率、效用和价格均深深地影响着监管部门和医患双方的行为模式。本节在此基础上,尝试进一步地剖析医患双方的内驱行为模式。 在实际的医疗服务行为中,面对监管机构制定的单病种限价政策,医院可选的策略集为“规避,不规避”,而患者的可选策略集也为“规避,不规避”。由此可得医院和患者之间的博弈树,具体如图2所示。 图2 医院和患者的博弈树 医疗服务是一种供需双方高度信息不对称且患者需求缺乏弹性的服务行为[12],若医院选择规避,无论患者是否愿意,其所接受的也往往是规避单病种限价的医疗服务。考虑到患者的主观意愿和医院的营利性,若患者要求规避限价,则医院往往也将提供高于限价的医疗服务。为了突显医患双方的主观意愿,本文假设在医疗服务中,若医院和患者有一方不规避,则另一方的规避行为将被监管部门发现,并给予相应的惩罚。从而可得医院和患者博弈过程的收益情况,具体表示如表3。 表3 医院和患者的博弈策略矩阵 根据表3中的收益矩阵,可以将医患双方的行为分为以下四种情况: (2)若存在w1-(1-t1)P-ΔP-k2ΔP≥w2-(1-t1)P,则当医院选择不规避时,患者也必然采取规避行为,此时,有w1-w2≥(1+k2)ΔP;反之,患者将采取不规避行为。这说明若医院选择不规避时,患者是否选择规避与财政补偿的方式无关,而是与两种医疗服务的效用差、监管部门对患者规避行为的惩罚力度和规避限价后医疗服务的价格增值有关。 (3)若患者采取规避行为,则医院是否采取规避行为的收益值是一致的。 (4)若存在P+ΔP-k1ΔP≥P,则当患者采取不规避行为时,医院将采取规避行为,此时有k1≤1;反之,医院将采取不规避行为。这说明若患者采取不规避行为,则医院的行为方式仅与监管部门对医院规避行为的惩罚力度有关。 结论四:当存在k1>1,w1-w2<(1+k2)ΔP时,医患双方均不规避单病种限价的行为是纳什均衡策略。 证明:当医患双方均选择不规避的情况下,若医院单方面更改策略,则其收益值由P转变为P+ΔP-k1ΔP。而若患者单方面改变策略,则其收益值由w2-(1-t1)P转变为w1-(1-t1)P-ΔP-k2ΔP。又由于存在k1>1,w1-w2<(1+k2)ΔP,这两个收益值的转变均表现为收益减少。由此可知,医患双方均无法单独改变行为策略来提高收益值,因此,医患双方均选择不规避是一个纳什均衡策略。得证。 按病种付费的医疗支付方式改革是我国医改新政的突破方向之一,而单病种限价政策正是该改革的主要手段,并被寄予规范医疗服务市场、控制医疗费用增长、破解以药养医僵局的重大期望。然而,在医疗实践过程中,由于医患双方的高度信息不对称、医疗服务需求弹性弱等问题,导致其在执行过程中出现了“叫好不叫座”的尴尬局面。 本文通过博弈理论来对医疗服务市场中参与主体的行为方式进行分析,从而总结出监管部门、医院和患者在单病种限价政策背景下的一些行为规律。根据这些规律,本文提出以下建议来为今后我国单病种限价政策的推行提供理论支撑。 (1)降低医疗审核成本,建立长效合理的监管机制。根据结论一可知,医患双方联合规避的概率与监管部门审核成本成正比关系。事实上,由于医疗服务的高度专业性,监管部门往往需要付出较高的代价方能进行有效的监管。个别服务供给者容易利用专业信息优势,通过重新命名医疗服务行为、供给诱导需求等方式来逃避单病种限价政策。因此,降低审核成本、减少审核难度是全面推行单病种限价政策的必要前提。为此,政府应通过合理圈定限价范围、改进临床路径管理模式、引进先进的DRG管理系统来对单病种限价医疗服务进行标准化[13],以此方便构建长效的监管机制,实现低成本的医疗服务行为审核。 (2)合理调整财政补偿率,构建科学有效的医疗保险制度。根据结论二可知,医疗服务的财政补偿率对市场参与主体的行为具有重要的影响。适当地提高单病种限价的财政补偿率t1,减少未实行限价的财政补偿率t2,有利于减少医患双方联合规避单病种限价的概率。 (3)加强服务质量监督,提高单病种限价服务的医疗效用。医疗服务是一种需求弹性低的服务,患者往往具有明显的风险厌恶偏好,并倾向于使用超出实际需要的医疗服务。[14]由对表3的分析可知,当存在w1-w2≥(1+k2)ΔP时,无论医院是否规避单病种限价政策,患者都将选择规避行为。而w1和ΔP都是单病种限价实施前就已经存在着的医疗服务效用与收益,且在尊重患者自由选择的原则下,对患者规避单病种限价行为的惩罚力度k2也注定不会太大。因此,单病种限价能否有效推行的关键就在其所带来的医疗服务效用w2上了。事实上,患者对单病种限价医疗服务质量的疑虑正是单病种限价政策在执行过程中最大的障碍。所以,w1-w2≥(1+k2)ΔP恰是当前单病种限价政策近乎沦为“鸡肋”的主要原因。综上所述,加强对单病种限价医疗服务质量的监督是推进我国医改新政的重要措施。 (4)适当加大对规避限价行为的惩罚力度,建立合理的激励机制。由结论三和结论五可知,医院的执行程度取决于监管部门对其规避单病种限价行为的惩罚力度。因此,适当加强对医院规避单病种限价行为的惩罚力度有利于单病种限价政策的落实。同时,监管部门还应辅之以减少财政补偿率等惩罚手段来限制患者的规避行为,并提高单病种限价的医疗服务质量,从根本上消除医患双方规避单病种限价政策的行为动机。唯有如此,方能使医患双方均不规避限价政策成为纳什均衡策略,并避免医患双方联合规避行为成为最佳策略,从而实现有限医疗资源的合理配置。 注释: [1] 吕国营:《测量成本、可验证性与医疗费用支付方式》,《财贸经济》2009年第10期。 [2] Or Z.,“Implementation of DRG Payment in France: issues and recent developments”,HealthPolicy, vol.117,no.2(2014), p.146. [3] 俞 乔、杜修立、赵昌文等:《有限医疗资源在全病种范围配置的有效性分析》,《中国社会科学》2013年第10期。 [4] Rajtar M. ,“Health care reform and Diagnosis Related Groups in Germany: The mediating role of Hospital Liaison Committees for Jehovah's Witnesses”,SocialScience&Medicine,vol.166( 2016),pp.57-65. [5] 赵 亮、金昌晓、海 闻:《医疗保险单病种付费政策的经济学分析》,《经济经纬》2008年第5期。 [6] 谭贵泓、任晓晖、刘志军等:《国内外按病种付费的比较研究》,《中国卫生事业管理》2013年第9期。 [7] 黄 涛、颜 涛:《医疗信任商品的信号博弈分析》,《经济研究》2009年第8期。 [8] 杜 创:《价格管制与过度医疗》,《世界经济》2013年第1期。 [9] Zhou W. H., Wan Q., Zhang R. Q.,“Choosing among hospitals in the subsidized health insurance system of China: A sequential game approach”,EuropeanJournalofOperationalResearch, vol.257,no.2(2017),pp.568-585. [10] 古新功、万君康:《药品价格管制三方信息博弈模型研究》,《经济管理》2013年第6期。 [11] 张晓娣:《阶梯式医保支付率改革的增长和福利效应——动态CGE框架下的政策模拟》,《经济学家》2014年第1期。 [12] 杜 创、朱恒鹏:《中国城市医疗卫生体制的演变逻辑》,《中国社会科学》 2016年第8期。 [13] Lüthi H.J., Widmer P.K.,“DRG system design: A financial risk perspective”,Operations Research for Health Care, https://doi.org/10.1016/j.orhc.2017.03. 002. [14] Dunn A.,“Health insurance and the demand for medical care: Instrumental variable estimates using health insurer claims data”,JournalofHealthEconomics, vol.48(2016),pp.74-88.

四、医患双方的内驱行为分析



五、政策建议

