血管内导丝电凝方法治疗微导管无法到位的穿支动脉血泡样动脉瘤5例报告
江裕华 冯俊强 赵 阳 张艳玲 贺红卫 李佑祥
(北京市神经外科研究所 首都医科大学附属北京天坛医院 北京市神经介入工程中心,北京 100050)
血泡样动脉瘤(blood blister-like aneurysms,BBAs)是一种极其罕见的颅内血管性疾病,仅占所有颈内动脉动脉瘤的0.9%~6.5%,占所有颅内动脉瘤的1%,以及所有破裂动脉瘤的0.5%~2%[1]。其典型症状主要表现为急性蛛网膜下腔出血(aneurysmal subarachnoid hemorrhage,aSAH),发病平均年龄较囊状动脉瘤患者更低[2]。相比于囊状动脉瘤,血泡样动脉瘤表现出更多的“危险行为”,血管内治疗的术后合并症也更多[3]。而且即使进行了手术治疗,仍有复发和再出血的可能[4]。目前[5-6]认为,血泡样动脉瘤主要分为两种类型:一种发自近动脉主干,另一种起自穿支血管远端。本文重点关注后者。文献[7-17]报道了许多BBAs的治疗方法,但对BBAs的最佳治疗方法仍存在争议。Szmuda等[7]进行了一项311例BBAs患者的回顾性研究,该研究显示,在对311例患者的病死率、恢复率、再出血率、复发率分析后发现,没有任何一种手术治疗方式能优于血管内介入治疗。
本文中的5例蛛网膜下腔出血患者,均经全脑血管造影确诊为穿支动脉血泡样动脉瘤,3例动脉瘤位于基底动脉,1例动脉瘤位于颈内动脉,1例位于大脑后动脉。最终均接受血管内介入治疗。术中微导丝到位后反复尝试微导管无法到位,遂采用单纯血管内导丝电凝方法治疗。平均随访时间约10.4个月,5例患者预后都较好。术后随访均未发现动脉瘤复发。现报告如下。
1 病例资料
病例1,女性患者,49岁,2012年8月3日时突发头痛、恶心、呕吐,头颅CT(图1A)和当地就诊医院的造影提示“中脑周围非动脉瘤性蛛网膜下腔出血”。经保守治疗1个多月后症状好转,9月21日复查造影发现基底动脉穿支血管小动脉瘤(图1B、C)。患者于10月12日来本院就诊。反复查看造影资料显示动脉瘤直径小于1 mm。当日即刻复查造影明确了动脉瘤的存在,小脑前下动脉(anterior inferior cerebellar artery,AICA)超选造影(图1D)见动脉瘤不显影时AICA仍通畅可见,提示动脉瘤并未起自小脑前下动脉。经讨论后,决定于10月16日施行血管内介入治疗。术前给予顿服阿司匹林和波立维各300 mg,全身麻醉满意后,给予全身肝素化。右股动脉行Seldinger穿刺,置入6F动脉鞘,管头置于左椎C2水平行右椎造影。马拉松微导管多次尝试后无法进入瘤腔。术者评估手术风险后尝试单纯血管内电凝。把Traxcess14微导丝(Microvention, Columbia Aliso Viejo, 美国)置于动脉瘤内,把微导管靠近瘤颈,按照连接支架导丝的方式将其连接到Solitaire电解脱系统(ev3 Neurovascular, Irvine, 美国),电压4 V、电流1 mA,持续4 min。电凝后即刻造影显示动脉瘤体积缩小(图1 E)。术者将4 mm×7 mm Hyperform球囊放到穿支动脉起始处以5个大气压充盈球囊5 min(图1F)。去充盈后汤氏位和反汤氏位造影动脉瘤均未显影(图1G),患者术中无任何不适。患者术后造影随访1年(图1H),电话随访至今,未见动脉瘤复发。
病例 2,女性患者,51岁,突发剧烈头痛和呕吐,影像学提示蛛网膜下腔出血破入第四脑室(图2A)。CT血管造影(computed tomography angiography,CTA)(图2B)和数字减影血管造影(digital subtraction angiography,DSA) (图2C)提示基底动脉尖穿支动脉远端小动脉瘤。多学科会诊后决定施行血管内介入治疗。患者术前顿服阿司匹林、波立维各300 mg,全身麻醉满意后,给予全身肝素化,6F Envoy导引导管(Cordis Neurovascular)送入左侧椎动脉。Traxcess14微导丝(Microvention, Columbia Aliso Viejo, 美国)携带Echelon10微导管(Micro Therapeutics ev3 Neurovascular, Toledo Way, Irvine, 美国)送入基底动脉,Echelon10微导管无法进入动脉瘤内(图2D)。遂采用与病例1中相同方法施行血管内电凝。导丝撤出动脉瘤后即刻造影动脉瘤未再显影(图2E)。此后未进行进一步操作,术后也并未给予双抗治疗。36 d后复查造影见载瘤动脉通畅,动脉瘤未显影 (图2F)。随访6个月患者无任何症状。
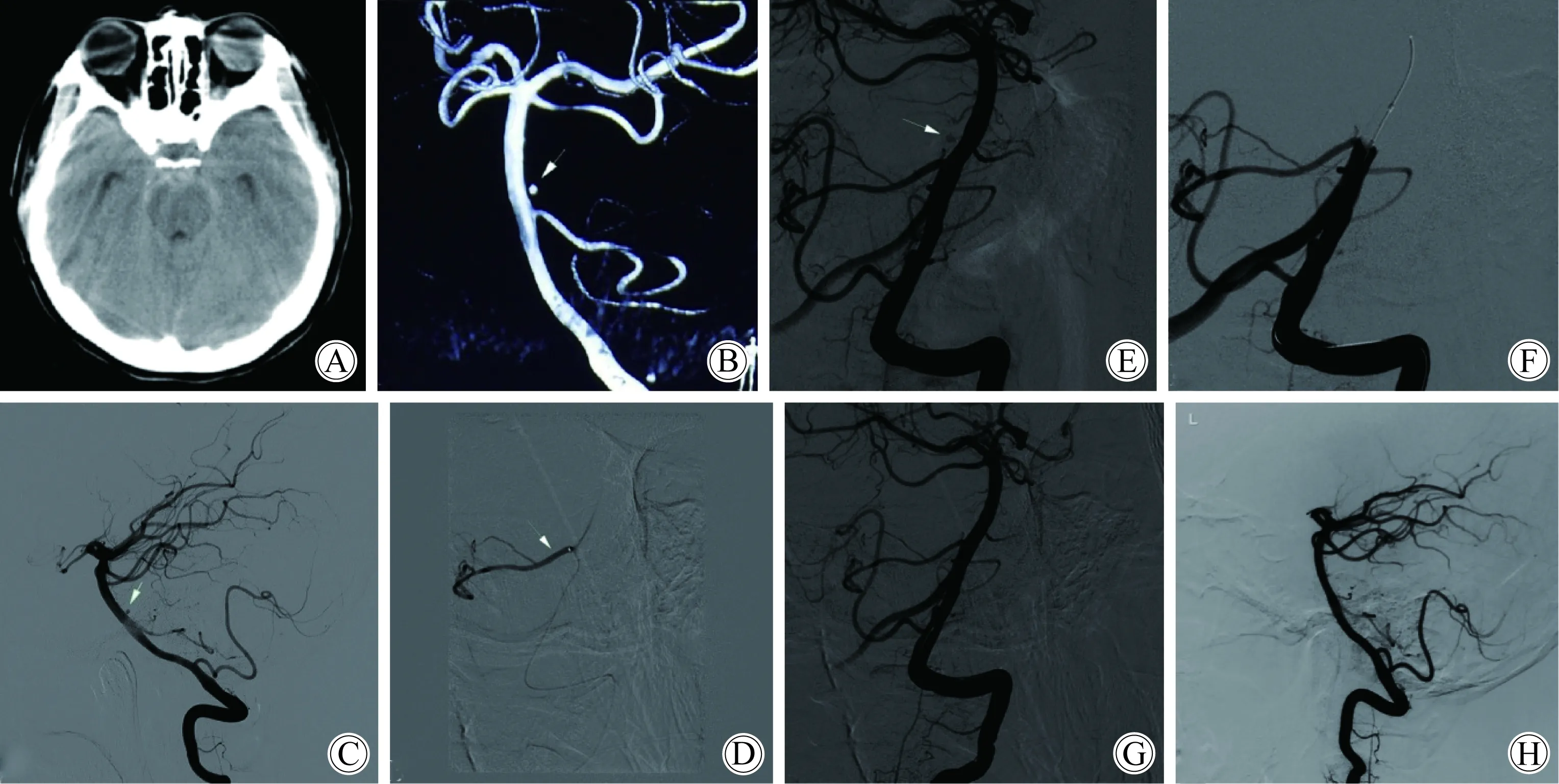
图1 病例 1: 49岁,女性,突发头痛、恶心、呕吐Fig.1 Case 1: A 49 year female patient who suddenly had a headache, nausea and vomiting
CT (A) showed a small amount of subarachnoid hemorrhage, confined to mesencephalon surrounding cisterna; CTA (B) and the first lateral DSA (C) showed micro-small aneurysm of the basilar artery(white arrow); AICA micro angiography excluded (D) (white arrow) aneurysm to AICA and its branches. Basilar angiography(E) indicated the retention of contrast agent in aneurysm. Using balloon occluded the parent artery and oppressed begin of the perforator artery (F) for 5 minutes. No recurrence of aneurysm was found by immediate postoperative angiography (G) and angiography 1 years after operation(H);CT:computed tomography;CTA:computed tomography angiography;DSA:digital subtraction angiography;AICA:anterior inferior cerebellar artery.
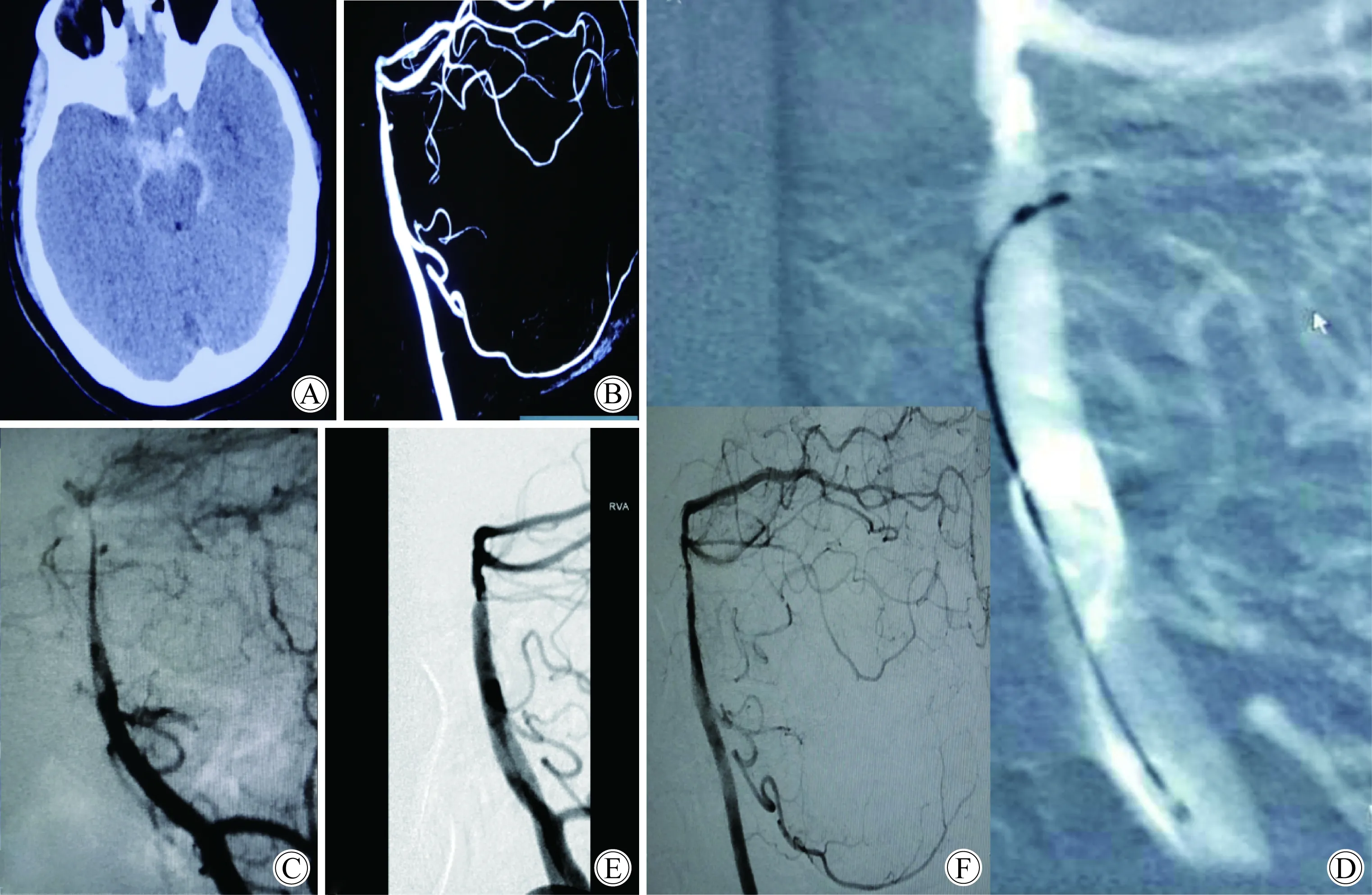
图2 病例 2: 51岁,女性,突发剧烈头痛、呕吐Fig.2 Case 2: A 51 year old female patient who had a sudden headache and vomiting
CT (A) showed diffuse subarachnoid hemorrhage. CTA(B) (8 days after the onset of disease)and DSA (C)(10 days after the onset of disease) showed a small aneurysm that starts from the proximal segment of the perforator vessel of the dorsal basilar artery. Vertebral artery lateral angiography (D) shows that Echelon-10 micro catheter could not enter the aneurysm. Immediate postoperative angiography (E) showed that the aneurysm was not developed. Reexamination with DSA(F) 36 days after operation showed that the aneurysm was undeveloped, and no obvious abnormality was found in the parent artery;CT:computed tomography;CTA:computed tomography angiography;DSA:digital subtraction angiography.
病例3,女性患者,16岁,头外伤2个月后突发剧烈头痛。CT提示蛛网膜下腔出血,DSA提示左侧颈内动脉远端穿支动脉血泡样动脉瘤和左侧颈内动脉海绵窦段动脉瘤(图3A、B)。决定采用血管内介入治疗。术前顿服阿司匹林、波立维各300 mg,全身麻醉满意后给予全身肝素化,6F Envoy导引导管置于左侧颈内动脉。术者决定先行治疗远端动脉瘤,但Traxcess14微导丝无法携带Echelon10微导管送入瘤腔内,遂决定先行解决近端动脉瘤。海绵窦段动脉瘤栓塞后(图3C),所有术者均同意使用两个长支架同时覆盖近端和远端动脉瘤。两枚Enterprise支架(Codman,4.5 mm×37 cm)通过Prower支架管(Codman)成功释放,即刻造影远端动脉瘤仍显影。Traxcess14微导丝携带Echelon微导管再次靠近动脉瘤瘤颈(图3D~F)。电凝方法与以上病例相同。即刻造影显示动脉瘤消失(图3G)。6个月后造影复查未见动脉瘤显影(图3H)。7个月后患者神经症状消失,回到学校生活。
病例 4,男性患者,59岁,突发剧烈头痛,影像学提示蛛网膜下腔出血,DSA提示大脑后动脉穿支动脉小动脉瘤,施行血管内电凝(与病例2和3类似)。术后随访14个月未见动脉瘤复发。
病例5,女性患者,54岁,突发头痛、恶心、呕吐,当地影像学检查提示蛛网膜下腔出血,DSA提示基底动脉穿支小动脉瘤,采用与病例2和3类似的电凝方法。术后随访13个月未见复发。
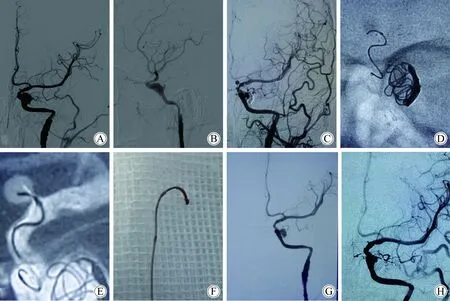
图3 病例 3: 16岁,女性,头部外伤,突发剧烈头痛2个月余Fig.3 Case 3: A 16 year old female patient with head injury, and had a sudden severe headache two months ago
Left internal carotid artery’s anterioposterior(A) and lateral(B) images showed that blood blister-like aneurysm originating from the proximal segment of the perforator vessel of the internal carotid artery. Another aneurysm was found in the ipsilateral cavernous segment of internal carotid artery. After embolizing intracavernous aneurysm with 2 stents and some coils,the blood blister-like aneurysm still developed(C). Undiminished image of internal carotid artery(D) and the frontal image(E) shows that micro catheter can not enter the aneurysm with the help of Traxess-14 guide wire(F). Immediate postoperative angiography (G) showed that the aneurysm was not developed. Reexamination with DSA(H) 6 months later showed that the aneurysm was undeveloped;DSA:digital subtraction angiography.
2 讨论
本中心颅内动脉瘤的治疗方案由神经外科和神经介入医生团队共同评估和制定,所有的患者入院后均进行了系统评估,治疗一般是在72 h内患者病情稳定后进行。血泡样动脉瘤的治疗在本中心首选血管内介入治疗。
血泡样动脉瘤,尤其是穿支动脉血泡样动脉瘤对于神经外科医生仍然是一个挑战。相对于典型的动脉瘤性蛛网膜下腔出血而言,这种患者症状更轻微,另外,这种动脉瘤经常发生于低流量动脉上,在发现时经常已自发性部分栓塞。这些特点提示这些动脉瘤有更为良性的自然史,因此医生往往低估了这些动脉瘤的危险性。然而,回顾文献[8]显示1/7未接受治疗的血泡样动脉瘤患者发生了动脉瘤再破裂。这种动脉瘤经常采用夹闭载瘤动脉的手术方式,但由于载瘤动脉走形纤细、管壁结构异常且通常无可供代偿的吻合支,且动脉瘤壁脆弱,外科夹闭风险很高,因此更适合采用血管内介入治疗。使用支架和弹簧圈治疗BBA,是一种较好的选择[9]。
文献报道的穿支动脉血泡样动脉瘤病例极少,尤其是通过介入方法进行治疗的病例。Hamel等[10]报道了1例患者微导管无法进入瘤腔,转而开颅夹闭,术后并发张力性气颅。Park等[11]报道了3例成功治疗的穿支动脉小动脉瘤,他们将这种小动脉瘤定义为“中脑前蛛网膜下腔出血”,但未得到世界的公认。 Chen等[12]报道了2例血管内栓塞基底动脉分叉处的动脉瘤,预后均很好。
近年来,血流导向装置逐渐成为一种具有前景的治疗策略[13-14]。这种方法的原理在于,使用支架可以在瘤颈和载瘤动脉之间形成一个补片,阻止血液流入动脉瘤中[15]。理论上,使用覆膜支架治疗BBA,可以使血管内的血流状态恢复到正常,从而成为一种理想的治疗方式[16]。然而,当BBA的位置靠近前脉络膜动脉和后交通动脉时,覆膜支架不能避开这些血管从而只覆盖瘤颈,因此覆膜支架技术只能用于有限的病例[17]。Peschillo等[18]根据他们治疗颈内动脉夹层动脉瘤时的经验使用血流导向装置成功治疗了3例血泡样动脉瘤患者。但术后发生2例血栓相关合并症,1例颈外动脉-椎动脉危险吻合出血(可能是由于双抗疗法引起),其中1例患者遗留永久性神经功能障碍。Kuhn等[19]报道了4例血流导向装置治疗血泡样动脉瘤,所有动脉瘤均发自穿支动脉近端。围术期期间患者无合并症发生,但有轻度管腔狭窄。
本中心的5例患者中,微导丝到位后微导管反复尝试均无法到位,遂尝试血管内电凝,即刻造影结果良好。在病例3中,成功释放了2枚支架覆盖瘤颈,但动脉瘤仍有显影,因此尝试了电凝的方法。血管内电凝治疗颅内血泡样动脉瘤精确的机制尚不清楚。这是笔者所知的第一次尝试使用血管内电凝方法治疗穿支动脉血泡样动脉瘤。尽管病例数量较少,但毫无疑问是一种新的技术方法。这些患者目前为止没有再出血,并且一直处于随访中。
笔者认为,本研究中的电凝治疗包括两个微观过程:1)血栓形成,一定范围的恒流直流电可以吸引血液中的白细胞、血小板、凝血因子等带负电荷的因子,诱导血栓形成。2)血栓机化,电流产生的电热效应可以促使血栓形成加速,并进一步促使血栓变性、机化,将不稳定的血栓转变成稳定的血栓。合适的电流大小可以促进电血栓的形成,而一定的时间的热效应可促使血栓变性、机化,阻止了纤维溶解过程,稳定了血栓,减少了动脉瘤再次破裂出血的机会。
对于该技术主要的关注点在于术后稳定性,但是12.3个月的随访以及系统化的抗凝可以在一定程度上除外血管痉挛和血栓形成造成的动脉瘤不显影。单纯血管内电凝为微导管无法到位的动脉瘤治疗提供了一种新的方法,但是其机制有待于进一步探索。这种技术是否适用于动静脉畸形、硬脑膜动静脉瘘以及其他小血管疾病仍有待于进一步的探索。
结论:微导丝血管内电凝代表了一种颅内动脉瘤神经介入治疗的新尝试。笔者通过短期随访证明应用血管内电凝治疗血泡样动脉瘤安全而有效。但仍需要更大样本量的研究以及更长的随访时间对这一结果进行论证。

