阴道残端液基细胞学筛查在因良性病变全子宫切除术后随访中的临床意义
沈艳 李慧卉 杨锐 夏静
阴道残端液基细胞学检测(liguid-based cytologic test, LCT)是全子宫切除术后阴道残端病变的筛查手段,而全子宫切除术则是妇科手术中最常见的术式之一,仅次于剖宫产[1],它是治疗子宫肌瘤、异常子宫出血、子宫内膜异位症、子宫脱垂、宫颈癌、内膜癌等妇科疾病的有效方法。在中国大陆,每年因子宫肌瘤行全子宫切除术者超过10万人[2],数据显示,每3位女性中就有1位要进行全子宫切除的手术[3]。面对庞大的已行全子宫切除术的人群,我国尚未制定术后阴道残端细胞学筛查的流程及统一标准。本研究回顾分析了2013年1月—2016年8月武汉协和医院体检中心的24 239份细胞学筛查的结果,评价阴道残端LCT在全子宫切除术后随访中的意义。
对象与方法
一、对象
选择2013年1月—2016年8月在武汉协和医院体检中心进行过宫颈或阴道残端LCT的24 239位患者。患者年龄26~90岁,平均年龄(46.4±11.3)岁,包括未行全子宫切除术者和因良性病变切除全子宫者,其中因良性病变切除全子宫者1 118例,未行全子宫切除术者23 121例。排除标准:因宫颈上皮内瘤变II-III级及以上病变、宫颈癌、内膜癌、子宫肉瘤、输卵管癌、卵巢癌等其他生殖道恶性肿瘤切除全子宫的患者;细胞学筛查结果为正常腺细胞和正常内膜细胞的人群。由有经验的妇科医师取材,并由经验丰富的技师阅片,所有患者均否认既往宫颈上皮瘤变II级及以上病变史,且无自觉不适,近期未行阴道治疗且距此次检查1年内未行细胞学筛查。
二、方法
1. LCT:诊断标准参考2001年伯塞斯达(The Bethesda system, TBS)诊断系统。上皮细胞异常:①无明确诊断意义的非典型鳞状上皮细胞(Atypical Squamous Cells of Undetermined Signification, ASC-US),②非典型鳞状上皮细胞,不除外高度鳞状上皮内病变(Atypical Squamsus cells-Cannot exclude HSIL,ASC-H),③低度鳞状上皮内病变(Low-grade squamous Intraepithelial Lesion, LSIL),④高度鳞状上皮内病变(High-grade squamous Intraepithelial Lesion, HSIL)。
由于所有已行全子宫切除术的患者中细胞学检查结果均无不典型腺细胞、高度鳞状上皮内病变及以上病变,因此未行子宫切除术者的以上细胞学结果本文将不纳入探讨范围,并将ASC-US及ASC-H一并纳入ASCs组中,而对于结果为ASCs及LSIL者嘱其半年后复查。
2.统计学处理:采用SPSS 19.0软件进行分析,计数资料的比较采用卡方检验,P<0.05为差异有统计学意义;估计算出风险比(prevalence ratio,PR)及95%置信区间(95% confidence interval,95%CI)的值。
结 果
1.细胞学检查结果为ASCs及LSIL的患病率:在已行子宫切除术后的患者中ASCs及LSIL的患病率均低于未行此术者,两组ASCs及LSIL的风险比分别为0.4和0.2,全子宫切除术为阴道残端病变的保护因素。

表1 LCT细胞学检查结果分布情况[例(%)]
2.细胞学异常的发生与年龄的关系:在已行全子宫切除者中,不同年龄组细胞学筛查异常患病率差异无统计学意义;而在未行此术者中,不同年龄组ASCs及LSIL的患病率差异具有统计学意义。不同年龄组ASCs的PR分别为0.7、0.3、0.4、0.3,除<40岁组外,其余各年龄组切除子宫均为ACSs的保护因素;40~49岁组以上不同年龄组LSIL的PR为0.2,仅50~59岁组切除子宫为LSIL的保护因素。
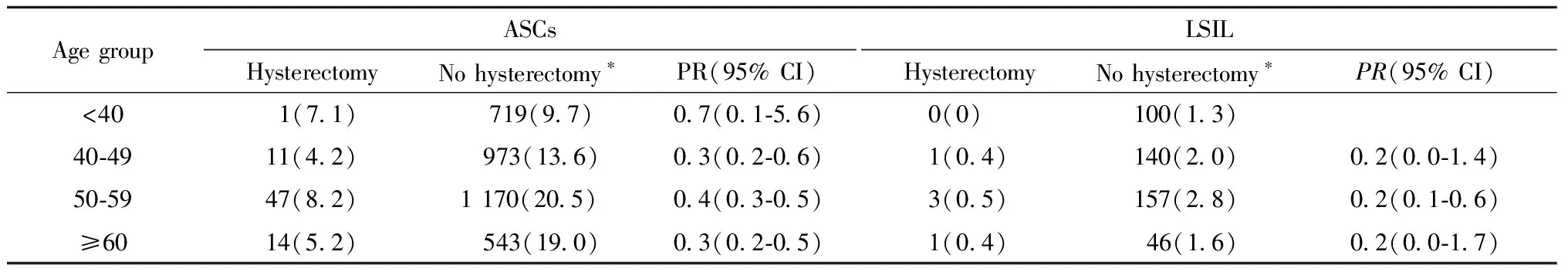
表2 年龄与LCT结果的关系Table 2 The relationship between age and vaginal cytology tests
Note: Compared with different age group,*P<0.05
讨 论
全子宫切除术史是阴道上皮内瘤变(vaginal intraepithelial neoplasia, VAIN)的高危因素之一,有研究表明,因宫颈癌行全子宫切除术者和因良性病变手术者术后诊断为VAIN的几率差异无统计学意义[4]。并有文献报道,28%-41%的阴道癌发生于因良性病变切除子宫的患者中[5],因此,有学者认为,因良性病变切除子宫者应常规行阴道残端细胞学筛查。
但国外有多份研究或文献均表明,因良性病变切除全子宫者术后不必常规行细胞学检查,其中一项对53 891例因良性病变切除全子宫的女性的阴道残端LCT分析结果显示,仅0.2%的细胞学结果异常[6]。Stoke-Lampard[7]等的一项回顾性研究显示,在6 543例因良性病变切除全子宫的人群中,术后细胞学随访仅1.8%的人群细胞学异常,0.12%的组织学异常,无1例恶性肿瘤。其他研究表明,因良性病变行全子宫切除术后,阴道残端发生细胞学异常的几率很低,而且大部分的阴道细胞学检查都是不必要的,造成了资源浪费以及给患者带来了不必要的心理恐慌[7,8]。我国报道在因良性病变切除全子宫后的细胞学筛查结果中,细胞学阳性预测值仅17.39%,VAIN发病率不高,因此针对此类人群的细胞学筛查意义不大[9]。我国台湾的一项针对27 037份阴道残端细胞学结果的大样本分析[10]显示阳性率仅0.68%。2016年1月美国妇产科医师学会(American College of Obstetricians and Gynecologists, ACOG)发布了最新的宫颈癌筛查指南[11],指出了因良性病变切除全子宫的女性不需再进行细胞学筛查和HPV检测,该类妇女发生阴道癌的风险很低,进行阴道残端细胞学筛查,异常检出率和阳性预测值均很低。而在理论上,全子宫切除术已将易发生病变的宫颈移形带切除,也支持因良性病变切除全子宫后无需再常规行阴道残端细胞学筛查的观点。
阴道上皮内瘤变及阴道癌的发生均与人乳头瘤病毒(human papillomavirus, HPV)的感染密切相关,全子宫切除术者和未行此术者HPV的感染率相似[12,13],但在术后患者中很少引起任何细胞学异常[13],同时由于全子宫切除后,HPV的敏感区宫颈移行带切除,而阴道上皮仅在粘膜破损时才能感染HPV,故易感性明显降低。因此有学者认为HPV检测在VAIN的筛查中获益甚少。但随着VAIN发病率增加,有研究显示,55%-88.2%的VAIN与HPV感染有关,其中HPV16型最常见[14-15],因此有人认为HR-HPV分型检测对VAIN筛查有一定意义。
本次研究中,因良性疾病切除全子宫者和未行此术者的阴道残端LCT结果中的ASCs及LSIL的总患病率分别为6.9%、16.6%,均高于国外同类研究[6]中的报告值,不同年龄组细胞学筛查异常患病率差异无统计学意义;可能与此次研究样本量较少相关,但切除组和未手术组相比,切除组的患病率明显低于未手术组的患病率,且PR为0.4(0.3-0.5),故在本次研究中尚无证据支持因良性病变切除全子宫后的常规阴道细胞学筛查。但此次研究尚有不足,缺乏病理诊断结果,且对LCT结果的研究因样本的限制未纳入结果为不典型腺细胞、高度鳞状上皮内病变及以上病变者,可能低估细胞学异常在全子宫切除术后人群中的患病率,影响统计分析的客观性,因此,仍需要更大样本或多中心合作来进行前瞻性研究进一步明确阴道残端细胞学筛查在因良性病变切除全子宫后的患者中的随访意义,并可探讨术后HPV的感染率以及其与阴道残端病变的关系。
虽然VAIN仅约占女性下生殖道上皮内瘤变的1%[5],但近年来发病率呈上升趋势。有报道指出,在因良性病变切除全子宫的人群中,VAIN可在术后8年发生[16]。结合本次研究结果,虽显示术后细胞学筛查意义不大,指南[11]推荐此人群术后可不再进行细胞学的筛查,但考虑术后仍有发生VAIN可能,因此是否可循序渐进来延长筛查时间至最后终止筛查(如3年、5年、10年等的间隔),期望以后进行相关研究来降低VAIN的发生率,并制定适宜我国国情的全子宫切除术后阴道残端细胞学筛查的随访常规。
参考文献
1 Mattingly M,Juran R,Su I,et al.Patient knowledge of hysterectomy and pap screening after minimally invasive hysterectomy.Patient Educ Couns,2017,100:121-125.
2 Gu Y,Zhu L,Liu A,et al.Analysis of hysterectomies for patients with uterine leiomyomas in China in 2010.Int J Gynecol Obstet,2015,129:71-74.
3 Guo T,Ren L,Wang Q,et al.A Network of Updated Haemostatic Strategies for Hysterectomy.Int J Surg,2016,35:187-195.
4 Frega A,French D,Piazze J,et al.Prediction of persistent vaginal intraepithelial neoplasia in previously hysterectomized women by high-risk HPV DNA detection.Cancer Lett,2007,249:235-241.
5 Murta EF,Neves Junior MA,Sempionato LR,et al.Vaginal intraepithelial neoplasia :clinical-therapeutic analysis of 33 cases.Arch Gynecol Obstet,2005,272:261-264.
6 Vale DB,Bragança JF,Xavier-Junior JC,et al.Usefulness of vaginal cytology tests in women with previous hysterectomy for benign diseases:assessment of 53891 tests.Gynecol Oncol,2015,137:270-273.
7 Stokes-Lamprd H,Wilson S,Waddell C,et al.Vaginal vault smears after hysterectomy for reasons other than malignancy:a systematic review of the literature.BJOG,2006,113:1354-1365.
8 Saraiya M,Lee NC,Blackman D,et al.Self-reported Papanicolaou smears and hysterectomies among women in the United States.Obstet Gynecol,2001,98:269-278.
9 杨淑丽,段微,苗劲蔚.阴道残端细胞学异常病例107例临床分析.中国医刊,2013,48:73-75.
10 Lin CP,Lin HC.Vaginal pap test result in women status-post hysterectomy for benign disease in Taiwan.Poster presentations/Int J Gyneco Obstet,2012,119S3:S531-S867.
11 周红娣,金福明,沈铿.2016年美国妇产科医师学会推荐的宫颈癌筛查及预防指南的解读.现代妇产科进展,2016,25:401-405.
12 Philip E.Castle,Mark Schiffman,Andrew G.Glass,et al.Human Papillomavirus Prevalence in Women Who Have and Have Not Undergone Hysterectomies.J Infect Dis,2006,194:1702-1705.
13 Philip E.Castle,Mark Schiffman,M.Concepcion Bratti,et al.A Population-Based Study of Vaginal Human Papillomavirus Infection in Hysterectomized Women.J Infect Dis,2004,190:458-467.
14 Lamos C,Mihaljevic C,Aulmann S,et al.Detection of Human Papillomavirus Infection in Patients with Vaginal Intraepithelial Neoplasia.PLoS One,2016,11,e0167386.
15 Zhang J,Chang X,Qi Y,et al.A retrospective study of 152 women with vaginal intraepithelial neoplasia.Int J Gynaecol Obstet,2016,133:80-83.
16 陈波,朱兰,朗景和.阴道上皮内瘤变28例临床分析.中国实用妇科与产科杂志,2012,28:918-920.

