3种不同术式对岩斜区脑膜瘤患者疗效的比较
刘锋,肖三潮,千超,李峰,张毓,肖学谦
脑膜瘤起源于脑膜及脑膜间隙,主要出现的部位有矢状窦旁、大脑凸面、大脑镰旁、蝶骨等大脑部位[1]。据统计脑膜瘤约占颅内肿瘤的20%,女性发病率约为男性的2倍,且发病高峰年龄在40~50岁[2,3]。岩斜区脑膜瘤是指在蝶骨、颞骨、枕骨等颅底中后窝区域的脑膜瘤,此区域脑膜瘤位置太深,肿瘤暴露困难,肿瘤区域累及大量血管及神经[4,5]。因此岩斜区脑膜瘤手术复杂,难度大且术后易出现多种并发症,影响手术效果及患者生存质量。近几年临床研究表明,乙状窦前入路手术更适用于大多数岩斜区脑膜瘤患者,随着显微技术的发展,这一手术创伤明显减轻,术后并发症的发生率明显降低[6]。因此本研究回顾性分析颞下经小脑幕入路,经乙状窦后入路,幕上下联合经岩骨乙状窦前入路(以下均简称经岩骨乙状窦前入路)对62例岩斜区脑膜瘤患者神经损伤及生活质量的影响,为岩斜区脑膜瘤临床治疗提供参考。
1 资料与方法
1.1 一般资料
回顾性分析2013年1月至2017年1月我院行脑膜瘤切除术的62例岩斜区脑膜瘤患者的临床资料。62例患者中,男20例,女42例;年龄21~59岁,平均(40.59±16.24)岁;病程1个月~5年,平均(2.3±0.8)年;肿瘤直径0.5~3.5 cm,平均(2.52±0.72)cm。所有患者术前均行CT及MRI检查,影像学检查结果均符合岩斜区脑膜瘤评估标准[7]。根据患者手术入路方式的不同分为颞下经小脑幕入路组18例,经乙状窦后入路组17例,经岩骨乙状窦前入路组27例,统计并且比较3组患者性别、年龄等一般资料差异无统计学意义(P>0.05),具有可比性,见表1。
1.2 治疗方法
3组患者均行全身麻醉,在显微镜下行肿瘤切除术;根据肿瘤直径、位置、生长方式及KPS评分等因素选择手术入路。术后72 h采用MRI增强扫描评估肿瘤切除程度,其中部分切除肿瘤且KPS(Karnofsky Performance Scale)功能状态评分≥75分的患者,术后1周给予放射治疗。
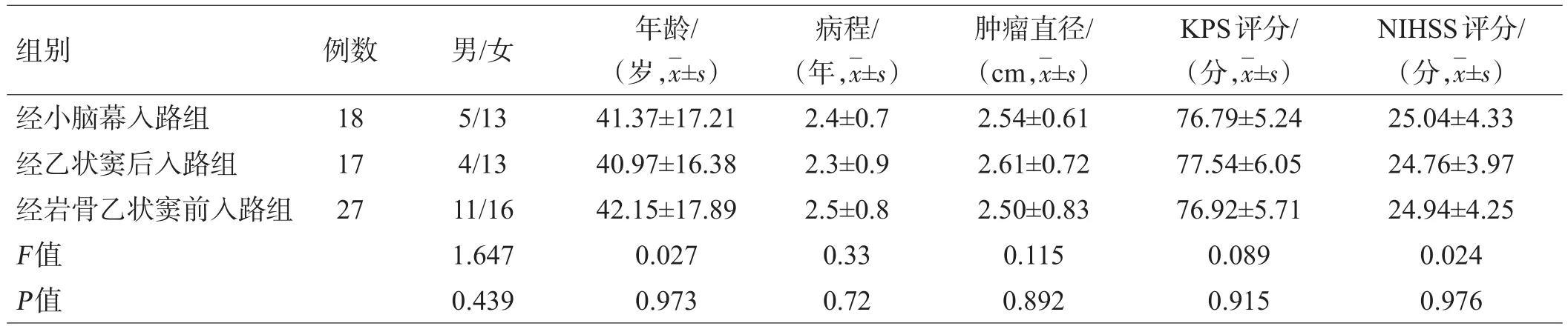
表1 3组患者一般资料比较
1.3 观察指标
观察并且记录3组患者术后72 h手术切除程度和术后并发症发生率。采用美国国立卫生研究院(NIHSS)神经功能缺损评分标准评估3组患者术前及术后1、3、6个月神经功能损伤程度,采用KPS评分表评估3组患者术前及术后1、3、6个月功能状态。随访10个月到4年,记录3组患者随访结果并且计算复发率。
1.4 统计学处理
2 结果
2.1 3组患者手术切除程度及术后并发症比较
经岩骨乙状窦前入路组根治性切除率达到77.78%,明显高于经小脑幕入路组和经乙状窦后入路组(P<0.05);但经小脑幕入路组和经乙状窦后入路组根治性切除率比较差异无统计学意义(P>0.05);经岩骨乙状窦前入路组术后并发症显著高于经小脑幕入路组和经乙状窦后入路组(P<0.05),其他2组比较差异无统计学意义(P>0.05),见表2。
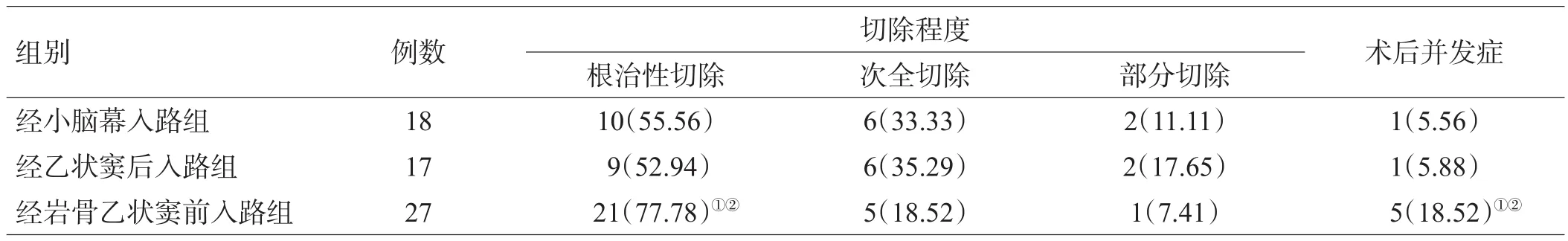
表2 3组患者手术切除程度及术后并发症比较[例(%)]
2.2 3组患者手术前后NIHSS评分比较
术后1、3、6个月3组NIHSS评分较术前均显著下降(P<0.05),术后3、6个月经岩骨乙状窦前入路组患者NIHSS评分明显低于其他2组(P<0.05),其他2组间差异无统计学意义(P>0.05),见表3。
表3 3组患者手术前后NIHSS评分比较(分,±s)
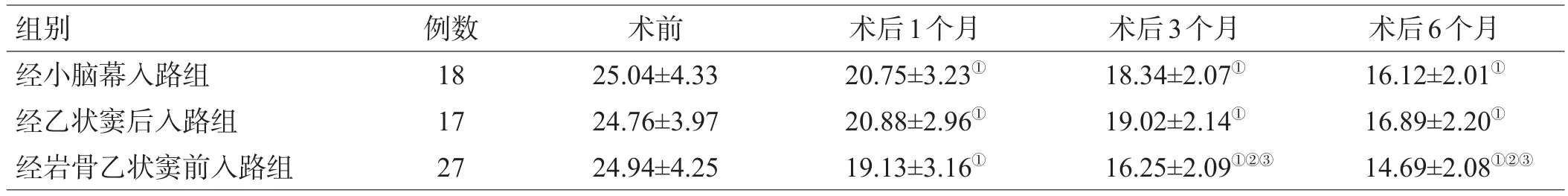
表3 3组患者手术前后NIHSS评分比较(分,±s)
注:与同组术前比较,①P<0.05;与同时期经小脑幕入路组比较,②P<0.05;与同时期经岩骨乙状窦后入路组比较,③P<0.05
组别经小脑幕入路组经乙状窦后入路组经岩骨乙状窦前入路组例数18 17 27术前25.04±4.33 24.76±3.97 24.94±4.25术后1个月20.75±3.23①20.88±2.96①19.13±3.16①术后3个月18.34±2.07①19.02±2.14①16.25±2.09①②③术后6个月16.12±2.01①16.89±2.20①14.69±2.08①②③
2.3 3组患者手术前后KPS评分比较
术后1、3、6个月3组KPS评分较术前均显著升高(P<0.05),术后3、6个月经岩骨乙状窦前入路组患者KPS评分明显高于经小脑幕入路组(P<0.05),术后6个月经岩骨乙状窦前入路组患者KPS评分明显高于经乙状窦后入路组(P<0.05),见表4。
表4 3组患者手术前后KPS评分比较(分,±s)
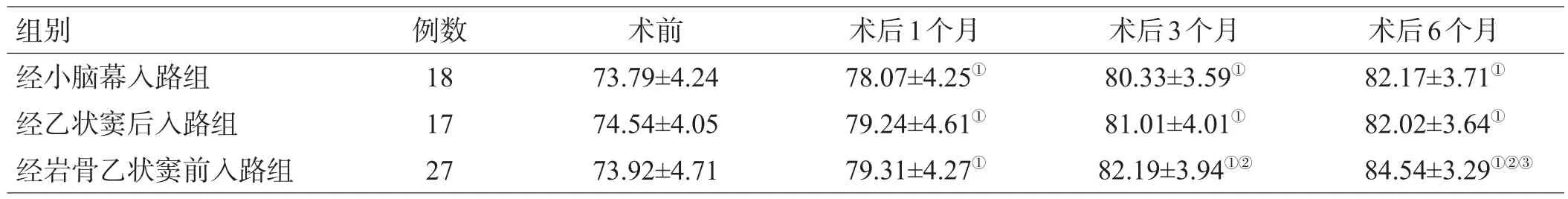
表4 3组患者手术前后KPS评分比较(分,±s)
注:与同组术前比较,①P<0.05;与同时期经小脑幕入路组比较,②P<0.05;与同时期经岩骨乙状窦后入路组比较,③P<0.05
组别经小脑幕入路组经乙状窦后入路组经岩骨乙状窦前入路组例数18 17 27术前73.79±4.24 74.54±4.05 73.92±4.71术后1个月78.07±4.25①79.24±4.61①79.31±4.27①术后3个月80.33±3.59①81.01±4.01①82.19±3.94①②术后6个月82.17±3.71①82.02±3.64①84.54±3.29①②③
2.4 3组患者随访结果比较
随访10个月到4年,3组患者均无死亡病例,术后第2、3年经小脑幕入路组出现2例(11.11%)肿瘤复发,术后第3年经乙状窦后入路组出现2例(17.65%)肿瘤复发,术后第4年经岩骨乙状窦前入路组出现1例(3.70%)肿瘤复发;复发率为8.06%(5/62)。
3 讨论
岩斜区脑膜瘤位置深,肿瘤暴露困难,肿瘤区域累及大量血管及神经,例如中上斜坡肿瘤向后压迫中脑和脑桥造成基底动脉向后明显移位,而中斜坡肿瘤造成Ⅴ~Ⅹ颅神经损害,蝶骨斜坡肿瘤易形成Ⅲ~Ⅵ颅神经损伤,造成颅内压增高,智力减退[8,9]。对于不同部位的岩斜区脑膜瘤,临床上采用不同手术入路进行手术,目前手术入路主要有:额颞经中颅凹底入路,颞下经小脑幕入路,经乙状窦后入路,幕上下联合经岩骨乙状窦前入路等[10-12]。对于脑膜瘤的治疗,手术根治性切除是治疗的金标准,但需结合肿瘤的累及范围和手术风险[13]。由于颞下经小脑幕入路手术的肿瘤暴露范围有局限,所以肿瘤切除率较低,Radoi等[14]回顾性分析岩斜区脑膜瘤手术切除,颞下经小脑幕入路手术根治性切除率为25%左右,因此临床上颞下经小脑幕入路适用于较小直径肿瘤。经乙状窦后入路是神经外科医师较为熟悉的手术入路,但手术在后颅大量神经间隙操作,容易出现神经牵拉损伤,且此入路的肿瘤暴露范围仍有局限[15]。近年来发现幕上下联合经岩骨乙状窦前入路适用于多数岩斜区脑膜瘤,但其操作复杂,手术时间长,对手术医师要求较高。本研究回顾性分析3种不同手术入路肿瘤切除术对患者的疗效,研究结果显示经岩骨乙状窦前入路的根治性切除率达到77.78%,明显高于经小脑幕入路和经乙状窦后入路(P<0.05),与以往研究结果一致[16]。经岩骨乙状窦前入路术后并发症显著高于经小脑幕入路和经乙状窦后入路(P<0.05)。赵四军等[17]发现颞下经小脑幕入路术后并发症明显低于幕上下联合经岩骨乙状窦前入路,与本研究结果一致。
随着脑膜瘤的生长,压迫或损伤重要的脑神经造成患者出现不同程度的面瘫、头痛、头晕、听力减退或听力障碍,偏瘫,颅内压升高等临床症状,严重影响患者生活质量。手术切除治疗可适当缓解患者不同程度的共济功能障碍和偏瘫等症状,改善患者神经损伤。本研究结果显示,术后1、3、6个月3组NIHSS评分较术前均显著下降(P<0.05),术后3、6个月经岩骨乙状窦前入路组患者NIHSS评分明显低于其他2组(P<0.05);术后1、3、6个月3组KPS评分较术前均显著升高(P<0.05),术后3、6个月经岩骨乙状窦前入路组患者KPS评分明显高于经小脑幕入路组(P<0.05),术后6个月经岩骨乙状窦前入路组患者KPS评分明显高于经乙状窦后入路组(P<0.05),与以往研究结果相似[18,19]。随访10个月到4年,3组均无死亡病例,2组均出现肿瘤复发,总体复发率为8.05%,与王鹏等[20]研究结果相似。
综上所述,经岩骨乙状窦前入路肿瘤根治性切除率较高,术后神经损伤恢复显著、生活质量有效改善、复发率较低,可有效改善患者术后生活质量,但术后并发症发生风险较高。经岩骨乙状窦前入路可作为岩斜区脑膜瘤切除术手术入路的备选方案,对于个别特殊肿瘤需具体问题具体分析。
[1]Rogers L,Barani I,Chamberlain M,et al.Meningiomas:Knowledge base,treatment outcomes,and uncertainties.A RANO review[J].J Neurosurg,2015,122:4-23.
[2]赵杰,李想,梁健,等.脑膜瘤形态学编码分析[J].中国病案,2017,18:28-30.
[3]王力军,成睿,马久红,等.Ⅱ级脑膜瘤相关研究进展[J].中国医药,2017,12:637-640.
[4]吕安康,钟东.岩斜区脑膜瘤的治疗[J].医学信息,2014,27:684-684.
[5]Sassun TE,Ruggeri AG,Delfini R.True petroclival meningiomas:Proposal of classification and role of the combined supra-infratentorial presigmoid retrolabyrinthine approach[J].World Neurosurg,2016,96:111-123.
[6]吴一平,孙利华,姚建社,等.手术治疗岩斜区脑膜瘤的策略研究[J].川北医学院学报,2015,30:798-802.
[8]Nickel1 PV.Panic attacks,complex partial seizures,and multiple meningiomas[J].Anxiety,2015,1:40-42.
[9]刘宁,闫长祥.岩斜区脑膜瘤术中外展神经的保护[J].中华神经外科疾病研究杂志,2016,15:156-158.
[10]Tatagiba M,Rigante L,Mesquita FP,et al.Endoscopic-assisted posterior intradural petrous apicectomy in petroclival meningiomas:A clinical series and assessment of perioperative morbidity[J].World Neurosurgery,2015,84:1708-1718.
[11]陈立华,杨艺,魏群,等.颞下-乙状窦后联合锁孔入路显微手术治疗岩斜区脑膜瘤[J].北京大学学报(医学版),2016,48:738-742.
[12]罗冬冬,彭彪,秦明筠,等.岩斜区肿瘤的显微手术治疗[J].中国临床神经外科杂志,2015,20:208-210.
[14]Radoi M,Stefanescu F,Vakilnejad R,et al.Surgery of petroclival meningiomas.Recentsurgicalresultsand outcomes[J].Romanian Neurosurgery,2015,22:27-37.
[15]Chen LH,Yang Y,Wei Q,et al.Microsurgical management of petroclival meningiomas combined trans-subtemporal and suboccipital retrosigmoid keyhole approach[J].Beijing Da Xue Xue Bao Yi Xue Ban,2016,48:738-742.
[16]Panigrahi M,Vooturi S,Patibandla MR,et al.Novel classification for surgical approach of petroclival meningiomas:A single-surgeon experience[J].Neurology India,2015,63:718-722.
[17]赵四军,赵明,徐欣,等.岩斜区脑膜瘤的手术入路选择及效果分析[J].中国实用神经疾病杂志,2017,20:67-69.
[18]陈立华,杨艺,徐如祥.岩斜区脑膜瘤的手术入路选择及其手术相关问题探讨[J].中华神经医学杂志,2015,14:314-319.
[19]Beerfurlan A,Abihachem R,Jamshidi A,etal.Endoscopic transsphenoidal surgery for petroclival and clival meningiomas[J].J Neurosurg Sci,2016,60:495-502.
[20]王鹏,王勇.岩斜区脑膜瘤的手术入路[J].中国临床神经外科杂志,2016,21:120-121.

