3.0T高分辨MRI在直肠癌术前精细分期的评估价值*
1.华南肿瘤学国家重点实验室/中山大学肿瘤防治中心影像科2.华南肿瘤学国家重点实验室/中山大学肿瘤防治中心结直肠科(广东 广州 510060)
崔春艳1 田 丽1 姜 武2 李 姣1 李 立1
直肠癌是目前世界上最常见的一种消化系统的恶性肿瘤。据最近数据显示,直肠癌的生存率有所改善[1]。这一趋势是由于治疗方式的逐渐进步,主要是更加精准的标准化手术方式、全直肠系膜切除术(TME)成为基本术式、新辅助放化疗的实施,提高了治疗效果。
探讨3.0T高分辨MRI对直肠癌术前精细分期(TN分期、环周切缘CRM)进行全面的影像学评估,包括多个重要预后因素(包括T分期、N分期)和直肠癌TME手术相关的精细结构(包括环周切缘、腹膜返折、直肠系膜浸润、直肠系膜筋膜),为直肠癌的个体化治疗提供准确的影像学依据。
1 材料和方法
1.1 临床资料回顾性分析2014年1月~2015年12月在我院经病理活检确诊的直肠癌患者109例,纳入标准:(1)活检组织学证实的直肠腺癌,(2)手术前均没有经历放化疗,(3)行术前MRI检查,(4)均于MRI检查后5~12天(平均约7天)行全直肠系膜切除术(TME)治疗。最终109例患者的临床及影像学资料可以用,其中63例男性患者,46例女性患者,中位年龄59岁(范围30-81岁)。
1.2 MRI检查方法采用Trio Tim 3.0 T MRI扫描仪(Siemens Medical System, Erlangen, Germany)。患者取仰卧位,对直肠行常规矢状位T2WI、轴位T2WI、轴位T1WI、冠状位T2WI扫描,层厚5mm,间隔1mm。轴位高分辨T2WI,层厚3mm,间隔1mm。DWI序列,采用单次激发平面回波成像(SS-EPI)序列。b值取0、800s/mm2。增强序列,行T1WI的轴位、冠状和矢状三个方向的扫描。
1.3 MRI图像分析影像学资料均由两位高年资腹部影像学诊断医师独立阅片。确定病灶位置、大小、平扫和强化特点,观察指标包括TN分期、CRM、腹膜返折、直肠系膜侵犯。分期参考2010年美国癌症学会(AJCC)直肠癌TNM分期标准[2]。①T分期:MRI分期根据TNM分期法和Smith等[3-4]的研究。T1-2期MR表现为肿瘤局限于粘膜下层或固有肌层,肠周脂肪间隙清晰。T3期MR表现为肿瘤突破肌层外缘,直肠系膜或周围脂肪间隙受累。T4期MR表现为肿瘤呈异常信号侵入邻近结构或器官。同时记录肿瘤浸润超出肠壁的最大深度(mm)。②N分期:直肠周围淋巴结短径>5mm,且边缘不规则,或内部信号不均匀,怀疑为转移[5-7],同时参考DWI信号。③ 环周切缘:环周切缘(CRM)是指肿瘤外缘与直肠系膜筋膜之间的最短距离。在PACS工作站测量肿瘤最外缘或者转移淋巴结距离直肠系膜筋膜的最短距离。根据文献研究[8-10],在MRI上测量的最短距离<5mm时,记为CRM(+),反之记为CRM(-)。
1.4 手术病理方法所有患者放化疗后均进行TME术,外科标本经病理学检查,将标本置于10%中性福尔马林液固定24小时。石蜡包埋常规切片取材,HE染色。根据2010年AJCC的TNM分期系统[2],评估TN分期。
1.5 统计学分析采用SPSS 16.0软件包(SPSS,Inc.,Chicago,IL)进行统计学处理。统计MRI检出直肠癌T、N分期、CRM的准确性、灵敏度、特异度、阳性预测值和阴性预测值。采用Kappa检验,比较MRI与病理结果的一致性,其判断标准为:Kappa>0.75为一致性好;Kappa在0.40-0.75之间,为一致性中等;Kappa<0.4为一致性差。所有统计分析均以P<0.05表示差异有统计学意义。因本研究病理学未提供环周切缘受侵的诊断,且CRM和无瘤生存期(DFS)密切相关,所以本研究MRI诊断的CRM结果和DFS对比,检验其准确性。
2 结 果
2.1 直肠癌MRI的一般情况上段直肠癌62例,中段直肠癌38例,下段直肠癌9例。肿块矢状位最大长径4.01cm,肿块轴位最大长径1.63cm。肿瘤最长径范围1.10~8.00cm。
2.2 直肠系膜、直肠系膜筋膜和腹膜返折的MRI表现直肠系膜在轴位上的显示最好,位于直肠壁的周围。在MRI上,直肠系膜内的脂肪信号与皮下脂肪组织表现相似。直肠系膜筋膜呈线状结构,其边界清晰(图1)。在高分辨MRI矢状位上,腹膜返折显示较清晰,表现为线状的低信号结构;在轴位MRI上,腹膜附着于直肠前缘,表现为“海鸥征”(图2)。当有盆腔少量积液时,‘V’形凹陷在T2WI呈高信号,更加容易辨认(图3-4)。
2.3 MRI对直肠癌的分期
T分期:病理学分期显示T1期15例,T2期31例,T3期61例,T4期2例。与病理结果对照,MRI正确分期102例,总准确性为93.58%(102/109),包括T1-2期42例(图5、6),T3期58例(图7-10),T4期2例。MRI的7例错误分期中,过低分期3例,都是T3期低估为T2,过高分期4例,都是T2高估为T3。MRI和病理对T分期的一致性检验,Kappa值=0.873,P=0.000,显示两种诊断方法具有较高一致性。
N分期:MRI分期与病理结果对照,病理学显示转移和无转移分别为37例和72例。MRI显示42例有淋巴结转移(图11),67例没有淋巴结转移,MRI分期正确92例,N分期总的准确性为84.40%(92/109),过高分期11例,过低分期6例。MRI与病理学对N分期的一致性检验,Kappa值=0.705,P=0.000,显示两种诊断方法的一致性中等。37例淋巴结转移的病例中有32例被MRI检出,MRI检出淋巴结的准确性86.24%(94/109),灵敏度为86.49%(32/37),特异度为86.11%(62/72),阳性预测值76.19%(32/42),阴性预测值92.54%(62/67)。
C R M评估:M R I评估C R M受累1 0例,未受累9 9例。和无瘤生存期(DFS)相符合率为94.50%(103/109)。MRI显示的环周切缘侵犯与DFS关系的一致性检验,Kappa值=0.637,P=0.000,显示两种诊断方法的一致性中等。MRI显示环周切缘与DFS关系的准确性94.50%(103/109),灵敏度为75%(6/8),特异度为96.04%(97/101),阳性预测值60%(6/10),阴性预测值97.98%(97/99)。
3 讨 论
3.1 直肠系膜、直肠系膜筋膜和腹膜返折MRI研究本研究显示直肠系膜表现为围绕直肠周围的T1WI和T2WI均为高信号的脂肪影。一些研究结果显示直肠系膜筋膜能够在MRI上清晰地显示[11]。在本研究中通过高分辨MRI,直肠系膜筋膜在轴位T1WI、T2WI上表现为包绕着高信号直肠系膜的低信号线状影。本研究中腹膜返折表现为低信号线状影,在矢状面从膀胱表面向后延伸至与直肠前壁相交的附着点,在轴位上这一附着点呈V字形线状影附着到直肠前壁,形态特征较明显称为“海鸥征”。
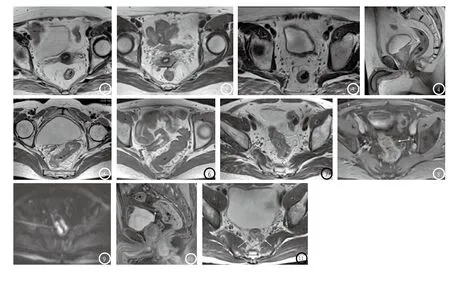
图1 女,74岁,显示正常的直肠系膜和直肠系膜筋膜。在MRI的T2WI上,直肠系膜表现为包绕直肠的高信号结构。图2 女,65岁,腹膜返折。轴位T2WI图像,腹膜返折在直肠前面清楚显示,低信号线状结构,呈“海鸥征”(黑线)。图3-4 男,74岁,腹膜返折。在盆腔少量积液MRI上,‘V’形凹陷在T2WI呈高信号而更易识别。图5-6 女,57岁,T1WI和T2WI显示肿瘤主体仍局限于肠壁内肠管周围脂肪间隙清晰,术前MRI诊断为T2期。病理证实为T2期。图7-10 男,63岁,T2WI显示肿瘤主体局限于肠壁内,直肠周围系膜内有细索条影,术前MRI诊断为T3期。病理证实为T3期。图11 男,49岁,T2WI显示病灶周围多发肿大的淋巴结,短径>5mm,边界不清,诊断为转移,病理证实为转移淋巴结。
3.2 MRI评估T分期MRI有良好的软组织分辨率,可较精确地显示直肠肠壁的层次。本研究结果显示,MRI对直肠癌术前T分期的总准确性为93.58%(102/109)。鉴别 T1期和T2期的关键是观察固有肌层是否受累。然而在临床工作中,T1和T2期的治疗原则和手术方案基本相同,所以两者之间的区别并不影响治疗方案。所以本研究将T1期和T2期合并为T1-2期,代表未突破直肠肌层组。
直肠癌术前MRI分期的重点和难点在于T2期T3期的鉴别。本研究与术后病理对照,MRI对T分期错误分期共7例,其中过低分期3例,都是T3期低估为T2期,过高分期4例,都是T2期高估为T3期。本研究中分期失败发生在T2期和T3期,与文献报道相近[12]。T2、T3期的鉴别,其关键在于观察固有肌层连续性是否存在,直肠周围的脂肪间隙是否清晰。而对T3期主要是分期不足,本研究过低分期3例,均为T3期过低分期为T2期。在本组研究中,部分T2期和T3期肿瘤的征象有重叠,其中4例T2期病变直肠固有肌层外缘可见短毛刺及细条索样的异常信号,因此过度分期为T3期。对于T4期肿瘤,MRI有较高的预测准确率,其判定标准为肿瘤侵犯邻近的器官、组织。本研究中T4期病理诊断2例,MRI均正确诊断。
3.3 MRI评估N分期淋巴结的准确分期是非常重要的,因为淋巴结的转移数目影响预后。但是影像学在诊断淋巴结转移缺乏特征。目前多数文献[13-14]将淋巴结最大短径>5mm定为转移。但是单以淋巴结直径判断是否转移,结果不够准确,因为一些反应性或炎性淋巴结也可能增大,而转移淋巴结可能没有肿大。部分研究表明[6-7,15-16]:除了淋巴结的大小,边缘的轮廓、内部的信号异常有助于提高淋巴结诊断的准确率。因此,本研究应用淋巴结最大短径大于5mm,且淋巴结的边界不清、轮廓不规则或内部信号不均匀,同时结合DWI的信号,作为判断标准。对N分期总的准确性为84.40%(92/109),灵敏度为86.49%(32/37),特异度为86.11%(62/72)。与文献报道接近。
3.4 MRI评估环周切缘TME已成为中下段直肠癌根治术的标准术式。其要求保持包绕全部直肠系膜的直肠固有筋膜的完整性,直肠固有筋膜即TME手术的环周切缘。术前评估肿瘤和直肠系膜筋膜的关系对于手术决策十分重要。高分辨率MRI可以显示直肠系膜筋膜。研究[17]认为TME中的CRM就是MRI看到的直肠系膜筋膜,呈低信号线样结构。一些作者的研究显示MRI对于术前CRM的是否受侵的判断准确性非常高[18]。本研究中通过MRI对环周切缘进行了评估,结果显示CRM和DFS相符合率为94.50%。
总之,高分辨MRI能够清晰显示直肠系膜和直肠系膜筋膜的结构,可很好的评估直肠癌肠壁外侵犯的程度、环周切缘的受侵、腹膜受累的显示。MRI能够为直肠癌的个体化治疗提供准确的影像学依据。
[1]Jemal A,Siegel R,Xu J,et al.Cancer statistics,2010[J].CA Cancer J Clin,2010,60(5):277-300.
[2]Edge SB,Byrd DR,Compton CC,et al.American Joint Committee on Cancer (AJCC) Cancer Staging Manual.7th ed.Chicago,IL.[M]springer,Inc,2010:143-164.
[3]K a u r H,C h o i H,Y o u Y N,e t a l.M R i m a g i n g f o r preoperative evaluation of primary rectal cancer:practical considerations[J].Radiographics,2012,32(2):389-409.
[4]Smith N,Brown G.Preoperative staging of rectal cancer[J].Acta Oncol,2008,47(1):20-31.
[5]Kotanagi H,Fukuoka T,Shibata Y,et al.The size of regional lymph nodes does not correlate with the presence or absence of metastasis in lymph nodes in rectal cancer[J].J Surg Oncol,1993,54(4):252-254.
[6]Brown G,Richards CJ,Bourne MW,et al.Morphologic predictors of lymph node status in rectal cancer with use of highspatial-resolution MR imaging with histopathologic comparison[J].Radiology,2003,227(2):371-377.
[7]Kim JH,Beets GL,Kim MJ,et al.High-resolution MR imaging for nodal staging in rectal cancer: are there any criteria in addition to the size[J].Eur J Radiol,2004,52(1):78-83.
[8]Salih T,Jose P,Mehta SP,et al.Prognostic significance of cancer within 1 mm of the circumferential resection margin in oesophageal cancer patients following neoadjuvant chemotherapy[J].Eur J Cardiothorac Surg,2013,43(3):562-567.
[9]Baik SH,Kim NK,Lee YC,et al.Prognostic significance of circumferential resection margin following total mesorectal excision and adjuvant chemoradiotherapy in patients with rectal cancer[J].Ann Surg Oncol,2007,14(2):462-469.
[10]Kim SH,Lee JM,Lee MW,et al.Diagnostic accuracy of 3.0-Tesla rectal magnetic resonance imaging in preoperative local staging of primary rectal cancer[J].Invest Radiol,2008,43(8):587-593.
[11]叶文钦,陈泽文,陈忠,等.多参数M R I在结直肠癌诊断中的应用价值[J].中国CT和MRI杂志,2017,15(5):135-138.
[12]Beets-Tan RG,Beets GL,Vliegen RF,et al.Accuracy of magnetic resonance imaging in prediction of tumour-free resection margin in rectal cancer surgery[J].Lancet,2001,357(9255):497-504.
[13]MERCURY Study Group,Shihab OC,Taylor F,et al.Relevance of magnetic resonance imagingdetected pelvic sidewall lymph node involvement in rectal cancer[J].Br J Surg,2011,98(12):1798-1804.
[14]Koh DM,George C,Temple L,et al.Diagnostic accuracy of nodal enhancement pattern of rectal cancer at MRI enhanced with ultrasmall superpara magnetic iron oxide:findings in pathologically matched mesorectal lymph nodes[J].AJR Am J Roentgenol,2010,194(6):505-513.
[15]Koh DM,Brown G,Temple L,et al.Rectal cancer: mesorectal lymph nodes at MR imaging with USPIO versus histopathologic findings-initial observations[J].Radiology,2004,231(1):91-99.
[16]田博,杨得振,贾勇,等.CT、MRI影像诊断对直肠癌临床术前分期价值研究[J].中国CT和MRI杂志,2015,13(11):108-110.
[17]Gosens MJ,Klaassen RA,Tan GI,et al.Circumferential margin involvement is the crucial prognostic factor after multimodality treatment in patients with locally advanced rectal carcinoma[J].Clin Cancer Res,2007,13(22 Pt 1):6617-6623.
[18]Chand M,Swift RI,Chau I,et al.Adjuvant therapy decisions based on magnetic resonance imaging of extramural venous invasion and other prognostic f a c t o r s i n c o l o r e c t a l cancer[J].Ann R Coll Surg Engl,2014,96(7):543-546.