PS联合不同通气方式治疗早产儿呼吸窘迫综合征的疗效及安全性
王晓娇,王治国
(河北省张家口市妇幼保健院,河北 张家口 075000)
新生儿呼吸窘迫综合征(NRDS)是临床急重症,多由肺表面活性物质(PS)缺乏所引起,临床表现为呼吸急促、进行性呼吸困难及呼吸衰竭等,主要见于早产患儿,早期为患儿提供安全有效的呼吸支持是提高其存活率的关键措施之一。有创的机械辅助通气可造成严重的并发症,如呼吸机所致肺损伤和相关性肺炎等,因此临床更倾向于采取无创的呼吸支持[1]。目前治疗NRDS最主要的无创通气方法是鼻塞式持续性正压通气(NCPAP),可显著改善NRDS的呼吸障碍现象。加热湿化高流量鼻导管通气(HHFNC)是一种新型的无创通气法,在美国医院新生儿科使用率达77%,具有更加优越的湿化效果,同时可降低患儿24 h呼吸率及黏膜创伤发生率[2]。本研究观察了PS联合不同的无创通气方式治疗NRDS早产儿对患儿临床症状及血气指标的影响,现将结果报道如下。
1 临床资料
1.1一般资料 选择2015年10月—2017年1月我院收治的72例NRDS早产儿为研究对象,均符合《实用新生儿学》[3]中NRDS的诊断标准,且均为体质量小于1 500 g且出生后12 h内入院的早产儿,胸片检测NRDS为Ⅱ~Ⅲ度;所有纳入患儿家属已签署知情同意书。排除先天性呼吸道畸形者,合并先天性心脏病者,出生后有重度窒息及脑内严重出血者。本研究经本院医学伦理委员会研究批准。将所有患儿随机分为NCPAP组(n=36)和HHFNC组(n=36),2组性别、胎龄、出生体质量、5 min Apgar评分等一般资料比较差异均无统计学意义(P均>0.05),具有可比性。见表1。
1.2方法 2组患儿入院后均通过气管插管给予PS治疗:一次性快速滴入70 mg/kg猪肺磷脂注射液(Chiesi Farmaceutici S.p.A.,国药准字H20030598,3 mL/240 mg)。NCPAP组行NCPAP治疗(英国EME),氧流量3~6L/min,吸入氧浓度[Fi(O2)]为中国儿童保健杂志,2015,23(3):313-31530%~40%,呼气末正压4~7 cmH2O(1 cmH2O=0.098 kPa)。HHFNC组应用温化湿化器和空氧混合器(美国BIRD)及鼻导管吸氧系统(新西兰费雪派克)进行HHFNC治疗,氧流量6~8 L/min,Fi(O2)为30%~40%,加温至37 ℃。治疗过程中应结合患儿的实际情况及血气分析及时调整呼吸机参数,维持二氧化碳分压[p(CO2)]35~45 mmHg(1 mmHg=0.133 kPa),氧分压[p(O2)]55~80 mmHg,pH 7.25~7.40,动脉血氧饱和度[Sa(O2)]88%~95%。若p(CO2)>65 mmHg或在治疗24 h内出现大于3次的严重呼吸暂停,需立即改用气管插管行机械通气治疗。

表1 2组新生儿一般资料比较
1.3观察指标 ①比较2组进行性呼吸困难及吸气三凹症、气促改善时间及机械通气时间、住院时间、开奶时间。②检测并比较2组治疗前后p(CO2)、p(O2)、Sa(O2)、氧合指数。③统计治疗期间气胸、鼻损伤、CO2潴留、腹胀、新生儿坏死性小肠结肠炎(NEC)等、院内感染发生情况。
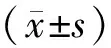
2 结 果
2.12组临床症状改善情况及无创通气时间、住院时间及开奶时间比较 与NCPAP组比较,HHFNC组进行性呼吸困难、吸气三凹症、气促改善时间明显提前(P均<0.05),无创通气时间、住院时间及开奶时间亦明显缩短(P均<0.05)。见表2。
2.22组治疗前后血气指标比较 与治疗前比较,治疗后72 h 2组p(O2)、Sa(O2)、氧合指数显著升高,p(CO2)显著降低(P均<0.05);且治疗后72 h HHFNC组Sa(O2)、氧合指数明显高于NCPAP组(P均<0.05),2组p(O2)、p(CO2)比较差异无统计学意义(P均>0.05)。见表3。

表2 2组临床症状改善情况比较
注:①与NCPAP组比较,P<0.05。
2.32组并发症比较 HHFNC组鼻损伤、CO2潴留、腹胀患儿比例均明显低于NCPAP组(P均<0.05),但2组间气胸、NEC、院内感染发生率比较差异均无统计学意义(P均>0.05)。见表4。

表3 2组治疗前后血气指标比较
注:①与治疗前比较,P<0.05;②与NCPAP组比较,P<0.05。

表4 2组并发症发生情况比较 例(%)
注:①与NCPAP组比较,P<0.05。
3 讨 论
早产儿因PS缺乏或失活出生后易出现呼吸窘迫,胎龄越小出现呼吸窘迫的概率越大。PS替代治疗对于呼吸窘迫综合征(RDS)具有显著临床效果,目前临床上更倾向于使用来源于动物的天然PS[4]。早产儿的皮肤柔嫩,角质层薄,在摩擦和牵拉作用下更容易发生皮肤损伤,为了避免鼻损伤,患NRDS的早产儿辅助通气治疗方式的选择更要小心谨慎。
NCPAP治疗NRDS其主要作用在于降低气道阻力、增加功能残气量、减少阻塞性呼吸暂停、提高肺容量和氧合等[5]。NCPAP系用鼻塞接婴儿呼吸机,患儿在吸气相获得持续的气流,在呼气相得到NCPAP提供的正压或阻力,使整个呼吸周期内气道压力均为正压[6-7]。王莉等[8]研究发现,长时间使用NCPAP对患儿鼻部造成损伤,患儿依从性差,部分患儿甚至不能耐受而放弃使用;张瑞敏等[9]研究也证实了NCPAP治疗过程中腹胀、面部皮肤损伤、鼻损伤、口咽干燥、排痰不畅、食管反流等并发症和不良反应发生率较高。
HHFNC是传统鼻导管氧疗持续正压通气的另一种模式,利用高流量的氧气增大气道内压,用以保持呼吸道正性压力[10]。HHFNC用于治疗NRDS的机制主要有:①高流量的气体可以冲刷鼻咽腔及上呼吸道的死腔有效降低p(CO2),在患儿吸气相有助于减少呼吸功,呼气相提供了一个低水平的持续气道正压,增加肺泡稳定性,减轻肺间质蛋白渗出,具有维持PS稳定的作用[11];②高流量的氧疗保证了气道正压条件,能减少上呼吸道塌陷,促进肺泡复张,还能降低呼吸频率,增加呼气末肺容积和潮气量[12];③控制氧浓度更加准确,并可根据病情调节,提供较高的气体流速能产生一定的呼气末压,防止肺泡和小气道萎缩,改善通气/血流比[13];④氧气经过加热和湿化以后可降低对呼吸道刺激性,患儿痰液变得稀薄更易排出,且降低了小气道阻塞的发生率,通气改善效果更为显著;⑤气流经过加温湿化,基本达到患儿生理需求,避免了干燥寒冷气体对患儿呼吸道的影响。
本研究结果显示,与NCPAP组比较,HHFNC组进行性呼吸困难、吸气三凹症、气促改善时间明显提前,无创通气时间、住院时间及开奶时间亦明显缩短;HHFNC组鼻损伤、CO2潴留、腹胀患儿比例明显低于NCPAP组。表明2种通气方法治疗均是有效的,但HHFNC治疗患儿并发症发生率相对较低。氧合指数是反映动脉血摄氧能力的指标,NRDS患儿因严重的肺内动-静脉分流,导致氧合指数降低。本研究中,治疗后72 h 2组p(O2)、Sa(O2)、氧合指数逐渐升高,p(CO2)逐渐降低;且治疗后72 h HHFNC组Sa(O2)、氧合指数明显高于NCPAP组,与郭立峰[14]研究结果一致。该结果表明,2种通气方式均能缓解NRDS患儿缺氧,改善患儿呼吸状况,并提高肺功能和肺泡通气功能,但HHFNC通气方式对患儿机体摄氧能力及气体交换功能改善更为显著。
综上,PS联合HHFNC或NCPAP通气法治疗NRDS均可改善患儿呼吸状况,缓解临床症状,但HHFNC通气法对患儿机体摄氧能力及气体交换功能改善更为显著,同时并发症发生率低。
[1] 张华,张艳,陈力. 无创通气联合大剂量沐舒坦治疗新生儿呼吸窘迫综合征疗效观察[J]. 中国实用医药,2014,9(23):153-154
[2] Ojha S,Gridley E,Dorling J. Use of heated humidified high-flow nasal cannula oxygen in neonates: a UK wide survey[J]. Acta Paediatrica,2013,102(3):249-253
[3] 邵肖梅,叶鸿瑁,丘小汕. 实用新生儿学[M]. 4版. 北京:人民卫生出版社,2011:395-398
[4] 张瑞敏,平莉莉,刘晓红,等. 新生儿呼吸窘迫综合征肺表面活性物质及呼吸支持治疗进展[J]. 中国妇幼保健,2016,31(16):3427-3430
[5] 赵小朋,吕回,陆琰,等. 早期无创呼吸支持结合暂时性气管插管PS应用治疗新生儿呼吸窘迫综合征失败的高危因素分析[J]. 实用医学杂志,2016,32(18):3093-3095
[6] Lavizzari A,Veneroni C,Colnaghi M,et al. Respiratory mechanics during NCPAP and HHHFNC at equal distending pressures[J]. Archives of Disease in Childhood Fetal & Neonatal Edition,2014,99(4):F315
[7] Kuboi T,Okazaki K,Kusaka T,et al. Congenital dacryocystoceles controlled by nCPAP via nasal mask in a neonate[J]. Pediatrics International,2015,57(3):475-477
[8] 王莉,王美芹,张建志,等. 加温湿化高流量鼻导管通气对预防新生儿呼吸窘迫综合征拔管失败的安全性研究[J]. 中国医学装备,2016,13(4):31-35
[9] 张瑞敏,刁玉巧,翟淑芬,等. 3种无创辅助通气方式治疗新生儿呼吸窘迫综合征的临床研究[J]. 中国妇幼保健,2016,31(21):4441-4445
[10] 刘翠青,夏耀方,江雨桐,等. 加温湿化高流量经鼻导管正压通气治疗新生儿呼吸窘迫综合征[J]. 中华围产医学杂志,2013,16(4):240-243
[11] Farley RC,Hough JL,Jardine LA. Strategies for the discontinuation of humidified high flow nasal cannula (HHFNC) in preterm infants[J]. Cochr Datab System Rev,2015,6(6):CD011079
[12] 高育健,廖亮荣,江少明,等. 湿化高流量鼻导管通气治疗早产儿反复发作性呼吸暂停的临床研究[J]. 中国新生儿科杂志,2016,31(6):433-437
[13] 吴开锋,陈佳,向建文,等. 湿化高流量鼻导管给氧呼吸支持在早产儿呼吸窘迫综合征撤机中的应用[J]. 广东医学,2016,37(s1):88-90
[14] 郭立峰. 经鼻导管高流量加温湿化正压通气治疗新生儿呼吸窘迫综合征临床研究[J]. 中国妇幼保健,2015,30(18):3082-3084

