预后营养指数在胃癌术后并发手术部位感染中的预测价值
陈军 魏成奇 吴伟东
【摘要】 目的:探讨预后营养指数(PNI)在胃癌患者术后并发手术部位感染(SSI)中的预测价值。方法:回顾性分析本院普外科2014年6月-2017年6月经手术治疗的223例胃癌患者临床资料,根据是否并发SSI,将其分为感染组与非感染组,采用单因素及多因素分析术后并发SSI的危险因素,通过ROC曲线分析PNI在SSI中的预测价值。结果:单因素分析结果显示,年龄≥65岁、手术时间≥3 h、术前TLC<1.67×109/L、低蛋白血症以及PNI<46.8为SSI的危险因素(P<0.05)。ROC曲线分析显示,术前PNI<46.8对预测术后是否并发SSI具有显著诊断效能(AUC=0.835,灵敏度69.23%,特异度90.22%)。多因素分析显示,只有PNI<46.8[OR=2.21,95%CI(1.192,4.246),P=0.031]为胃癌术后并发SSI的独立危险因素。结论:PNI是一种简单有效的预测胃癌术后并发SSI的临床指标,具有较高的临床应用价值。
【关键词】 预后营养指数; 胃肿瘤; 手术部位感染
doi:10.3969/j.issn.1674-4985.2018.28.003
手术部位感染(surgical site infection,SSI)是临床中常见的院内获得性感染,是胃肠道手术患者最多发的术后并发症之一[1]。SSI不仅延缓患者的术后康复、增长术后住院时间、加剧诊疗费用负担,同时在一定程度上可增加患者的围手术期死亡风险及影响预后[2],因此,了解SSI的危险因素、做到早期诊断及有效干预是十分重要的。临床上,有多种营养和炎症参数指标被用于预测手术风险及术后并发症[3]。Onodera等[4]提出的基于血清白蛋白(Alb)浓度和外周血淋巴细胞计数(TLC)的预后营养指数(prognostic nutritional index,PNI)是迄今报道的众多评估胃肠道选择性手术患者营养状态和手术风险指标中最简单的一种。近期研究显示,PNI在克罗恩病肠切除术以及胃肠道瘘切除术后并发SSI中具有重要的预测价值[5-6]。目前鲜有关于术前PNI与胃癌术后并发SSI之间相关性的研究报道,本研究旨在探讨PNI在早期预测胃癌术后并发SSI中的临床价值,以期为临床提供参考。
1 资料与方法
1.1 一般资料 回顾性分析2014年6月-2017年6月就诊本院普外科的胃癌患者临床病理资料。纳入标准:(1)行根治手术,且术后病理确诊为胃癌;(2)具有完整的临床病理资料。剔除标准:(1)合并出血、梗阻及穿孔等行急诊手术的患者;(2)术前行新辅助放化疗等肿瘤相关治疗;(3)多源性肿瘤患者;(4)合并有严重心肺肾功能障碍、严重感染或其他引起营养状况低下疾病的患者;(5)术前2周内接受过肠外营养支持治疗。根据上述标准,共入组223例患者,其中男137例,女86例,平均年龄(61.5±10.8)岁。本研究入组患者中确诊SSI 39例(17.5%),平均确诊时间(7.35±2.2)d,其中浅表SSI 19例,深层SSI 14例,器官/腔隙SSI 6例;根治性全胃切除术78例,根治性远端胃大部切除术145例。依据术后是否并发SSI,将其分为感染组(39例)和非感染组(184例)。
1.2 数据收集和实验室测量 采集患者性别、年龄、BMI、基础疾病、ASA评分、手术方式等临床资料。术前3 d抽取患者清晨空腹外周静脉血行血常规及血生化等检查,收集患者术前WBC、TLC、HB、Alb及CRP等实验室指标。PNI=10×Alb(g/L)+0.05×TLC(×109/L)[4]。
1.3 SSI診断标准参照2017年美国CDC发布的《SSI预防指南》[7],SSI定义为术前不存在感染,术后30 d内出现的感染(若有人工植入物则为1年内),临床表现为手术部位出现脓性分泌物、发热、肿胀及疼痛,分泌物培养出致病菌,并有外科医生诊断为SSI[8]。
1.4 统计学处理 采用SPSS 20.0和MedCalc 15.2.2统计软件进行数据分析,计量资料采用(x±s)表示,比较采用t检验,计数资料以率(%)表示,单因素分析采用字2检验或Fisher确切概率法。将单因素分析中P<0.20的因素纳入多因素Logistic回归分析明确SSI的独立危险因素。采用ROC曲线检验PNI对胃癌术后并发SSI的预测价值,依据Youden指数明确PNI的最佳cut-off值。以P<0.05为差异有统计学意义。
2 结果
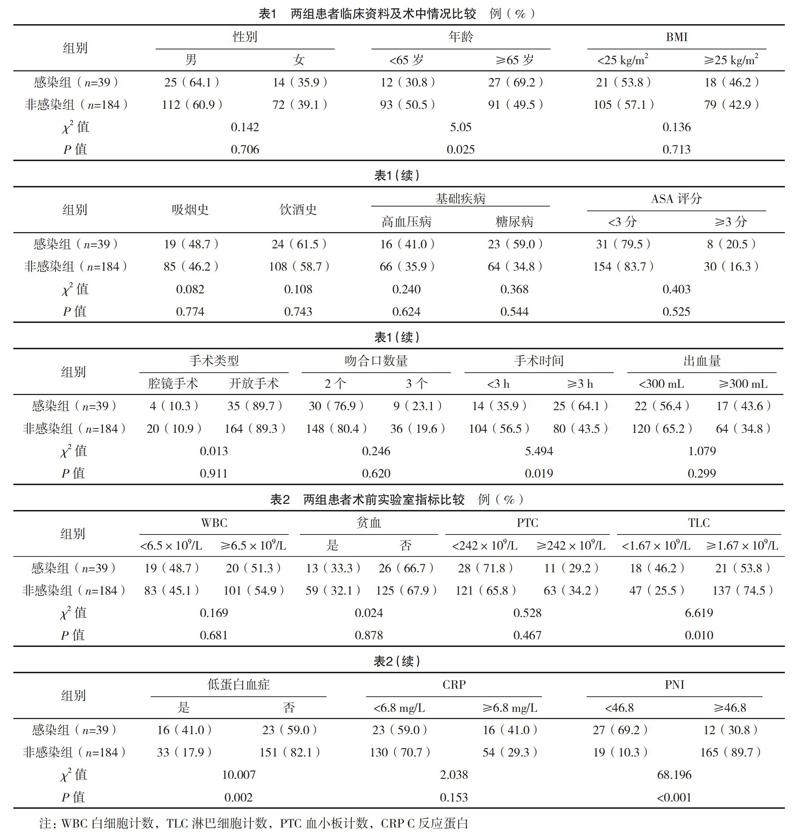
2.1 两组患者基线资料及术前实验指标比较 两组在BMI、ASA评分、基础疾病、手术类型、吻合口数量、出血量以及术前WBC、是否贫血、PTC、CRP等参数比较,差异均无统计学意义(P>0.05)。感染组患者年龄更高(P=0.025),手术时间更长(P=0.019),术前TLC较低(P=0.01)、低蛋白血症患者比例更高(P=0.002)以及PNI水平更低(P<0.001)。见表1、2。
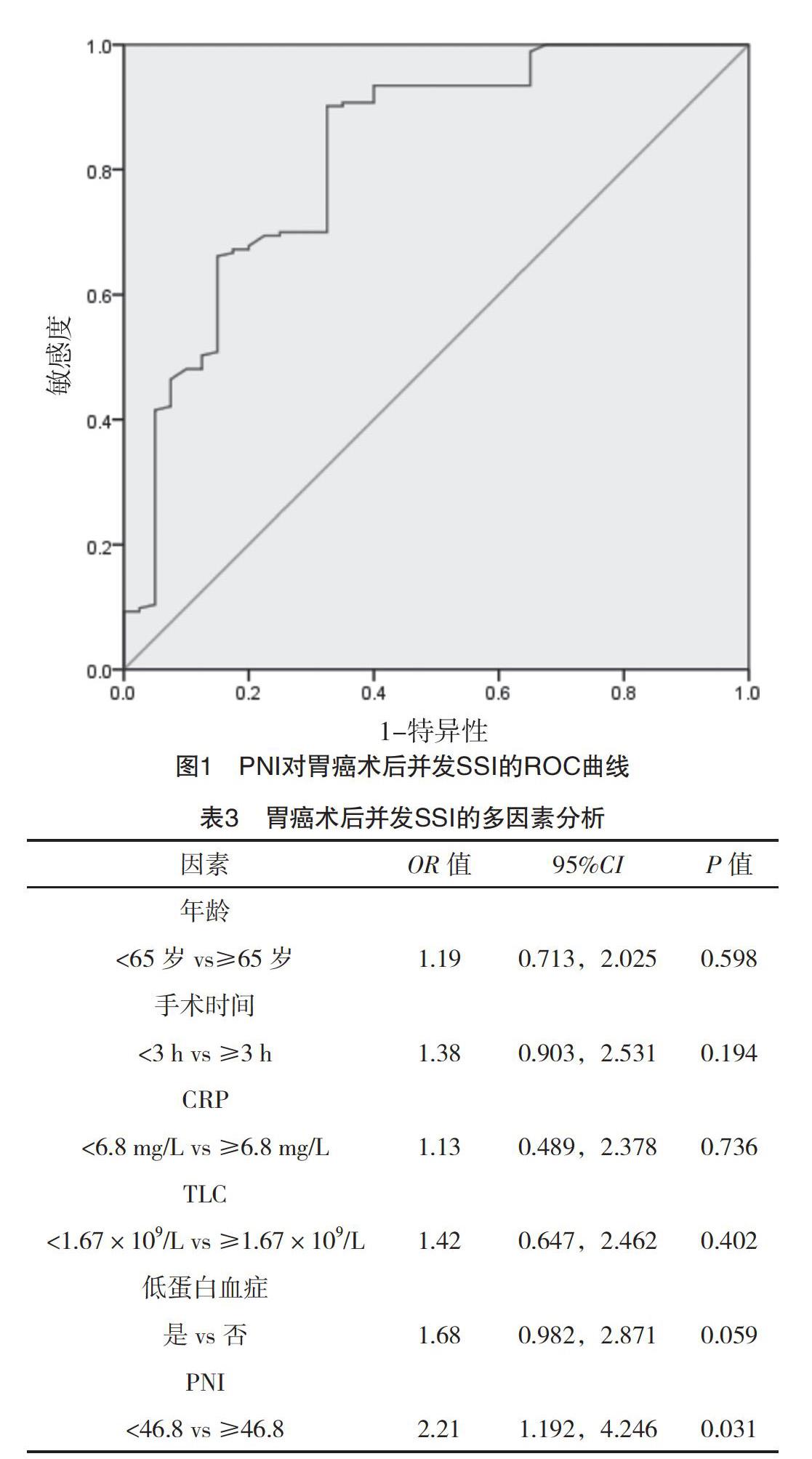
2.2 ROC曲线分析PNI对胃癌术后并发SSI的预测价值 根据术后是否并发SSI为金标准,ROC曲线分析显示,胃癌患者术前PNI值<46.8对患者术后并发SSI具有显著诊断价值[AUC=0.835,95%CI(0.779,0.881),P<0.001],以46.8为cut-off值,Youden指数=0.594 5,对诊断SSI的灵敏度为69.23%,特异度为90.22%。ROC曲线分析PNI对胃癌术后并发SSI的预测价值,见图1。
2.3 胃癌患者术后并发SSI的独立危险因素分析 将单因素分析中P<0.20的变量纳入多因素Logistic回归分析明确SSI的独立危险因素。结果显示,只有术前PNI<46.8是胃癌术后并发SSI的独立危险因[OR=2.21,95%CI(1.192,4.246),P=0.031]。见表3。
3 讨论
PNI最早是用于预测外科患者术前营养状态及手术风险的指标,鉴于其简单、有效及优良的可重复性而广泛运用于心脏外科、胃肠外科中[9-10]。而在肿瘤领域,相关研究显示PNI与胃肠道肿瘤等恶性程度及预后密切相关,是独立的预后危险因素[11-12]。近期有研究证实PNI在肿瘤患者手术风险及术后并发症方面,具有重要的预测及评估价值[13-14]。
SSI是胃癌术后常见的并发症,在延长住院时间、加重医疗负担的同时可增加围手术期死亡风险[15],因此术前准确评估患者的危险因素对术后SSI的防治具有重要的意义。欧洲肠外和肠内营养学会(ESPEN)将“营养风险”定义为潜在的或已经出现的可导致不良临床结局的营养因素相关风险,重点强调营养风险在临床结局中的不良作用。由于肿瘤消耗及营养摄入障碍等因素,胃癌患者普遍存在营养状态不佳,而营养不良可影响机体组织细胞生理功能,造成免疫功能下降,增加术后感染的风险,因而对胃癌患者进行围手术期营养评估是十分必要的。当前,一些临床实用的评估模型如营养不良通用筛查工具(MUST)、营养外科手术风险指数和营养风险评分2002(NRS 2002)等广泛应用于营养状况评估[16-17]。与上述营养参数相比,PNI由于具有操作简便、可重复性高及临床实用性好,而更具优越性。Alb是反映机体营养状况的重要指标[5],而TLC则是反应机体免疫功能的参数,被认为是全身炎症状态的重要指标之一,同时TLC也与营养状态相关[18]。因此,笔者认为术前PNI既反映患者营养状况,又可反映炎症状态,可以用来评估胃癌患者术后并发SSI的风险。Migita等[19]研究报道术前低PNI的胃癌患者术后并发症发生率更高。Tokunaga等[12]研究也显示在结直肠癌术后出现并发症的患者中术前PNI值显著低于未出现并发症的患者。本研究探讨了PNI与胃癌术后并发SSI之间相关性,研究结果显示术前低PNI水平与胃癌术后SSI密切相关,ROC曲线分析显示,以46.8为最佳cut-off值时,PNI在预测胃癌术后并发SSI中具有优良的诊断效能,并且多因素分析结果表明,只有术前低PNI评分是SSI的独立危险因素。关于PNI对预测SSI的价值研究中,Maeda等[5]认为PNI是克罗恩病患者行肠切除术后并发SSI的独立危险因素,而Hu等[6]研究亦提示PNI对胃肠道瘘切除术后并发SSI的患者具有重要的预测价值[6]。相关研究包括本研究结果均表明PNI与SSI密切相关,低PNI评分是导致术后并发SSI的强烈危险因素。因此,通过术前测量患者PNI值,筛选出具有SSI高危因素的患者加以早期围手术期营养支持干预显得尤为重要。
关于术后SSI的危险因素,多项研究表明,包括年龄、BMI、基础疾病以及ASA评分等因素均与SSI相关[20]。研究显示,手術时间的延长与术后SSI密切相关,在结直肠癌切除术的患者中,手术时间≥3 h被证实是术后并发SSI的独立危险因素[21]。此外,亦有研究显示,术前WBC、CRP、PCT等炎性指标增高与深部器官/间隙SSI存在重要的联系[6,22]。本研究单因素分析显示,只有PNI、年龄、低蛋白血症、低TLC水平以及手术时间是术后并发SSI的危险因素,而SSI的发生与BMI、基础疾病以及ASA评分等无明显相关性,考虑与样本数量、患者基本资料组成情况、围手术期处理及手术操作等不同有关。
综上所述,PNI是一种简单有效地用于预测胃癌术后并发SSI的临床指标,术前低PNI评分的患者术后SSI发生率较高。临床中应将术前PNI评分作为胃癌患者手术风险筛查的常规项目。鉴于本课题是一项单中心小样本的临床回顾性研究,研究结果难免存在偏倚,其PNI的临床效用尚需大规模的前瞻性临床试验进一步证实。
参考文献
[1] Uchino M,Ikeuchi H,Tsuchida T,et al.Surgical site infection following surgery for inflammatory bowel disease in patients with clean-contaminated wounds[J].World J Surg,2009,33(5):1042-1048.
[2] Selby J,Prabhudesai A.Can C-reactive protein predict the severity of a post-operative complication after elective resection of colorectal cancer[J]. Int J Colorectal Dis,2014,29(10):1211-1215.
[3] Kwag S J,Kim J G,Kang W K,et al.The nutritional risk is a independent factor for postoperative morbidity in surgery for colorectal cancer[J].Ann Surg Treat Res,2014,86(4):206-211.
[4] Onodera T,Goseki N,Kosaki G.Prognostic nutritional index in gastrointestinal surgery of malnourished cancer patients[J].Nihon Geka Gakkai Zasshi,1984,85(9):1001-1005.
[5] Maeda K,Nagahara H,Shibutani M,et al.A preoperative low nutritional prognostic index correlates with the incidence of incisional surgical site infections after bowel resection in patients with Crohns disease[J].Surg Today,2015,45(11):1366-1372.
[6] Hu Q,Wang G,Ren J,et al.Preoperative prognostic nutritional index predicts postoperative surgical site infections in gastrointestinal fistula patients undergoing bowel resections[J].Medicine (Baltimore),2016,95(27):e4084.
[7] Segreti J,Parvizi J,Berbari E,et al.Introduction to the Centers for Disease Control and Prevention and Healthcare Infection Control Practices Advisory Committee Guideline for Prevention of Surgical Site Infection: Prosthetic Joint Arthroplasty Section[J].Surgical Infections,2017:394-400.
[8] Uchino M,Ikeuchi H,Matsuoka H,et al.Surgical site infection and validity of staged surgical procedure in emergent/urgent surgery for ulcerative colitis[J].Int Surg,2013,98(1):24-32.
[9] Wakita M,Fukatsu A,Amagai T.Nutrition assessment as a predictor of clinical outcomes for infants with cardiac surgery: using the prognostic nutritional index[J].Nutr Clin Pract,2011,26(2):192-198.
[10] Nozoe T,Kohno M,Iguchi T,et al.The prognostic nutritional index can be a prognostic indicator in colorectal carcinoma[J].Surg Today,2012,42(6):532-535.
[11] Nozoe T,Ninomiya M,Maeda T,et al.Prognostic nutritional index: a tool to predict the biological aggressiveness of gastric carcinoma[J].Surg Today,2010,40(5):440-443.
[12] Tokunaga R,Sakamoto Y,Nakagawa S,et al.Prognostic Nutritional Index Predicts Severe Complications, Recurrence, and Poor Prognosis in Patients With Colorectal Cancer Undergoing Primary Tumor Resection[J].Dis Colon Rectum,2015,58(11):1048-1057.
[13] Jian-Hui C,Iskandar E A,Cai S,et al.Significance of Onoderas prognostic nutritional index in patients with colorectal cancer: a large cohort study in a single Chinese institution[J].Tumour Biol,2016,37(3):3277-3283.
[14] Geng Y,Qi Q,Sun M,et al.Prognostic nutritional index predicts survival and correlates with systemic inflammatory response in advanced pancreatic cancer[J].Eur J Surg Oncol,2015,41(11):1508-1514.
[15] Fan Y,Wei Z,Wang W,et al.The incidence and distribution of surgical site infection in mainland China:a meta-analysis of 84 prospective observational studies[J].Sci Rep,2014,4:6783.
[16] Boleo-Tome C,Monteiro-Grillo I,Camilo M,et al.Validation of the Malnutrition Universal Screening Tool (MUST) in cancer[J].Br J Nutr,2012,108(2):343-348.
[17] Guo W,Ou G,Li X,et al.Screening of the nutritional risk of patients with gastric carcinoma before operation by NRS 2002 and its relationship with postoperative results[J].J Gastroenterol Hepatol,2010,25(4):800-803.
[18] Shibutani M,Maeda K,Nagahara H,et al.The prognostic significance of the postoperative prognostic nutritional index in patients with colorectal cancer[J].BMC Cancer,2015,15(1):521.
[19] Migita K,Takayama T,Saeki K,et al.The prognostic nutritional index predicts long-term outcomes of gastric cancer patients independent of tumor stage[J].Ann Surg Oncol,2013,20(8):2647-2654.
[20] Fry D E.Colon preparation and surgical site infection[J].Am J Surg,2011,202(2):225-232.
[21] Moyes L H,Leitch E F,Mckee R F,et al.Preoperative systemic inflammation predicts postoperative infectious complications in patients undergoing curative resection for colorectal cancer[J].Br J Cancer,2009,100(8):1236-1239.
[22] Moghadamyeghaneh Z,Hanna M H,Carmichael J C,et al.
Preoperative Leukocytosis in Colorectal Cancer Patients[J].J Am Coll Surg,2015,221(1):207-214.
(收稿日期:2018-06-20) (本文編辑:周亚杰)

