胰腺实性假乳头状瘤的CT与MRI特点
王胜裕 蒯新平 苏文婷 徐敬慈 陈小勇 潘自来 陈克敏
胰腺实性假乳头状瘤(solid pseudopapillary tumor of the pancreas,SPTP)是一种少见胰腺肿瘤,约占胰腺肿瘤的1%~3%。2010年WHO将其归为胰腺低度恶性肿瘤[1]。SPTP好发于25~30岁年轻女性,男女之比约1∶9。SPTP缺乏特异性临床症状,经常为体检或其他原因偶然发现。多数临床医师以及影像科医师对于该肿瘤认识不足,容易造成误诊,因此,有必要对该肿瘤的常规影像学检查(包括CT及MRI)进行总结,以尽可能避免误诊,以利于提高正确诊断率,减少误诊。
方 法
1.一般资料
本文共搜集上海交通大学医学院附属瑞金医院北院及常熟市第二人民医院,自2009年1月至今经过手术病理证实的SPTP9例,其中女性8例,男性1例。平均发病年龄35岁。9例患者均无特异性症状或体征(5例B超体检发现,1例因腹痛来医院就诊发现,3例因触及腹部肿块来医院就诊)。所有患者的血糖、血脂、血尿淀粉酶指标及CEA、CA125、CA199等肿瘤指标均阴性。
2.CT及MR检查
本组中8例行CT动态增强扫描,1例胸部检查偶然发现胰腺肿瘤,直接行MR检查。1例进行CT及MRI检查。余7例仅CT检查。CT扫描仪为Siemens Somatom Definition AS+ 128层螺旋CT机,按腹部检查要求扫描,均行三期扫描(平扫、动脉期、门静脉期)。对比剂为碘佛醇(320mgI/ml),流速为 2.5 ~ 3.0ml/s,剂量 80 ~ 100ml。管电压 120kV,管电流 250~300mA,层厚、层距均为5mm。MR扫描仪为GE Discovery 750W, 采用呼吸门控技术,腹部常规FSE T1WI(横断面)、STIR T2WI(横断面及冠状面)、SE-EPI DWI(b=0;800s/mm2),层厚层距均为5mm,矩阵512×512,NEX 2, 动态增强采用LAVA序列扫描,对比剂为钆喷酸葡胺(Gd-DTPA),剂量为0.1mmol/kg。
3.分析图像及统计分析
由2名高年资医师(1名副主任医师,1名主治医师)各自单独阅片,分析病变数目、部位、大小、形态、分类(囊性、实性或囊实性)、密度或信号(平扫以及增强扫描)。计量资料进行统计学分析。
结 果
1.SPTP部位、形态及大小
9例均为单发,胰头3例,胰腺尾部4例,胰腺颈部1例,胰腺体部1例。9个肿瘤均为类圆形,最大长径平均为 50.13mm(30.63~ 66.02mm)。2例囊性为主,平均长径约30.8mm;4例呈囊实性(图1A),平均长径约58.2mm;3例呈实性,平均长径为52.3mm。
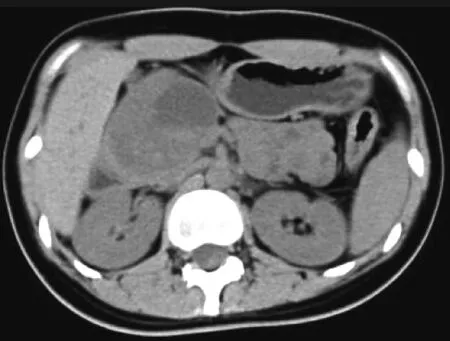
图1 女,31岁。平扫胰腺头部囊实性肿块,伴有小斑片状出血;增强扫描实性成分呈渐进性强化,边界清晰,边缘有假包膜。
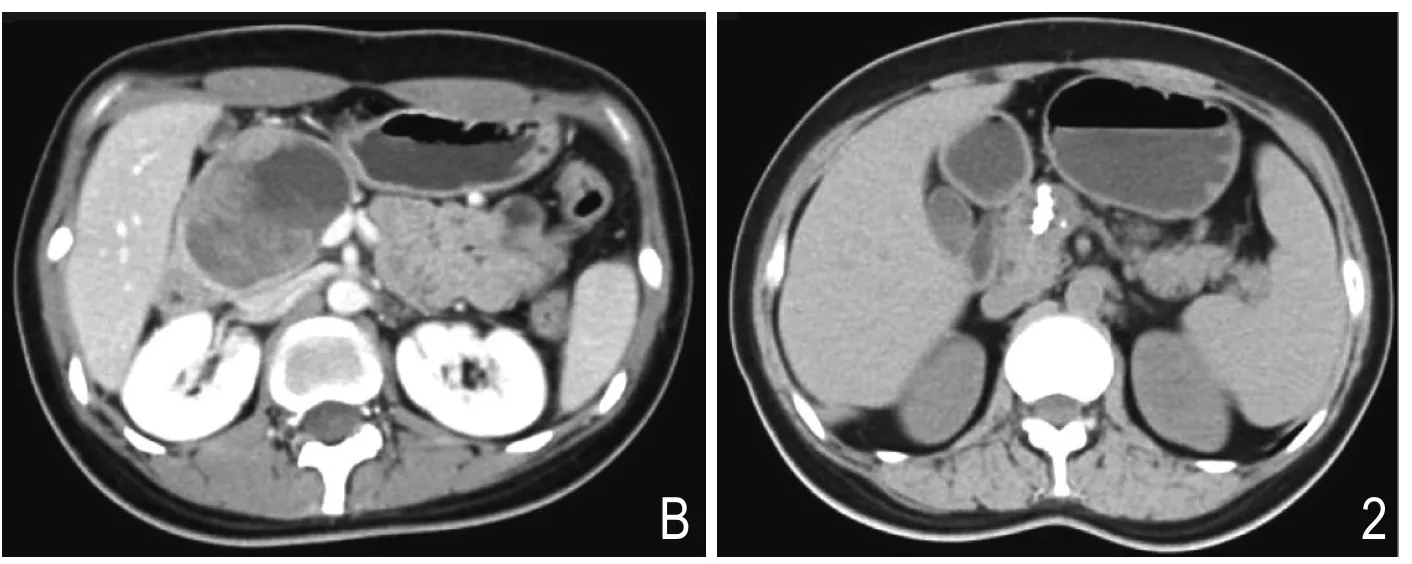
图2 女,33岁。胰腺头部囊实性肿块,中央区斑片状钙化。
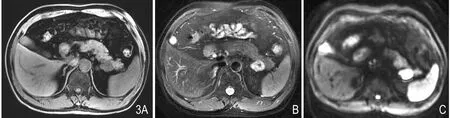
图3 女,36岁。胰腺尾部肿块,T1WI上低信号,T2WI上高信号,DWI上高信号。
2.CT 特点
9例均呈外生性生长。肿瘤边界清晰,均见包膜。平扫时,实性成分CT值31~48HU,平均值36.6HU;囊性成分CT值18~29HU,平均值21.2HU;3例病变内出现斑点及斑片状钙化(图2)。增强扫描,实性成分呈轻中度强化(图1B),动脉期CT值34~85HU,平均值63.0HU;门静脉其CT值为35~90HU,平均值77.8HU;囊性成分未见强化。3例病变内可见斑片状出血(图1A)。肿瘤位于胰头的病例中,1例胆总管及胰管轻度扩张,1例仅胰管轻度扩张。9例病变均未侵犯周围结构。病变与周围结构脂肪间隙清晰,均无出现其它脏器转移。
3.MR 特点
肿瘤信号不均匀,T1WI上以低信号为主(图3A),T2WI上明显高信号(图3B),边缘清晰;1例内有血肿信号,呈T1WI上高信号,T2WI上低信号。DWI上均呈高信号(图3C),ADC图呈低信号。动态增强扫描,肿瘤呈渐进式强化,强化程度低于胰腺。
讨 论
1.概述
SPTP是一种少见胰腺肿瘤,最先由Frantz报道[2],因此又称为Frantz肿瘤。根据该病的病理学特点,其曾用名比较多,如胰腺乳头状上皮肿瘤、胰腺囊性和实体瘤、胰腺实性上皮肿瘤、乳头状囊性肿瘤以及胰腺囊性乳头状上皮肿瘤等。随着对该肿瘤的逐渐认识,WHO于1996年进行了统一命名,称为胰腺实性假乳头状瘤[3]。2010年WHO将该肿瘤统一归为胰腺低度恶性肿瘤[1],但其生物学特点及预后明显好于其他胰腺恶性肿瘤,主要治疗方法是手术切除,术后不需加以放化疗。文献报道,该肿瘤5年生存率可达98.3%[4]。本组中,经电话或来院随访3~8年,2例失联,其余7例目前均健在。
SPTP主要发生于年轻女性,本组研究中,8例为女性,1例为男性,平均发病年龄为35岁,与文献报道一致[5-6]。至今,该肿瘤的组织来源及发病机制均未明确,由于该肿瘤好发于20~30岁女性,部分患者肿瘤免疫组化检查,孕激素受体阳性,且胚胎发育过程中,生殖脊与原始胰腺相近,因此,有学者认为SPTP来源于生殖脊-卵巢相关细胞[7];部分学者认为来源于胰腺潜能干细胞,具有多向分化的能力[8]。
SPTP患者无特异性临床症状、体征及相关实验室检查指标,偶尔出现腹痛[9]。本组中除1例因腹痛来院就诊发现,其余8例均为偶然发现,虽然1例引起胆总管及胰管扩张,但无黄疸等体征,所有患者胰腺相关实验室检查均阴性。笔者认为,SPTP就诊时,肿瘤均较大,可能与上述临床特征有关。
2.CT 及 MRI特点
SPTP可以发生于胰腺任何部位,包括胰腺头部、颈部、体部以及尾部,通常以胰腺头部以及尾部多见,本组中发生于胰腺头部的3例,胰腺尾部4例,胰腺颈部与体部各1例,与文献报道[10]相同。SPTP的CT与MRI特点与病理组成成分密切相关,根据囊实性各自所占的比例,影像学分为囊实性,囊性及实性,因此有时正确诊断比较困难。Baek等[11]认为直径<3cm的肿瘤,实性成分多于囊变坏死,甚至表现为纯实性,而直径>3cm的肿瘤,囊变坏死成分明显增加,甚至成为囊性。本组中,2例囊性肿瘤的直径约为3cm,3例实性肿瘤直径>4cm,4例囊实性肿瘤直径>5cm,与Baek等不同,主要原因可能是样本量太小,不具有统计学意义,需要进一步增加样本量。SPTP为膨胀性生长,因界限清晰,容易出现假包膜,增强扫描出现强化,显示更清晰。本组中,9例均出现假包膜。SPTP较易发生钙化,发生率大概为30.8%[12]。本组中,3例肿瘤发生钙化,位于肿瘤中心或周边,与文献报道一致。钙化发生的部位主要为包膜以及病灶内的实性成分中,钙化形态主要为斑片状。SPTP通常呈外生性生长,常突向腹腔以及腹膜后[13],与胰腺呈杯口样改变,有时不利于准确定位,容易造成误诊。正由于外生性生长特点,不易造成胆总管及胰管扩张。本组中,只有1例发生胆总管及胰管轻度扩张,1例仅胰管轻度扩张,原因可能是患者比较瘦弱,腹腔脂肪少等原因。SPTP很少侵犯临近结构,包括血管神经等,如果肿瘤表现为包膜不完整,境界不清,常常提示为恶性[13]。本组中,1例因与脾脏境界不清,直接行脾脏一起切除。CT及MRI术前正确诊断对手术方式的选择有重要作用。增强扫描时肿瘤实性成分呈渐进性轻中度强化,SPTP的病理特点之一是纤维成分多,可能与肿瘤呈渐进性强化有关;肿瘤囊性成分未见强化。SPTP容易出血,本组中,2例病灶内有血肿密度。由于MR具有高软组织分辨率,因此,比CT更易显示囊变坏死区域。文献报道[10],肿瘤实性成分呈软组织信号,T1WI上呈低信号,T2WI上呈等或略高信号;囊性成分T1WI上呈低信号,T2WI上呈高信号。DWI上呈高信号。增强扫描,肿瘤强化方式与CT表现相同。本组中,1例行MRI检查,表现与此相同。
临床工作中,SPTP需要与胰腺其他恶性肿瘤鉴别:①胰腺癌,通常境界不清,呈围管性生长,呈乏血供改变,结合患者临床症状与实验室检查有助于明确诊断;②胰腺神经内分泌肿瘤,强化程度通常大于SPTP,患者通常有相关内分泌症状;③胰腺囊腺瘤,通常实性成分很少,有分隔。对于单囊类病变,鉴别比较困难。
总之,发生于年轻女性,未导致胰胆管扩张的胰腺单发肿瘤,具有假包膜及钙化特点,并且增强扫描呈渐进性强化,需要考虑SPTP。

