颈椎单开门后路术后脑脊液漏合并中枢感染一例报道
汤博 赵宇
(中国医学科学院北京协和医学院北京协和医院骨科,北京100730)
颈椎后路手术后脑脊液漏发生率较低,合并感染后处理更加复杂。早期有效的治疗可避免二次手术,但对于相关治疗经验的报道较少。本文报道了一例颈椎后路手术后出现脑脊液漏合并中枢感染的病例,为颈椎术后脑脊液漏的治疗提供参考。
1 临床资料
患者,男,61岁,既往Ⅱ型糖尿病病史5年,血糖控制良好,因颈椎病于2017年3月14日在我院行颈后路椎管扩大成形(C3-6)、侧块螺钉内固定术。术中可见硬膜与黄韧带粘连紧密,致硬膜形成长2 mm的裂隙,可见少量清亮液体渗出。覆盖人工硬膜,喷洒医用胶后未再见渗出。后覆盖胶原蛋白海绵,逐层严密缝合。患者术后伤口每日引流400 ml左右淡红色液体,伴体位变化性头晕,头痛,无发热,切口敷料见少量淡黄色渗液,考虑出现脑脊液漏。继续伤口处引流,并予罗氏芬1 g,每12 h一次,连续5 d。术后第5日头痛较前减轻,无发热,引流量基本同前,切口无红肿或渗出,予拔出引流管后出院。
患者出院后间断出现坐位时意识丧失,伴小便失禁,无口吐白沫,平卧后可缓解,不伴发热。查头MRI示双侧额部硬膜下积液,颈椎MRI示后方软组织内积液(图1)。2017年4月17日出现发热,最高体温38.2℃,持续6 h后可自行退热,外院查白细胞总数8.50×109/L,中性粒细胞71%,红细胞沉降率26 mm/h,降钙素原(-),予稳可信1 g,每12 h一次,连续2周后,查红细胞沉降率及超敏C反应蛋白值正常,但最高体温37.5℃~37.8℃,间断意识障碍未见明显缓解。2017年5月8日于我院行腰椎穿刺查脑脊液压力200 mm水柱,外观无色微浊,白细胞总数252/μl,单核细胞93.7%,蛋白1.12 g/L,葡萄糖3.2 mmol/L。颈后部皮下B超见13.4 cm×4.1 cm无回声区,抽出穿刺液200 ml,外观淡黄色微浊,查穿刺液白细胞总数398/μl,单核细胞87.2%,蛋白2.67 g/L,葡萄糖1.3 mmol/L(图2)。血液、脑脊液及穿刺液病原学检查示:细菌方面,降钙素原<0.05 ng/ml,细菌涂片及培养阴性;病毒方面,巨细胞病毒抗体、EB病毒IgM/VCA、TORCH-IgM阴性,多聚酶链式反应(polymerase chain reaction,PCR)检测阴性;真菌方面,真菌D-葡聚糖、曲霉半乳甘露聚糖检测阴性;其他致病菌方面,隐球抗原定性实验、布氏杆菌虎红实验、奴卡氏菌涂片阴性,抗酸染色、淋巴细胞培养+干扰素A+B、分岐杆菌/非分岐杆菌核酸测定亦无阳性发现。诊断考虑术后脑脊液漏合并慢性脑膜炎,不除外细菌感染。
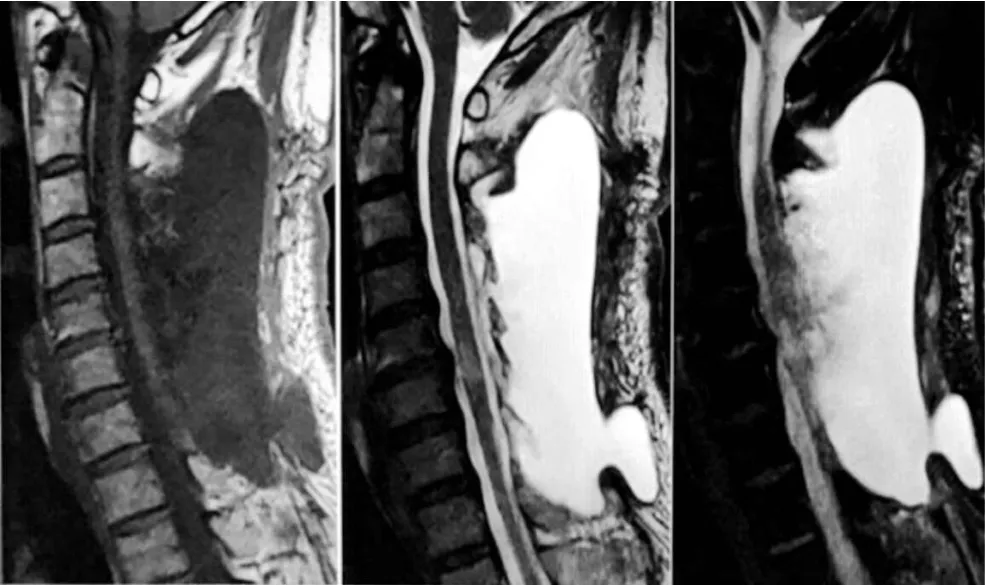
图1 患者颈部核磁示C2-T1椎体后方存在积液

图2 颈部皮下积液穿刺液
行颈后部穿刺后,患者体位性意识障碍症状缓解。后经验性予斯沃0.6 g+拜复乐0.4 g,每12 h一次,连续2 d;万古霉素1 g,每12 h一次,美平2 g,每8 h一次,连续1周(血药浓度11 μg/ml);可乐必妥0.5 g,每日一次,美平2 g,每8 h 1次,连续11 d;可乐必妥0.5 g,每日一次,斯沃0.6 g,每12 h一次,连续2周,热峰逐渐下降至36.5℃后又升高至37.2℃,复查脑脊液压力190 mm水柱,外观无色透明,白细胞总数仍达168/μl,单核细胞92.9%,蛋白1.15 g/L,葡萄糖2.3 mmol/L,颈后部穿刺液140 ml,外观淡黄色清亮,白细胞大量,蛋白2.37 g/L,葡萄糖0.6 mmol/L。2017年6月9日行腰大池引流,每日持续引流脑脊液400 ml左右,起初微黄浑浊后逐渐清亮。自引流次日,患者热峰明显下降(由37.7℃降到36.2℃),无头痛等不适(图3)。2周后复查脑脊液白细胞数26/μl,单核细胞92.3%,蛋白0.39 g/L,葡萄糖3.3 mmol/L,颈后部穿刺暗红色浑浊液体20 ml,较前明显减少(图4、5)。考虑脑脊液漏及感染得到控制,于2017年6月23日夹闭腰大池引流管,患者未再发热,无头晕头痛,复查颈后部B超示积液面积1.6 cm×0.28 cm左右,头颅MRI+DWI示,双侧额部硬膜下积液较前明显减少,考虑脑脊液漏及感染较前明显好转且较稳定,拔除腰大池引流管并观察3 d后出院。
2 讨论
2.1 术中硬脊膜撕裂的处理原则
硬脊膜撕裂是脊柱外科手术中最常见的并发症之一,在后纵韧带骨化的老年患者中更易发生,有时难以避免。颈椎手术中硬脊膜撕裂发生率约为0.45%~1.00%[1-3],术中应尽量缝合;缝合不全或无法缝合时,可放置硬脊膜修补材料;严密缝合伤口[4]。术中修复失败或术后卧床1 d后有脑脊液漏表现者,应即刻行腰大池引流[5]。
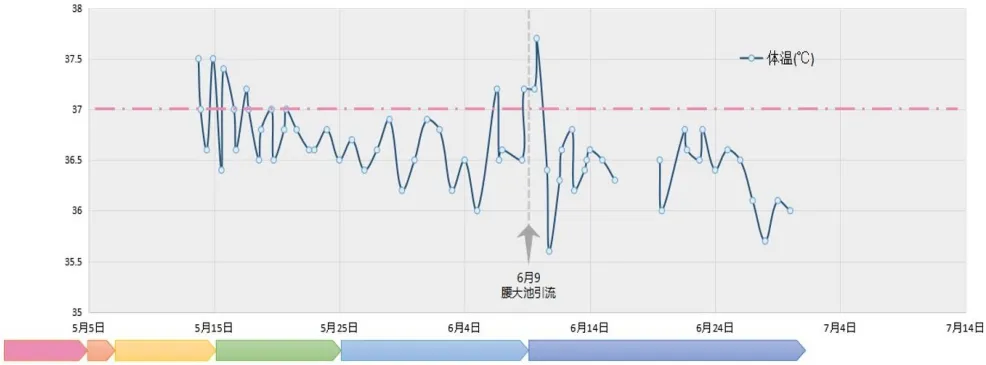
图3 患者体温变化曲线图
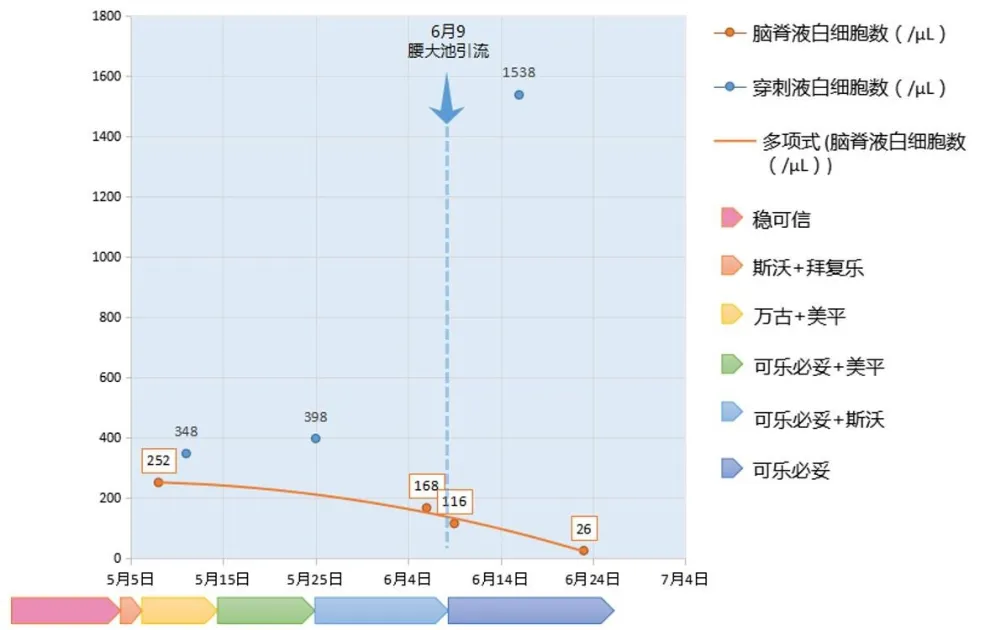
图4 患者脑脊液白细胞数变化曲线图

图5 患者脑脊液蛋白及葡萄糖值变化曲线图
2.2 术后脑脊液漏的处理原则
我国颈椎术后脑脊液漏发生率约为4%~9%[6,7]。术后应保持绝对卧床,头高足低(30°),侧卧体位;即刻行腰大池引流,引流量控制在每日200~300 ml,确定伤口无脑脊液渗漏后拔除;内固定一般无需拆除[4]。若腰大池引流3 d后仍存在脑脊液漏,可考虑手术修补或继续引流3 d后再判断[5]。建议予预防性抗感染治疗[8]。本例患者颈后部出现皮下脑脊液池,局部穿刺后体位性意识障碍缓解,考虑脑脊液池穿刺可促进漏口贴合。类似做法还有延长伤口引流时间,间断夹闭至引流量<100 ml/d后拔管,而非尽早拔除引流管等[9]。以上说明,减少漏口的蛛网膜下腔内或硬膜外侧压力,均有助于漏口愈合。
2.3 脑脊液漏继发脑膜炎的诊断
硬膜损伤后脑脊液漏继发中枢感染的报道尚不多见[10]。脊柱手术后继发脑脊膜炎发生率约0.1%[11],尤其在术后使用过抗生素的老年患者诊断有一定难度。脑脊液漏合并细菌性脑膜炎时可出现高热(85.7%)、头痛(42.9%)、意识改变(76.2%)三联征,另外,常出现颈部强直(90.5%)。但三联征在成人中较少见。脑膜炎首发症状一般在术后1周左右出现,是脊柱手术后的迟发并发症[11]。此时患者一般已出院,为早期诊断增加了困难。本例患者术后一周出现坐位时意识丧失,伴小便失禁,平卧几分钟后可缓解。意识丧失可能是由体位性低颅压导致的昏迷[12],也可能是由脑膜炎引起的癫痫发作。患者头颅核磁示额部硬膜下积液,颈部核磁示大量软组织内积液,未见脑膜增厚,脓肿,梗死等其他急性病变,考虑脑脊液漏出较多。予颈部穿刺后,热峰、脑脊液细胞数等指标未见明显下降,但体位性意识障碍症状消失,考虑意识障碍主要与脑脊液漏相关。脑脊液漏患者出现发热、头痛、意识障碍或颈部强直等症状时,需警惕继发感染,应及时留取病原学证据,以获得早期诊断。
实验室检查方面,脑脊液培养是诊断的可靠标准。金黄色葡萄球菌和需氧革兰氏阴性杆菌培养阳性强烈提示感染。脑脊液漏患者脑脊液培养时间建议至少10 d[13,14],但在老年患者中有时无阳性发现[15],需要参考其他实验室检查[11]。50%~90%的细菌性脑膜炎患者血培养结果为阳性[16]。怀疑脑膜炎的患者应在使用抗生素前至少留2套血培养。血清降钙素原升高往往提示血流感染,值正常时不能排除局部感染。血清C反应蛋白>20 mg/dl常提示细菌感染,但外科手术后的临床意义有待研究。脑脊液检查方面,脑脊液压力升高(达300 mm水柱以上),白细胞数达1000~5000/μl(中性粒细胞比例>80%),蛋白升高(>200 mg/dl),葡萄糖下降(<40 mg/dl,脑脊液与血清葡萄糖比值低于0.4),乳酸浓度>3.5 mEq/L和降钙素原升高[17],符合其中一项即需警惕细菌感染可能。但细菌性脑膜炎的实验室检查值范围较宽泛,不具有诊断性,甚至12%的患者无任何特征性脑脊液发现[16]。革兰氏染色,乳胶凝集试验是辅助诊断的快速方法[15]。脑脊液革兰氏染色阴性,尤其在使用抗生素后,不能排除感染[14]。PCR实验对诊断脑膜炎球菌感染具有较高的敏感性与特异性,可提高检出率。实时PCR分析可用于抗生素治疗后的脑脊液检测[13]。另外,建议可疑医源性脑膜炎患者行增强核磁共振检查[14]。脑膜炎影像学一般无特异表现[11],CT或MRI可辅助排除颅内脓肿,肿瘤等占位病变,排除腰椎穿刺禁忌。
2.4 脑脊液漏继发脑膜炎的治疗
2.4.1 抗生素治疗:2017年美国感染协会建议医源性脑膜炎患者应在留取血培养后,立即经验性使用能透过脑脊膜的广谱抗生素,后根据药敏结果调整用药[14]。脑脊液漏后继发性细菌性脑膜炎的常见致病菌包括表皮葡萄球菌、金黄色葡萄球菌、大肠杆菌、肠球菌等,亦可见鲍曼杆菌、绿脓杆菌等常见院内感染病菌[11,18]。无菌性脑膜炎因在症状和实验室检查方面难与细菌感染鉴别,一般在得到病原学证据前也予经验性抗感染治疗[19]。常用经验性抗感染方案有万古霉素(病情较重者血药浓度建议15~20 μg/ml),联合抗假单胞菌的β内酰胺类药物(如头孢吡肟、头孢他啶、美罗培南等),静脉给药无效后可考虑鞘内给药。感染凝固酶阴性葡萄球菌的患者,若症状轻,脑脊液指标变化较小,疗程建议10 d;若症状明显,实验室检查变化大,疗程建议10~14 d。感染金黄色葡萄球菌或革兰氏阴性杆菌的患者建议治疗10~14 d,有专家建议革兰氏阴性杆菌患者疗程应21 d。治疗后脑脊液培养仍阳性的患者建议继续延长疗程10~14 d[14]。鞘内注射的剂量与用药间隔需根据致病菌的最小抑菌浓度,脑室容积和每日脑脊液引流量调整。其他辅助治疗方法如糖皮质激素、甘油、维生素B6的临床作用暂不明确[13]。本例中患者病原学无阳性发现,予多疗程经验性抗感染治疗后,虽然最低体温逐渐降低,但热峰下降后有升高趋势,脑脊液中白细胞数仍较高,考虑抗感染效果不理想。
2.4.2 腰大池引流的作用:有研究发现,腰大池引流可辅助治疗中枢系统感染。腰大池引流不仅可以降低感染引起的颅内压升高,而且可以减少脑脊液内细菌数,稀释细菌及细胞毒素浓度,降低致死率,改善预后[10,20,21]。另外,对于培养阴性的脑膜炎,腰大池引流联合经验性抗感染治疗可减少抗生素剂量,缩短疗程[22]。腰大池置管还可以联合鞘内注射抗生素,提高脑脊液中药物浓度[21],抗感染效果确切。一般无需二次手术。因此,一旦发现脑脊液漏后继发感染,若无出血风险,应尽早行腰大池置管引流[10,21,23]。本例患者予腰大池置管引流后,热峰迅速下降至正常,最低体温也明显降低,脑脊液检查结果较前明显好转。可见,腰大池引流是控制中枢系统感染的有效方法之一,颈椎术后出现脑脊液漏的患者应尽早应用。
2.4.3 皮下脑脊液池穿刺的作用:反复皮下脑脊液池穿刺也许可以辅助抗感染治疗。患者颈后部行多次穿刺,积液量逐渐减少,实验室检查示白细胞浓度逐渐升高,葡萄糖浓度逐渐降低,考虑穿刺液逐渐陈旧,提示脑脊液漏出减少。有研究[24]发现,皮下脑脊液池穿刺和冲洗,不仅可以缓解脑脊液漏,观察疗效,还可以降低热峰,有一定抗感染作用。其原因可能与减少局部致病菌数量,促进漏口贴合,进而减少积液与脑脊液交通造成的反复感染有关。
2.4.4 疗效的观察:脑膜炎患者体温恢复正常,神经系统症状及体征减轻,外周血白细胞数及中性粒比例下降,炎性指标下降,脑脊液培养阴性,外观及实验室检查恢复正常等表现均提示治疗有效,病情好转。该患者入院后除发热外无明显不适,外周血白细胞数,血沉及超敏C反应蛋白均正常,降钙素原等病原学检查均阴性,体温是密切观察治疗效果的主要指标。患者行腰大池引流后,热峰即下降至37℃以下,每日热峰出现的时间较引流前延后,而且最低体温也较前明显降低,复查脑脊液细胞数较前明显下降。观察热峰及最低体温是评价疗效的方法之一。
综上,颈椎手术中出现硬脊膜撕裂后应在术中尽量缝合;缝合不全或无法缝合时,可放置硬脊膜修补材料;严密缝合伤口。若出现脑脊液渗漏,术后应保持绝对卧床,头高足低,侧卧体位,延长伤口引流管拔管时间或反复行脑脊液池穿刺,以减少瘘口处压力;术后应即刻行腰大池引流,引流量控制在200~300 ml/d,确定伤口无脑脊液渗漏后拔除;内固定一般无需拆除;予预防性抗感染治疗。警惕迟发的细菌性脑膜炎,出现发热,意识改变,颈部强直等症状后,应立即留取2套血培养并完善其他病原学检查,排除腰椎穿刺禁忌后行脑脊液检查,尽早行经验性抗感染治疗,明确病原体后调整方案及疗程;腰大池引流和局部穿刺可辅助抗感染治疗。除了神经系统症状和实验室检查,热峰降低,延后和最低体温下降也可提示抗感染治疗有效。
[1]O'Neill KR,Fehlings MG,Mroz TE,et al.A multicenter study of the presentation,treatment,and outcomes of cervical dural tears.Global Spine J,2017,7(1 Suppl):58S-63S.
[2]O'Neill KR,Neuman BJ,Peters C,et al.Risk factors for dural tears in the cervical spine.Spine(Phila Pa 1976),2014,39(17):E1015-E1020.
[3]Yoshihara H,Yoneoka D.Incidental dural tear in cervical spine surgery:analysis of a nationwide database.J Spinal Disord Tech,2015,28(1):19-24.
[4]中国医师协会骨科医师分会.中国医师协会骨科医师分会骨科循证临床诊疗指南:脊柱手术硬脊膜破裂及术后脑脊液渗漏的循证临床诊疗指南.中华外科杂志,2017,55(2):86-89.
[5]Syre P,Bohman LE,Baltuch G,et al.Cerebrospinal fluid leaks and their management after anterior cervical discectomy and fusion.Spine,2014,39(16):E936-E943.
[6]王自强,林斌,高春林,等.颈椎手术发生脑脊液漏的多因素分析.中国脊柱脊髓杂志,2017,27(04):305-311.
[7]贾连顺.颈椎手术并发脑脊液漏的早期诊断与处理.中国脊柱脊髓杂志,2010,20(03):253-254
[8]Hu PP,Liu XG,Yu M.Cerebrospinal fluid leakage after thoracic decompression.Chin Med J(Engl),2016,129(16):1994-2000.
[9]于凤宾,陈德玉,王新伟,等.颈前路后纵韧带骨化切除术并发脑脊液漏的处理及疗效分析.中国脊柱脊髓杂志,2012,22(10):889-893.
[10]Abulhasan YB,Al-Jehani H,Valiquette MA,et al.Lumbar drainage for the treatment of severe bacterial meningitis.Neurocrit Care,2013,19(2):199-205.
[11]Lin TY,Chen WJ,Hsieh MK,et al.Postoperative meningitis after spinal surgery:a review of 21 cases from 20,178 patients.BMC Infect Dis,2014,14:220.
[12]Urbach H.Intracranial hypotension:clinical presentation,imaging findings,and imaging-guided therapy.Curr Opin Neurol,2014,27(4):414-424.
[13]Tan YC,Gill AK,Kim KS.Treatment strategies for central nervous system infections:an update.Expert Opin Pharmacother,2015,16(2):187-203.
[14]Tunkel AR,Hasbun R,Bhimraj A,et al.2017 infectious diseases society of america's clinical practice guidelines for healthcare-associated ventriculitis and meningitis.Clin Infect Dis,2017,6(64):e34-e65.
[15]Domingo P,Pomar V,de Benito N,et al.The spectrum of acute bacterial meningitis in elderly patients.BMC Infect Dis,2013,13:108.
[16]van de Beek D,de Gans J,Spanjaard L,et al.Clinical features and prognostic factors in adults with bacterial meningitis.N Engl J Med,2004,351(18):1849-1859.
[17]Maskin LP,Capparelli F,Mora A,et al.Cerebrospinal fluid lactate in post-neurosurgical bacterial meningitis diagnosis.Clin Neurol Neurosurg,2013,115(9):1820-1825.
[18]Zhan R,Zhu Y,Shen Y,et al.Post-operative central nervous system infections after cranial surgery in China:incidence,causative agents,and risk factors in 1,470 patients.Eur J Clin Microbiol Infect Dis,2014,33(5):861-866.
[19]Jarrin I,Sellier P,Lopes A,et al.Etiologies and management of aseptic meningitis in patients admitted to an internal medicine department.Medicine(Baltimore),2016,95(2):e2372.
[20]周纲,张玉坤,黄卫民,等.硬脊膜修补并腰大池置管持续引流:脊柱手术后脑脊液漏合并脑膜炎的治疗.中国组织工程研究,2015,19(34):5513-5517.
[21]邓若毅,余利民,邵明,等.腰大池置管间断引流鞘内注射抗生素治疗胸腰椎术后脑脊液漏伴颅内感染.中国脊柱脊髓杂志,2015,25(03):287-288.
[22]Hong J,Wu J,Chen B,et al.Therapy of the neurosurgical postoperative culture negative meningitis by using external lumbar drainage combined with empirical antibiotics treatment.Zhonghua Wai Ke Za Zhi,2016,54(5):372-375.
[23]于滨生,郑召民,庄新明,等.脊柱手术后脑脊液漏的治疗.中国脊柱脊髓杂志,2009,19(02):113-116.
[24]马良,盛伟斌,邓强.颈椎术后脑脊液漏治疗:不同引流方法比较.中国组织工程研究,2013,17(48):8413-8418.

