孕妇糖耐量状态与胰岛素抵抗、胰岛β细胞功能情况及妊娠结局分析
符琳鑫 陈秀芹
1.郑州圣玛妇产医院妇产科 (450000);2.郑州大学第五附属医院妇产科
·临床研究·
孕妇糖耐量状态与胰岛素抵抗、胰岛β细胞功能情况及妊娠结局分析
符琳鑫1陈秀芹2
1.郑州圣玛妇产医院妇产科 (450000);2.郑州大学第五附属医院妇产科
目的:研究探讨孕妇不同糖耐量状态下胰岛素抵抗和胰岛β细胞功能情况及对妊娠结局的影响。方法: 选择2014年10月-2016年10月在本院产前检查及待产孕妇145例为研究对象,根据糖耐量试验结果分为妊娠期期糖尿病(糖尿病组46例)、妊娠糖耐量减低(糖耐量减低组50例)、结果正常者(正常组49例),比较各组孕妇胰岛素抵抗和分泌功能情况以及妊娠结局。结果:胰岛素抵抗程度(HOMA-IR)糖尿病组最高,糖耐量减低组次之,正常组最低(Plt;0.05);胰岛素分泌功能(HOMA-β)糖尿病组最低,糖耐量减低组次之,正常组最高(Plt;0.05)。胰岛素增量(AIR3-10)、胰岛素分泌曲线下面积(AUC-I、AUC-II)糖尿病组最低,糖耐量减低组次之,正常组最高(Plt;0.05)。3组孕妇妊娠结局无统计学差异(Pgt;0.05)。结论:与正常糖耐量孕妇相比,有妊娠糖尿病以及糖耐量减低孕妇存在胰岛素抵抗且有β细胞功能受损,提示孕妇该指标的异常应引起重视并加以规范治疗。
孕妇;糖耐量状态;胰岛素抵抗;胰岛β细胞
孕妇在妊娠期易出现糖代谢异常,引起妊娠期糖尿病(GDM)。研究表明可能与遗传、自身免疫、炎性反应等因素有关[1]。随着人们膳食结构的改变以及生活水平的提高其发病率进一步升高[2]。本研究旨在探讨不同糖耐量状态下孕妇的胰岛素抵抗以及胰岛β细胞功能的变化,以及对妊娠结局的影响,为GDM的防治提供参考依据。
1 资料与方法
1.1一般资料
取2014年10月-2016年10月在本院产前检查及待产孕妇共145例。根据糖耐量测定结果将妊娠妇女分为妊娠期糖尿病(糖尿病组)、妊娠糖耐量减低(糖耐量减低组)、正常妊娠者(正常组)。所有研究对象均为单胎,无呼吸、心血管、肝肾等系统严重疾病,无其他妊娠合并症和并发症。所有研究对象及其家属均知情并签署知情同意书。
1.2方法
所有研究对象抽取晨空腹静脉血,测定空腹血糖(FBG)及胰岛素(FINS),根据测定结果计算稳态模型β细胞功能指数[HOMA-β=20×FINS/(FBG-3.5)]稳态模型胰岛素抵抗指数(HOMA-IR=FBG×FINS/22.5)。静脉葡萄糖耐量试验(IVGTT):研究对象清晨空腹状态下在3min内快速推注50%葡萄糖(400mg/kg),分别在0min、3min、5min、8min、10min、30min、1h、2h抽血,测定各时段血糖以及胰岛素水平,计算平均胰岛素增量(AIR3-10)、第一时相和第二时相胰岛素分泌曲线下面积(AUC-I、 AUC-II)。对3组孕妇妊娠结果进行比较,并使用1min、5min阿普加评分进行评价比较。
1.3诊断标准[3]
各组孕妇均在孕中后期进行50g葡萄糖筛选试验,1h后抽血测定血糖,血糖lt;7.8mmol/L为正常;≥7.8mmol/L者 3天后行75g葡萄糖筛查试验,分别测定空腹、1、2、3h的血糖和胰岛素。GDM诊断标准:1h血糖≥10.0mmol/L,2h血糖≥8.6mmol/L,3h血糖≥7.8mmol/L,符合上述两项及以上即诊断为GDM,1项异常诊断为妊娠糖耐量异常。
1.4统计学处理
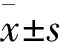
2 结果
2.1 3组孕妇一般情况比较
3组对象的一般情况比较均无差异(Pgt;0.05),见表1。
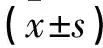
表1 各组孕妇的一般情况比较
2.2 3组孕妇胰岛素抵抗和分泌功能比较
比较3组孕妇的胰岛素抵抗以及分泌功能,其HOMA-IR糖尿病组最高,正常组最低(Plt;0.05); HOMA-β分泌功能糖尿病组最低,正常组最高(Plt;0.05)。见表2。
2.3 3组孕妇各时相胰岛素分泌功能比较
3组孕妇的AIR3-10、AUC-I水平依次升高,各组间差异具有统计学意义(Plt;0.05);3组AUC-II水平依次升高,且糖尿病组低于另外两组(Plt;0.05),但糖耐量减低组与正常组之间无统计学差异(Pgt;0.05)。见表3。
2.4 3组孕妇妊娠结果比较
3组孕妇妊娠结果比较均无差异 (Pgt;0.05),且均未见其他严重并发症。见表4。
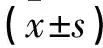
表2 各组孕妇胰岛素抵抗和分泌功能比较
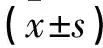
表3 各组孕妇不同时相胰岛素分泌情况比较

表4 各组孕妇妊娠结果比较[例(%)]
3 讨论
妊娠期妇女体内激素水平发生改变(如孕酮、雌激素等),这些激素具有较强的拮抗胰岛素作用,造成胰岛素抵抗。随着孕周的延长,激素分泌量增多故其抵抗作用也随之加强,易引起GDM。在妊娠中胎盘可以分泌一种可以加速胰岛素分解的酶,进而引起生理性的胰岛素抵抗,但一般来说只有很少一部分孕妇会发展为GDM,这也说明该种疾病还有其他因素。胰岛素分泌相对减少也是其最为主要的病因之一,孕妇的血浆胰岛素水平会随着孕期的延长而增高,尤其在晚期其水平可以成倍增加,但GDM患者的胰岛素分泌量相对减少,这种情况则可能和遗传相关[4]。当胰岛素抵抗发生后,为了保证妊娠期糖代谢的平衡,胰岛细胞满负荷分泌胰岛素,胰岛持续受累,尤其到孕晚期由于胰岛素抵抗的进一步发展,胰岛β细胞进一步受损[5],导致糖代谢紊乱发生GDM,增加了产后发生2型糖尿病的危险性[6-7]。
本次观察结果显示, 孕期糖尿病组、糖耐量减低组、正常组胰岛素抵抗程度依次递减,而胰岛素分泌功能依次增加,其结果与上述情况相符合。另外本研究结果还显示,糖尿病组、糖耐量减低组在第一时相胰岛细胞分泌反应已经受损,在第二时相胰岛素分泌量减少,而正常组在第一时相胰岛素的分泌已经到达顶峰,第二时相依旧可保持较高水平。反映出孕中期糖耐量异常的孕妇其胰岛素抵抗及分泌功能出现异常。与正常糖耐量孕妇相比,有妊娠糖尿病以及糖耐量减低孕妇存在着胰岛素抵抗,且有胰岛β细胞功能受损,提示当孕妇该指标出现异常时应引起重视并加以规范治疗。
GDM可引起多种并发症,对婴幼儿及孕妇健康造成威胁[8]。本研究由于对患病孕妇进行了规范化治疗,使孕妇血糖得到了有效控制和预防,巨大儿、羊水过多、剖宫产、1minApgar评分、5minApgar评分等妊娠结局在3组间未见差异,也未引起其他严重并发症。总体来说,发现异常积极干预,通过合理的饮食和运动,结合胰岛素治疗[9-10],可有效预防GDM的发生。
[1] 赵娜,李素梅.妊娠期糖尿病发病机制的研究进展[J].国际病理科学与临床杂志,2012,32(2):135-139.
[2] 赖丽萍,陆泽元,李翠吟,等.GAD-Ab 阳性的妊娠糖尿病患者胰岛素敏感性与β细胞功能变化[J].实用预防医学,2012,19(4):503-506.
[3] 万惠,姚伟峰,钱铁镛,等.妊娠糖尿病胰岛素抵抗和胰岛β细胞分泌功能的变化[J].江苏医药,2013,39(3):337-339.
[4] 王崇丹,王淑仪,马影,等.不同糖耐量孕妇胰岛素抵抗和胰岛β细胞功能的变化[J].山东医药,2015,55(8):64-65.
[5] Saisho Y , Miyakoshi K , Tanaka M , et al. Bet a cell dysfunction and its clinical significance in gest at ional Diabetes [J] . Endocrine Journal , 2010,57( 11): 973-980.
[6] Retnakaran R,Qi Y,Sermer M,et al.β cell function declines within the first year postpartum in women with recent glucose intolerance in pregnancy[J].Diabetes Care,2010,33 (8):1798-1804.
[7] 陈卓,马润玫,朱高虹,等.正常妊娠 妊娠期糖尿病人的胰岛素抵抗状态及胰岛素分泌功能探讨[J].昆明医学院学报,2011,32(6):40-44.
[8] 莫军,李景,王美莲,等.妊娠糖尿病实验室诊断及临床意义[J].检验医学与临床,2010,7(6):498-499.
[9] 余筱燕,吴雪梅,张毅,等.生活方式干预对妊娠糖尿病产后糖调节受损者胰岛素抵抗和胰岛β细胞功能的影响[J].中国慢性病预防与控制,2012,20(5):560-562.
[10] 张倩,薛耀明.妊娠合并糖尿病的胰岛素治疗[J].药物与临床,2015,12(23):33-48.
[责任编辑:董 琳]
Analysisoftherelationshipbetweeninsulinresistance,βcellfunctionandpregnancyoutcomeofpregnantwomenwithdifferentglucosetolerance
FU Linxin1, CHEN Xiuqin2
1.DepartmentofObstetricsandGynecology,ZhengzhouSantaMariaMaternityHospital,Henan, 450000;2.DepartmentofObstetricsandGynecology,TheFifthAffiliatedHospitalofZhengzhouUniversity
Objective: To investigate the insulin resistance and function of islet β-cell of pregnant women with different glucose tolerance status, and to study their influence on pregnancy outcomes. Methods: From October 2014 to October 2016, 145 pregnant women who came to hospital for antenatal examination or expectant delivery were recruited in the study. According to the results of the glucose tolerance test, the included pregnant women were divided into gestational diabetes mellitus (GDM) group (46 women), gestational impaired glucose tolerance (GIGT) group (50 women),and normal group (49 women). The insulin resistance(IR), insulin secretion ofβ cell and the pregnancy outcome were compared among the three groups. Results: IR of women in GDM group was significant highest(Plt;0.05) and IR of women in the normal group was significant lowest (Plt;0.05). Insulin secretion ofβ cell of women in GDM group was significant lowest and insulin secretion ofβ cell of women in normal group was significant highest (Plt;0.05). AIR3-10, AUC-I and AUC-II of women in GDM group was lowest, and AIR3-10, AUC-I and AUC-II of women in GIGT group were lower than those of women in normal group (Plt;0.05).There was no significant difference in pregnancy outcomes of pregnant women among the three groups (Pgt;0.05). Conclusion: Compared to pregnant women with normal glucose tolerance, pregnant woman with GDM or GIGT not only has insulin resistance, but also has impaired β-cell function. Pregnant woman with abnormal insulin resistance and impaired β-cell function should be paid more attention to, and should given regulate treatment.
Pregnant women; Glucose tolerance status; Insulin resistance; Islet β-cells
10.3969/j.issn.1004-8189.2017.08.007
2017-03-07
2017-05-20

