Wiltse入路下经椎间孔腰椎体间融合术治疗复发性腰椎间盘突出症
陈洪涛,陈逸,李海俊,曹晓建*
(1.南京医科大学,江苏 南京 211166;2.南京医科大学第一附属医院骨科,江苏 南京 210029;3.江苏省泰州市人民医院骨科,江苏 泰州 225300)
临床论著
Wiltse入路下经椎间孔腰椎体间融合术治疗复发性腰椎间盘突出症
陈洪涛1,2,陈逸1,2,李海俊3,曹晓建1,2*
(1.南京医科大学,江苏 南京 211166;2.南京医科大学第一附属医院骨科,江苏 南京 210029;3.江苏省泰州市人民医院骨科,江苏 泰州 225300)
目的 比较Wiltse入路下经椎间孔腰椎体间融合术(transforaminal lumbar interbody fusion,TLIF)与传统后路椎体间融合术(posterior lumbar interbody fusion,PLIF)治疗复发性腰椎间盘突出症(recurrent lumbar disc herniation,RLDH)的疗效。方法 回顾性分析2009年1月至2014年6月手术治疗的RLDH患者41例,其中17例采用改良Wiltse入路下TLIF(TLIF组)治疗,24例采用传统PLIF(PLIF组)治疗。PLIF组复发间隔期长于TLIF组(P<0.05),其余术前一般资料比较组间差异无统计学意义(P>0.05)。对比两组围手术期指标(手术时长、术中失血与术后引流、下床活动时间及住院期)、疗效指标(腰腿痛视觉模拟评分、Oswestry功能障碍指数、骨性融合)及并发症情况。结果 41例患者术后随访24~60个月,平均37.6个月。TLIF组手术时长(115.6±24.5)min,术中失血(229.1±61.1)mL,术后引流(194.1±41.2)mL,下床活动时间(3.1±0.7)d,住院期(7.6±1.7)d,均小于PLIF组,差异具有统计学意义(P<0.001)。两组术后VAS及ODI较术前显著降低,术后第12个月、24个月随访组间差异无统计学意义(P>0.05)。术中硬膜撕裂共6例,其中TLIF组1例(4%),PLIF组5例(21%),均于术中缝合修补,PLIF组2例术后出现脑脊液漏;PLIF组发生切口脂肪液化1例;症状性邻近节段退变共3例(TLIF组2例,PLIF组1例),均接受扩大翻修手术;41例患者末次随访时均达到坚强或完全骨性融合。结论 Wiltse入路下TLIF治疗RLDH具有良好疗效,相比传统PLIF,可以减小手术创伤,相关并发症发生率也较低。
腰椎间盘突出症;复发性;经椎间孔腰椎椎体间融合术;Wiltse入路;后路腰椎体间融合术
腰椎间盘突出症髓核摘除术后有一定的复发率,保守治疗无效者需二次手术,相关研究报道首次椎间盘切除后再手术率可达15%[1-4]。再次手术是否融合存在一定争议,由于二次椎间盘切除存在后期再度翻修的问题[4-5],诸多观点倾向于融合手术[6-8]。传统后路腰椎体间融合术(posterior lumbar interbody fusion,PLIF)创伤较大,由前次手术导致的硬膜外瘢痕组织黏连常使手术难度升高,术中硬膜撕裂、神经损伤发生率相应增加,而微创经椎间孔椎体间融合术(transforaminal lumbar interbody fusion,TLIF)在减少肌肉软组织损伤的同时,不必广泛剥离瘢痕组织,对硬膜神经根牵拉幅度也较小,具有独特的优点。但通道辅助下实施微创TLIF进行椎间盘翻修难度较大,为了简化操作,我们设计了简便实用的暴露工具,尝试在Wiltse入路下行TLIF治疗复发性腰椎间盘突出症(recurrent lumbar disc herniation,RLDH)。本研究回顾性对比分析Wiltse入路下TLIF与传统PLIF治疗RLDH的疗效差异,旨在介绍这种简便易行的TLIF技术在RLDH中的应用,并评价这种手术方式能否达到减小手术创伤的目的。
1 资料与方法
1.1 纳入标准和排除标准 研究对象纳入标准:a)初次椎间盘(单节段)切除术后症状缓解期大于6个月;b)根性疼痛为主要复发症状,保守治疗无效;c)真性复发性腰椎间盘突出症患者:影像显示复发突出椎间盘为原手术节段同侧或对侧,且术中探查确认致压物为髓核组织而非瘢痕[9];d)术后随访24个月以上。
排除标准:a)腰椎骨折、活动期感染、肿瘤;b)严重骨质疏松以及脊柱畸形。
1.2 一般资料 2009年1月至2014年6月共收治符合以上标准的RLDH患者41例,其中采用传统PLIF治疗的患者(PLIF组)24例,二次改良Wiltse入路下TLIF治疗的患者(TLIF组)17例。
1.2.1 PLIF组 男16例,女8例;年龄(52.0±8.9)岁。BMI(27.4±1.2)kg/m2;节段:L3~41例,L4~516例,L5S17例;初次手术至复发间隔(75.3±20.7)个月;病程小于3个月14例,3~12个月7例,12~24个月2例,大于24个月1例。吸烟12例(50%),饮酒14例(58%),高血压10例(42%),糖尿病5例(21%);体力劳动为主19例(79%),非体力劳动为主5例(21%)。
1.2.2 TLIF组 男7例,女10例;年龄(49.8±8.4)岁。BMI(27.0±1.9)kg/m2;节段:L4~512例,L5S15例;初次手术至复发间隔(49.5±35.2)个月;病程小于3个月7例,3~12个月4例,12~24个月3例,大于24个月3例。吸烟4例(24%),饮酒7例(41%),高血压5例(29%),糖尿病4例(24%);体力劳动为主12例(71%),非体力劳动为主5例(29%)。
影像学检查包括腰椎X线片(正侧位、动力位)、CT及MRI,其中节段失稳判断标准为动力位椎体间水平位移大于3 mm或角度变化大于10°;滑脱分度采用Meyerding分级(本研究中3例患者伴Ⅰ度滑脱);椎体终板炎影像描述采用Modic分型。
1.3 临床表现及影像学特征
1.3.1 PLIF组 腰痛15例(63%);单侧下肢放射痛20例(83%),双侧下肢放射痛4例(17%);间歇性跛行5例(21%);腿抬高试验(+)18例(75%);肌力减退:踝背伸14例(58%),踇背伸12例(50%);下肢感觉障碍21例(88%);膝腱反射减弱4例(17%),跟腱反射减弱6例(25%);节段失稳3例(13%),滑脱2例(8%);椎体终板炎12例(50%),其中Modic分型Ⅰ型7例(29%),Ⅱ型4例(17例),Ⅲ型1例(4%)。
1.3.2 TLIF组 腰痛10例(59%);单侧下肢放射痛15例(88%),双侧下肢放射痛2例(12%);间歇性跛行1例(6%);腿抬高试验(+)14例(82%);肌力减退:踝背伸9例(53%),踇背伸8例(47%);下肢感觉障碍16例(94%);膝腱反射减弱2例(12%),跟腱反射减弱5例(29%);节段失稳2例(12%),滑脱1例(6%);椎体终板炎4例(24%),均为Modic分型Ⅰ型。
1.4 手术方法 患者取俯卧位,腹部悬空。全麻后沿原切口进入至深筋膜层次,一侧取紧贴棘上韧带旁纵行切开深筋膜(其切口较皮肤切口上下端各延长0.5~1.0 cm,以减少切口紧张度,便于寻找位于外侧的肌间隙),沿筋膜下剥离后至多裂肌最长肌间隙,手指钝性分离并扪及小关节,配合使用椎板外侧拉钩与棘突侧椎板拉钩将肌间隙牵开显露术野。剥离附着于小关节的软组织,反复仔细辨认乳突、副乳突、上关节突外缘及横突等置钉解剖标志(小关节增生退变明显者,适当去除增生骨赘并显露关节面进一步确定上关节突外缘)。主要借助“人字嵴”定位法确定进钉点,根据术前测量的进钉方向和置钉椎与棘上韧带之间的解剖关系[10]完成病变节段上下椎体置钉,安装复发对侧连接棒,轻度撑开椎间隙。紧贴复发侧上位椎板向内少量剥离椎旁肌,使用棘突侧椎板拉钩向内上方牵拉多裂肌,清楚显露残存椎板及下关节突,切除上位椎板的外侧部分、下关节突及下位腰椎的上关节突部分,开放椎间孔后壁,清除椎间孔内的黄韧带,显露椎间孔内走行的上位神经根出口部分及突出的椎间盘组织,保护好上位神经根,同时牵开并保护好位于内下方的硬膜及神经根,尽可能切除椎间盘组织,用神经剥离子小心分离硬膜神经根腹侧与椎间隙后方组织产生的瘢痕性黏连(黏连过于紧密者不作过度剥离,使其具有适当缓冲空间即可,以免造成硬膜撕裂、脑脊液漏)。同时潜行扩大下位腰椎侧隐窝及神经根管彻底松解受卡压的神经根,根据具体情况完成对侧的椎间孔开放及残余髓核的摘除,仔细处理椎体终板,将切除的附件骨质咬碎自两侧填入椎间隙前方,以适当角度于症状明显侧置入1枚填塞自体骨质的肾形Cage(PEEK),放松对侧预撑开的钉棒,双侧同时加压抱紧Cage;双侧肌间隙内各放置引流管1根,将两侧深筋膜与中间棘上韧带一并缝合。
传统PLIF手术按原切口进入,剥离双侧骶棘肌至小关节外缘,自动拉钩向两侧牵开直视下完成减压(全椎板切除)及内固定融合,放置引流后逐层缝合。
1.5 术后处理 术后镇痛,预防性应用抗生素48~72 h,适时拔除引流管(引流液小于50 mL),复查腰椎X线片及CT,指导患者进行直腿抬高训练,术后3个月内佩戴胸腰支具下地活动。
1.6 评估及随访 围手术期的评价指标:手术时长、术中失血与术后引流、下床活动时间及住院期。疗效评价标准:腰腿疼痛及功能障碍分别采用视觉模拟评分(visual analogue scale,VAS)、Oswestry功能障碍指数(oswestry disability index,ODI);以门诊随访为主,术后3个月、6个月和12个月分别随访1次,若无特殊情况,此后每年随访1次。椎间融合的影像评价:主要采用CT二维重建图像评估椎间融合情况,参考Siepe等[11]报道的CT融合判断标准进行评价;Ⅰ级(完全融合):清晰可见骨小梁连接上下终板,并有骨性重塑的证据(100%);融合器周围有连续的骨桥形成;融合器和终板交界处有牢固的连接;融合器周围没有透光带;融合器或椎体无可见骨折和损坏;邻近终板无囊泡样改变;融合器中央或周围的新生骨无线性骨折;融合器无沉降、移位。Ⅱ级(坚强融合的主要指证):骨桥和骨小梁大于融合区域的75%;局部有骨小梁穿过终板;排除任何不融合的因素。Ⅲ级(可能未融合/坚强融合指示不确切):终板有局限的骨桥;融合器和终板交界处仅一侧有牢固的连接。Ⅳ级(未融合):生成连续的/完全的裂口;裂隙边缘硬化;真空现象;骨桥不连续;融合器边缘透光带;可见融合器损坏或椎体骨折;终板囊性变;融合器中央或周围新生骨的线性骨折/缺损;融合器下沉、移位;融合器中央或周围无连续的骨桥。
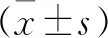
2 结 果
PLIF组患者复发间隔期(75.3±20.7)d,显著长于TLIF组(49.5±35.2)d(P=0.012),其余一般资料、术前腰腿疼痛VAS分值及ODI组间比较差异均无统计学意义(P>0.05),资料具有可比性。TLIF组手术时长、术中失血及术后引流、下床活动时间、住院期均小于PLIF组,差异具有统计学意义(P<0.001,见表1)。41例患者术后随访24~60个月,平均37.6个月,腰腿疼痛VAS分值及ODI较术前显著降低,在不同随访时间点(第12、24个月)VAS、ODI的组间差异不具有统计学意义(P<0.05,见表2)。并发症情况见表1,PLIF组发生硬膜撕裂5例(21%),均为术中剥离瘢痕组织黏连时发生,当即进行缝合修补并辅以纤维蛋白粘合剂局部覆盖,其中2例发生术后脑脊液漏;TLIF组中发生硬膜撕裂1例,处理方式同上,术后无脑脊液漏;PLIF组中有1例肥胖患者(BMI=30.1 kg/m2)并发切口脂肪液化,拆除缝针后放置高渗引流,加强换药直至痊愈。TLIF组中1例患者术后39个月发生症状型头侧邻近节段退变(adjacent segment disease,ASD),影像显示L3~4椎间隙狭窄伴终板炎,椎间盘侧后方突出;PLIF组中2例分别于术后29、48个月出现症状性ASD,均为头侧邻近节段(L3~4,L4~5)病变,相应节段有椎管狭窄、椎间失稳或轻度滑脱等影像学表现,均进行扩大翻修。41例患者末次随访时均达到完全或坚强融合(Siepe CT融合判断标准),TLIF组达Ⅰ级者14例,Ⅱ级者3例,PLIF组Ⅰ级22例,Ⅱ级2例,融合情况组间差异无统计学意义(P>0.05,见表1),随访期间无内固定断裂或松动脱出。
典型病例为一42岁男性患者,长期从事搬运重物职业。症状主要表现为左侧臀部上方胀痛并放射至左小腿后外侧及足底,伴明显麻木感,程度较剧,诊断为“腰椎间盘突出症”。试行镇痛、牵引理疗等保守治疗,效果差,遂行“单纯腰椎间盘突出摘除术”,手术满意,术后腰腿痛症状缓解。出院后未严格遵医嘱,仍从事中重度体力劳动,时常感腰痛,因休息可缓解,未引起重视进行定期复查,术后1年于某次弯腰负重过程中感左下肢麻木刺痛,性质同初发。体格检查:L5、S1棘突、棘突偏左有明显深压痛、叩痛;左足底及足外侧缘皮肤感觉轻度减退;左下肢直腿抬高试验30°(+),左踝、足趾跖曲肌力Ⅳ,左踝反射减弱。患者入院后完善检查并排除手术禁忌后,于全麻下行改良Wiltse入路下经椎间孔腰椎体间融合术,术后予补液、抗炎、镇痛等治疗,术后腰腿痛症状明显缓解。手术前后影像学资料见图1~5。
3 讨 论
3.1 TLIF在腰椎间盘翻修手术中的应用 腰椎间盘后路翻修手术的难点在于前次手术的不可预知性以及解剖结构混乱,瘢痕组织黏连的分离使得硬膜撕裂、脊神经根和马尾损伤的发生概率增加[8,12-14]。谭俊铭等[13]认为腰椎间盘翻修应当正确处理瘢痕黏连,寻找瘢痕与骨性结构的交界,从未手术过的关节突内侧实施富有针对性的局部减压,在达到椎管及神经根管减压目的的同时尽量减少不必要的骨质破坏。
表1 围手术期资料及并发症、融合情况比较
表2 手术前后(2年随访)VAS及ODI比较
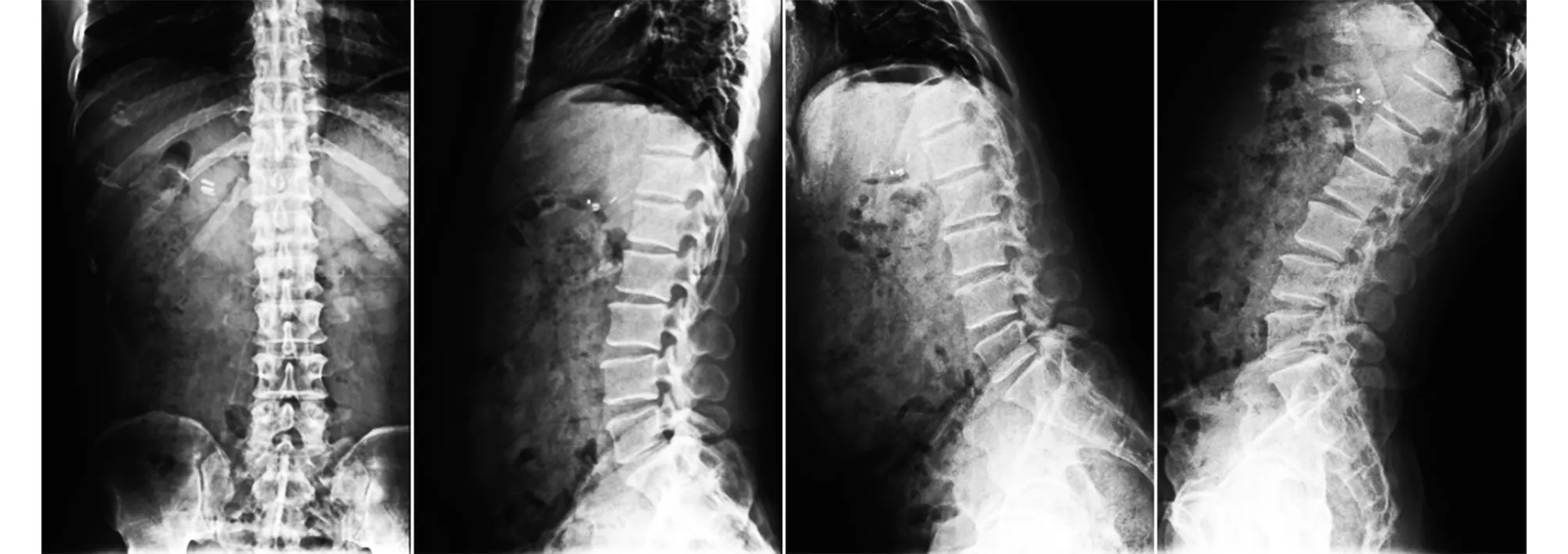
图1 第二次术前正侧位及过伸过屈动力位X线片示L5S1椎间隙变窄,椎间盘突出
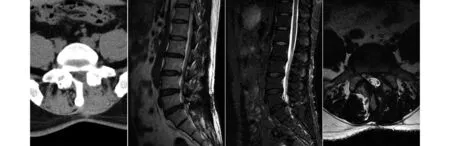
图2 第二次术前CT、MRI示手术节段L5S1左侧椎间盘再次突出
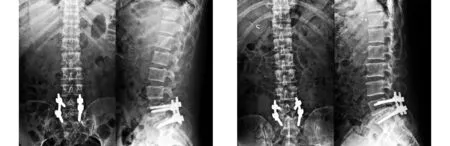
图3 第二次手术后腰椎正侧位X线片示内固定在位,位置良好 图4 第二次手术后2年X线片示L5S1椎间达到坚固的骨性融合
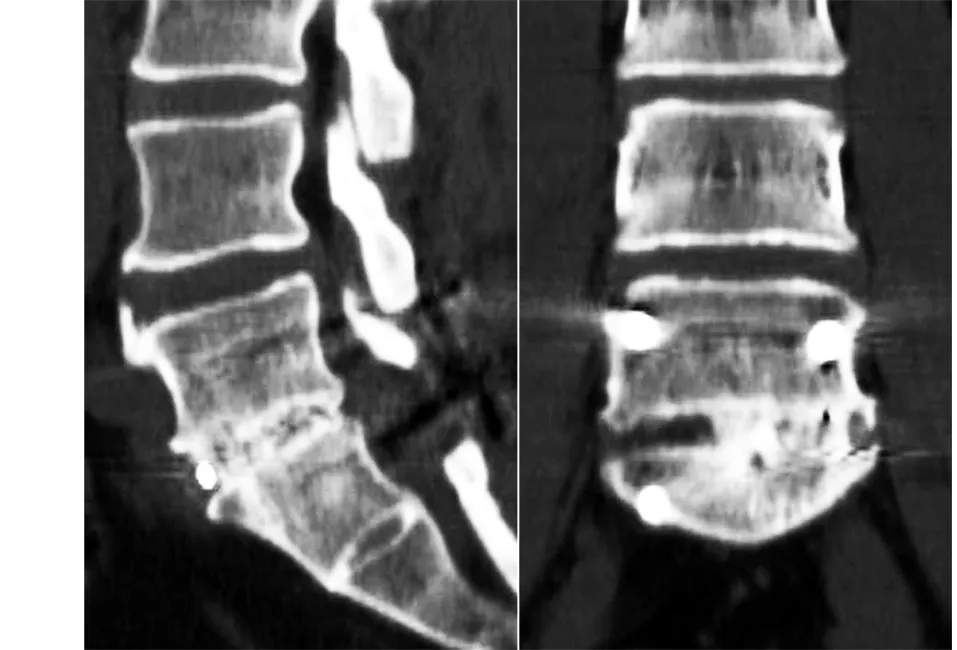
图5 第二次手术后2年CT示L5S1椎间骨性融合
处理RLDH时,TLIF通过开放远离中线的椎间孔后到达椎管及病变椎间隙,能够避免瘢痕组织的广泛剥离,相比PLIF,TLIF对神经根和硬膜囊的干扰牵拉幅度较小,从而降低硬膜撕裂和神经损伤的风险[15-17]。本次研究中PLIF组5例(20.8%)发生硬膜撕裂,均为术中分离瘢痕组织黏连时发生,而TLIF组中仅1例(5.9%)。复发根性疼痛病因较为复杂,除髓核脱出致神经受压外,患者常伴发骨性神经管道狭窄、椎间失稳及终板骨软骨炎等病变,术中兼顾处理以上各种因素是获得良好疗效的必要条件。TLIF开放椎间孔后,便于循神经根走行方向进行骨性根管的扩大减压,同时终板刮除与植骨也可一并解决椎间失稳与终板退变问题。结合术中探查所见,多数患者存在不同程度的神经根管狭窄,对此我们进行了骨质切除减压,术后患者疼痛及功能障碍改善程度与PLIF组相仿,充分体现了TLIF在无需广泛切除椎板棘突及后方韧带的前提下即可针对性地解除神经根骨性压迫的优点,在取得良好疗效的同时减少创伤及失血。
3.2 Wiltse肌间隙入路的应用及微创TLIF Wiltse肌间隙(多裂肌与最长肌间隙)入路能够满足腰椎后外侧融合、椎弓根置钉以及椎管减压等多种腰椎手术的要求[18-20],此入路的优势在于能够快速准确地到达椎间孔及横突区域,对椎旁肌肉软组织的剥离牵拉幅度小,相比传统开放式手术具有相当优越的肌肉保护作用,且最大限度地保留了骨性结构与后方韧带复合体的完整性[21-24]。基于Wiltse入路的TLIF技术以微创兼顾减压的特点在腰椎退变性疾病的手术治疗上展现出诸多优势,有系统评价指出微创TLIF短中期随访结果要优于开放手术,患者术后恢复快,腰背疼痛发生率低,并发症更为少见[25]。工作通道系统为实现微创TLIF提供了可行有效的技术基础,其不断更新与发展也使操作更为便捷,提高了微创TLIF的临床普及率[26]。
3.3 微创TLIF治疗RLDH的临床实践 Niesche等[27]对比分析微创TLIF(Sextant系统)和开放手术对RLDH伴终板退变(ModicⅠ~Ⅱ型)的疗效差异,发现微创组手术失血量(120~370 mL,平均150 mL)显著低于开放组(350~620 mL,平均380 mL),平均手术时长(140 min VS 130 min)与术中透视时间(2.35 min VS 1.30 min)无明显差异;开放组中4例出现切口愈合障碍;2例神经根损伤,在为期2年的术后随访过程中,2例出现症状性邻近节段退变,2例融合失败假关节形成(其中1例出现S1螺钉松动脱出),而同期的微创组中无严重并发症发生;两组患者症状缓解及功能恢复程度相当(VAS与ODI),手术满意度(Macnab分级)相仿。作者认为微创TLIF在治疗RLDH时能有效地保护肌肉软组织,避免其二次破坏以及失神经萎缩,而良好的组织血供条件是促进切口愈合的重要因素,也从一定程度上解释了开放组中患者切口愈合不良多发的缘由。毛克亚等[28]采用微创TLIF结合混合内固定(患侧椎弓根螺钉+对侧椎板关节突螺钉)翻修16例RLDH,平均手术时长148 min(90~190 min),术中出血量186 mL(90~400 mL),透视次数6次(3~12次),2例(12.5%)患者出现硬膜撕裂,无其他并发症,术后患者腰腿痛VAS及ODI得到明显改善,术后1年随访时15例达到椎体间骨性融合,期间无内固定断裂松动发生。Liu等[29]前瞻性分析192例RLDH患者的手术疗效与并发症情况,报道患者手术满意度(疗效评级为优良者)为95.2%,总并发症发生率为6.25%(硬膜撕裂3.13%,椎间隙感染0.52%,症状性邻近节段退变2.60%)。
尽管微创TLIF治疗RLDH的报道尚不多,但上述临床研究已证实了微创TLIF治疗RLDH的可行性。微创TLIF对手术操作要求较高,对习惯开放手术的外科医生而言,需要特定的学习阶段和适应过程[30-31]。尽管工作通道为实施微创TLIF带来了便利,但我们在使用此类器械进行下腰椎退变疾病手术时也体会到了些许不足:a)安装程序稍显繁琐,工作通道空间有限,扩张时需切除部分因受强烈挤压而进入术野的肌肉软组织,有时片面追求小切口,易致切口皮缘长时间受压而缺血坏死;b)置钉难度较开放式手术显著增大,常需结合经皮置钉技术,射线暴露增多;c)由于术野狭小,难与助手配合,主手术者需一手持吸引器,另一手进行操作,增加了某些手术步骤的操作难度,术中若不慎出现硬膜撕裂,深而狭的操作空间使得修补难度明显上升。尤其在开展此技术的早期,脑脊液漏及椎弓根钉误置发生率较高[32],对于椎间盘突出复发的翻修融合治疗,其难度无疑显著增加。
依据微创TLIF的原理,我们针对下腰椎骶棘肌发达与肌间隙偏外的特点(L4~5,L5S1)对Wiltse入路稍作改良,从更靠近中线位置的腰背筋膜作切口,从筋膜下向两侧潜行分离,以避免经典改良入路皮下广泛分离所导致的皮肤坏死、局部血肿及滑液囊肿等并发症[20]。配合我们所设计的暴露工具,更方便在此入路下进行手术操作,在与常规PLIF治疗RLDH的疗效对比中,发现患者术中失血(229.1±61.1)mL,术后引流总量(194.1±41.2)mL,明显少于前者且与上述微创TLIF所报道的结果相近,患者通常在术后2~3 d去除引流装置后佩戴胸腰支具下地活动,便于护理,缩短了住院期,符合微创手术的理念。由于入路设计和暴露工具简化了手术过程,一定程度上缩短了手术时间,此方法另一优点是术中显露清晰,可以在近乎直视状态下置钉,同时参照矢状面椎弓根螺钉进钉角度与棘上韧带之间的解剖关系[10],可以增加徒手置钉准确性,除去必要的手术节段定位,其余环节几乎无需透视,射线暴露明显低于微创置钉。
综上所述,Wiltse入路下TLIF治疗RLDH具有良好疗效,相比传统PLIF,可以减小手术创伤,其相关并发症发生率也较低。本研究是将自主设计的器械应用于微创Wiltse入路TLIF的一次新的尝试,限于研究方法、样本量等各种混杂因素,偏倚可能较大,仍需要进一步研究。
[1] Kim CH,Chung CK,Park CS,et al.Reoperation rate after surgery for lumbar herniated intervertebral disc disease:nationwide cohort study[J].Spine,2013,38(7):581-590.
[2] Leven D,Passias PG,Errico TJ,et al.Risk factors for reoperation in patients treated surgically for intervertebral disc herniation:A subanalysis of eight-year SPORT data[J].J Bone Joint Surg (Am),2015,97(16):1316-1325.
[3] Son IN,Kim YH,Ha KY.Long-term clinical outcomes and radiological findings and their correlation with each other after standard open discectomy for lumbar disc herniation[J].J Neurosurg Spine,2015,22(2):179-184.
[4] Heindel P,Tuchman A,Hsieh PC,et al.Reoperation rates following single-level lumbar discectomy[J].Spine(Phila Pa 1976),2017,42(8):E496-E501.
[5] Ahn J,Tabaraee E,Bohl DD,et al.Primary versus revision single-level minimally invasive lumbar discectomy:analysis of clinical outcomes and narcotic utilization[J].Spine,2015,40(18):E1025-E1030.
[6] Greenleaf RM,Harris MB,Bono CM.The role of fusion for recurrent disk herniations[J].Semin Spine Surg,2011,23(4):242-248.
[7] Dower A,Chatterji R,Swart A,et al.Surgical management of recurrent lumbar disc herniation and the role of fusion[J].J Clin Neurosci,2016(23):44-50.
[8] Fu TS,Lai PL,Tsai TT,et al.Long-term results of disc excision for recurrent lumbar disc herniation with or without posterolateral fusion[J].Spine,2005,30(24):2830-2834.
[9] Li Z,Tang J,Hou S,et al.Four-year follow-up results of transforaminal lumbar interbody fusion as revision surgery for recurrent lumbar disc herniation after conventional discectomy[J].J Clin Neurosci,2015,22(2):331-337.
[10] Li J,Zhao H,Xie H,et al.A new free-hand pedicle screw placement technique with reference to the supraspinal ligament[J].J Biomed Res,2014,28(1):64-70.
[11] Siepe CJ,Stosch-Wiechert K,Heider F,et al.Anterior stand-alone fusion revisited:a prospective clinical,X-ray and CT investigation[J].Eur Spine J,2015,24(4):838-851.
[12] 郝永宏,邓树才,李建江,等.经椎间孔腰椎体间融合术在腰椎翻修术中的应用[J].中国修复重建外科杂志,2011,25(1):87-90.
[13] 谭俊铭,叶晓健,贾连顺,等.下腰椎手术失败综合征后路翻修术的疗效分析(附28例报告)[J].中国脊柱脊髓杂志,2004,14(11):688-690.
[14] Dai LY,Zhou Q,Yao WF,et al.Recurrent lumbar disc herniation after discectomy:outcome of repeat discectomy[J].Surg Neurol,2005,64(3):226-231.
[15] Cole CD,Mccall TD,Schmidt MH,et al.Comparison of low back fusion techniques:transforaminal lumbar interbody fusion (TLIF) or posterior lumbar interbody fusion (PLIF) approaches[J].Curr Rev Musculoskelet Med,2009,2(2):118-126.
[16] Yan DL,Pei FX,Li J,et al.Comparative study of PILF and TLIF treatment in adult degenerative spondylolisthesis[J].Eur Spine J,2008,17(10):1311-1316.
[17] Chen Z,Zhao J,Liu A,et al.Surgical treatment of recurrent lumbar disc herniation by transforaminal lumbar interbody fusion[J].Int Orthop,2009,33(1):197-201.
[18] Wiltse LL,Bateman JG,Hutchinson RH,et al.The paraspinal sacrospinalis-splitting approach to the lumbar spine[J].J Bone Joint Surg (Am),1968,50(5):919-926.
[19] Wiltse LL.Surgery for intervertebral disk disease of the lumbar spine[J].Clin Orthop Relat Res,1977(129):22-45.
[20] Wiltse LL,Spencer CW.New uses and refinements of the paraspinal approach to the lumbar spine[J].Spine,1988,13(6):696-706.
[21] Vialle R,Court C,Khouri N,et al.Anatomical study of the paraspinal approach to the lumbar spine[J].Eur Spine J,2005,14(4):366-371.
[22] Moskowitz A.Transforaminal lumbar interbody fusion[J].Orthop Clin North Am,2002,33(2):359-366.
[23] Harris BM,Hilibrand AS,Savas PE,et al.Transforaminal lumbar interbody fusion:the effect of various instrumentation techniques on the flexibility of the lumbar spine[J].Spine,2004,29(4):65-70.
[24] Rosenberg WS,Mummaneni PV.Transforaminal lumbar interbody fusion:technique,complications,and early results[J].Neurosurgery,2001,48(3):569-574.
[25] Xie L,Wu WJ,Liang Y.Comparison between minimally invasive transforaminal lumbar interbody fusion and conventional open transforaminal lumbar interbody fusion:An updated Meta-analysis[J].Chin Med J (Engl),2016,129(16):1969-1986.
[26] 崔凯,谭荣,陈晓明,等.微创通道与传统手术治疗腰椎管狭窄症的近期疗效对比[J].实用骨科杂志,2015,21(10):914-916.
[27] Niesche M,Juratli TA,Sitoci KH,et al.Percutaneous pedicle screw and rod fixation with TLIF in a series of 14 patients with recurrent lumbar disc herniation[J].Clin Neurol Neurosurg,2014(124):25-31.
[28] 毛克亚,王岩,肖嵩华,等.微创下腰椎经椎间孔椎体间融合术混合内固定治疗复发性腰椎间盘突出症的可行性研究[J].中华外科杂志,2013,51(8):723-727.
[29] Liu C,Zhou Y.Percutaneous endoscopic lumbar discectomy and minimally invasive transforaminal lumbar interbody fusion for recurrent lumbar disc herniation[J].World Neurosurg,2016(98):14-20.
[30] Lee KH,Yeo W,Soeharno H,et al.Learning curve of a complex surgical technique:minimally invasive transforaminal lumbar interbody fusion (MIS TLIF)[J].J Spinal Disord Tech,2014,27(7):234-240.
[31] Nandyala SV,Fineberg SJ,Pelton M,et al.Minimally invasive transforaminal lumbar interbody fusion:one surgeon’s learning curve[J].Spine J,2014,14(8):1460-1465.
[32] Park Y,Lee SB,Seok SO,et al.Perioperative surgical complications and learning curve associated with minimally invasive transforaminal lumbar interbody fusion:a single-institute experience[J].Clin Orthop Surg,2015,7(1):91-96.
Transforaminal Lumbar Interbody Fusion through Wiltse Paraspinal Approach to Treat Recurrent Lumbar Disc Herniation
Chen Hongtao1,2,Chen Yi1,2,Li Haijun3,et al
(1.Medical College of Nanjing,Nanjing 211166,China;2.Department of Orthopedics,the First Affiliated Hospital of Nanjing Medical University,Nanjing 210029,China)
Objective To compare the clinical results between transforaminal lumbar interbody fusion(TLIF) through Wiltse paraspinal approach and traditional posterior lumbar interbody fusion(PLIF)in treatment of recurrent lumbar disc herniation(RLDH).Methods A retrospective analysis was conducted of the 41 patients with RLDH who had lumbar interbody fusion from January 2009 to June 2014.Among them 17 cases
TLIF through Wiltse paraspinal approach(group TLIF),and 24 cases received traditional PLIF(group PLIF).The patients in group PLIF had a tendency to have longer duration between initial discectomy and recurrent herniation.The two groups were compatible in preoperative clinical data(P>0.05).The perioperative data(duration of procedure,intraoperative blood loss,postoperative drainage,time to ambulation,length of hospital stay) and primary efficacy outcome(visual analog scale for back and leg pain-VAS,Oswestry Disability Index-ODI) were compared between 2 groups along with bony fusion(Criteria for interbody fusion assessment on post-operative computer tomography scans by Siepe et al) and complication.Results 41 patients were followed up for 24 to 60 months (mean,37.6 months).The operation time(115.6±24.5,110.0 min),intraoperative blood loss(229.1±61.1,250 mL),postoperative drainage(194.1±41.2,190.0 mL),time to ambulation(3.1±0.7,3.0 days),length of hospital stay(7.6±1.7,7.0 days) in group TLIF were significantly less than in group PLIF(P<0.001).The postoperative VAS scores and ODI were significantly lower in 2 groups than the preoperative ones(P<0.001),but there was no significant difference between 2 groups at the12 months and 24 months follow up postoperatively(P>0.05).6 cases had a dural tear in association with epidural fibrosis,1 case(4%) in group TLIF,5 cases(21%)in group PLIF,and these were treated by intra-operative repair.Cerebrospinal fluid leaks was found in2 cases in group PLIF postoperatively.1 patient from group PLIF suffered incisions fat colliquation.There was 3 cases of symptomatic adjacent segment disease in total,with 2 cases in group TLIF and 1 in group PLIF,expanded revision surgery was performed in thesepatients.Computer tomography scans revealed solid or complete interbody bony fusion at the last follow up in all cases.Conclusion TLIF through Wiltse paraspinal approach can achieve satisfactory clinical outcome in treatment of RLDH and it has several advantages including less invasive,lower incidence of complication such as intraoperative dural tear compared with traditional PLIF.
lumbar disc herniation;recurrent;transforaminal lumbar interbody fusion;Wiltse approach;posterior lumbar interbody fusion
1008-5572(2017)08-0673-07
R681.5+3
B
2017-01-11
陈洪涛(1991- ),男,医师,南京医科大学第一附属医院,210029。
发明创造专利:脊柱后路小切口椎旁肌间隙入路的暴露器械(ZL201310035412.4);*本文通讯作者:曹晓建
陈洪涛,陈逸,李海俊,等.Wiltse入路下经椎间孔腰椎体间融合术治疗复发性腰椎间盘突出症[J].实用骨科杂志,2017,23(8):673-679.

