地中海贫血孕妇的红细胞指标特征及其对妊娠结局的影响
刘丽环,钟燕珍
(1.博罗县公庄镇卫生院,广东惠州516151;2.博罗县妇幼保健院妇产科,广东惠州516100)
地中海贫血孕妇的红细胞指标特征及其对妊娠结局的影响
刘丽环1,钟燕珍2
(1.博罗县公庄镇卫生院,广东惠州516151;2.博罗县妇幼保健院妇产科,广东惠州516100)
目的探讨地中海贫血孕妇的红细胞指标特征及其对妊娠结局的影响。方法选取博罗县公庄镇卫生院及博罗县妇幼保健院于2015年5月至2016年5月期间收治的40例地中海贫血孕妇作为观察组,另选取40例健康孕妇作为对照组,检测两组孕妇的红细胞指标,并比较两组孕妇的妊娠结局。结果观察组孕早期、孕中期、孕晚期孕妇的血红蛋白(HGB)和铁蛋白(SF)水平分别为(110.3±18.2)g/L、(101.4±22.1)g/L、(88.0±26.1)g/L和(76.5±5.5)μg/L、(51.3±5.2)μg/L、(40.7±5.6)μg/L,均显著低于对照组的(123.5±17.6)g/L、(114.9±18.7)g/L、(102.4±22.6)g/L和(97.6±10.1)μg/L、(72.8±8.5)μg/L、(63.7±7.7)μg/L,差异均有统计学意义(P˂0.05);与孕早期比较,两组孕中期、孕晚期孕妇的HGB、SF水平均有显著降低,差异均有统计学意义(P˂0.05);观察组孕妇的HGB、SF降幅分别为(22.3±10.4)g/L和(30.8±4.9)μg/L,均显著高于对照组的(10.1±7.4)g/L和(21.9±8.2)μg/L,差异均有统计学意义(P˂0.05);观察组孕妇的剖宫产率、羊水异常发生率及产后出血量分别为52.50%、17.50%、(375.8±40.6)mL,均显著高于对照组的30.00%、7.50%和(260.8±50.3)mL,差异均有统计学意义(P˂0.05);观察组新生儿的平均出生体重为(3015±610)g,明显低于对照组的(3398±280)g,早产儿、足月低体重儿发生率分别为15.00%、12.50%,均明显高于对照组的5.00%和5.00%,差异均有统计学意义(P˂0.05)。结论地中海贫血孕妇妊娠期的铁蛋白、血红蛋白水平会随着妊娠时间的延长而降低,地中海贫血孕妇的产后出血量、剖宫产率及围生儿早产、足月体重儿发生率更高,其会对妊娠结局造成一定的不良影响。
地中海贫血;孕妇;红细胞指标;妊娠结局
地中海贫血是一种单基因遗传性疾病,其是由血红蛋白基因突变或缺失引起的溶血性贫血。通常情况下,轻度的地中海贫血都无明显的临床表现,但在妊娠后更容易发展为更为严重的贫血,重型地中海贫血还可导致胎儿、新生儿死亡或儿童期死亡[1]。大多数地中海贫血患者都可存活至生育年龄,但是地中海贫血患者多伴有青春期延迟、骨骼改变、生育能力下降、肝脾肿大等问题,常需终生输血以维持生命,部分地中海贫血患者还可能将此病遗传给子女[2]。本研究旨在明确地中海贫血孕妇的红细胞指标特征及其对妊娠结局的影响,现报道如下:
1 资料与方法
1.1 一般资料选取笔者所在两家医院2015年5月至2016年5月收治并住院分娩的40例地中海贫血孕妇作为观察组,选取同期分娩的40例健康孕妇作为对照组。观察组孕妇经基因检测,明确诊断为轻型α地中海贫血(2个α珠蛋白基因缺陷/缺失),或轻型β地中海贫血(1个β珠蛋白基因缺陷/缺失)。妊娠前未发生任何内科或外科疾病,妊娠期无输血、出血、铁剂补充史。同时排除合并血液系统疾病者,合并其他类型贫血者。观察组孕妇年龄22~40岁,平均(29.5±4.8)岁;对照组年龄21~39岁,平均(28.7±5.2)岁。两组孕妇的平均年龄比较差异无统计学意义(P>0.05),有可比性。
1.2 检测方法分别在孕早期(11~13孕周)、孕中期(24~27孕周)、孕晚期(37~41孕周)对两组孕妇进行铁蛋白(SF)和血红蛋白(HGB)检测。检测方法:使用SYSMEX SF-800型血细胞计数仪进行HGB检测,使用全自动电化学免疫发光分析系统进行血清SF含量检测,所有操作均严格按照试剂盒上的操作说明执行。
1.3 观察指标(1)比较两组孕妇在妊娠各时期的HGB、SF水平变化;(2)记录两组孕妇的分娩方式;(3)比较两组新生儿的1 minApgar评分、出生体重;(4)比较两组产妇妊娠期的糖尿病/肝内胆汁淤积症、子痫前期、胎膜早破、羊水量异常(过多/过少)发生情况及产后2 h内的出血量;(5)记录两组的早产、足月低体重儿发生率。
1.4 统计学方法应用SPSS19.0统计学软件进行数据分析,计量资料以均数±标准差(x-±s)表示,两样本均数比较采用t检验,计数资料比较采用χ2检验,均以P˂0.05为差异有统计学意义。
2 结果
2.1 两组孕妇怀孕期间的HGB、SF水平比较观察组孕妇孕早期、孕中期、孕晚期的HGB、SF水平均显著低于对照组,差异均有统计学意义(P˂0.05);与孕早期比较,两组孕中期、孕晚期的HGB、SF水平均有显著降低,差异均有统计学意义(P˂0.05),见表1。观察组孕妇孕晚期的HGB、SF降幅均显著高于对照组,差异均有统计学意义(P˂0.05),见表2。

表1 两组孕妇怀孕期间的HGB、SF水平比较(x-±s)

表2 两组孕妇孕晚期的HGB、SF降幅比较(x-±s)
2.2 两组孕妇的分娩方式和妊娠结局比较观察组孕妇有21例行剖宫产,剖宫产率为52.50%,对照组行剖宫产12例,剖宫产率为30.00%,组间比较,差异有统计学意义(χ2=10.445,P˂0.05)。观察组孕妇的羊水异常发生率为17.50%,显著高于对照组的7.50%,差异有统计学意义(P˂0.05);两组产妇的胎膜早破、子痫前期、妊娠期糖尿病/肝内胆汁淤积症发生率比较差异均无统计学意义(P>0.05),见表3。对照组产妇的平均产后出血量为(260.8±50.3)mL,观察组为(375.8±40.6)mL,组间比较差异有统计学意义(t=4.329,P˂0.05)。
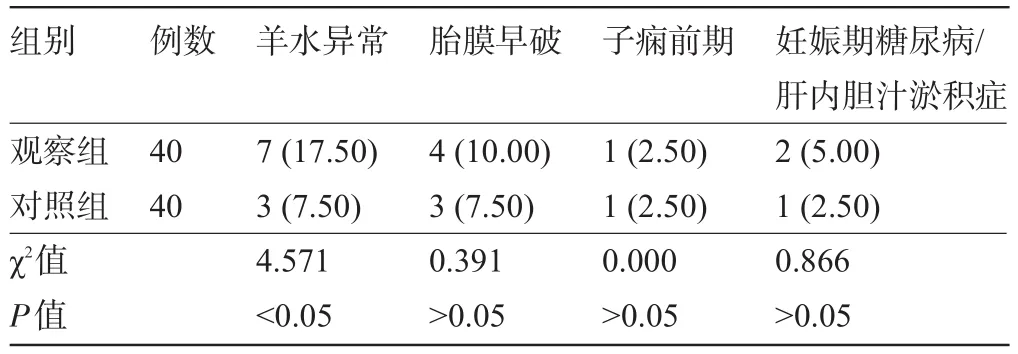
表3 两组孕妇的妊娠结局比较[例(%)]
2.3 两组围生儿结局比较观察组与对照组新生儿的出生1min Apgar评分比较,差异无统计学意义(P>0.05);观察组新生儿的平均出生体重明显低于对照组,差异有统计学意义(P˂0.05),见表4。观察组中早产儿有6例(15.00%),足月低体重儿有5例(12.50%),对照组均分别为2例(5.00%),观察组的早产儿、足月低体重儿发生率均明显高于对照组,差异均有统计学意义(χ2=5.556、4.522,P˂0.05)。

表4 两组新生儿的1 min Apgar评分及出生体质量比较(x-±s)
3 讨论
地中海贫血是一种珠蛋白基因的缺失或点突变导致的慢性溶血性疾病。贫血是一种高危妊娠因素,即便是轻度的贫血也会大大增加妊娠风险,病情严重时还会造成流产、孕产妇死亡等严重后果[3]。
轻度的地中海贫血,在正常基因的代偿作用下,患者通常无明显临床症状,HGB水平也基本正常。由于正常基因的代谢能力有限,所以在妊娠、患病等情况下,轻度地中海贫血患者仍然容易出现贫血相关症状,引发贫血相关并发症[4]。中重度地中海贫血患者,由于长时间的慢性溶血、输血、无效造血,所以很容易造成铁负荷过量,患者往往需要进行除铁治疗。轻度地中海贫血患者虽然无需输血治疗,但长时间的慢性溶血,再加上肠道对铁的吸收也会增加机体的铁负荷。在妊娠期间,胎儿的持续生长会造成母体对红细胞和血容量的需求增加[5-6]。妊娠期间所增加的血容量主要是血浆,红细胞并不会与血浆成相同比例的增加,所以血浆的增加可以造成血液的稀释,造成红细胞计数和血红蛋白水平降低,引发生理性贫血。随着胎儿的持续生长,其对铁元素的需求量也会不断增加,再加上红细胞的生成也离不开铁元素,所以大多数孕妇在妊娠期间均容易出现缺铁现象[7]。调查资料显示[8],约有一半以上的孕妇在妊娠晚期都会发生铁减少,而发生缺铁性贫血占到了1/3以上。本研究中,结果显示观察组和对照组孕中期、孕晚期的HGB、SF水平均较孕早期明显降低,观察组孕早期、孕中期、孕晚期的HGB、SF水平均显著低于对照组,HGB、SF降幅则明显高于对照组。从这一结果可以看出随着妊娠时间的延长,孕妇体内的HGB、SF水平会持续降低,这提示孕妇对铁元素的需求量从妊娠中期开始就开始不断提高,缺血现象明显,而地中海贫血孕妇由于存在慢性溶血性贫血,所以缺血表现的更为明显。
不少临床研究都显示,妊娠期发生慢性贫血会对母体及围产儿的妊娠结局产生不良影响,如增加早产、产后出血等风险[9]。本研究结果显示,观察组的剖宫产率、羊水异常发生率及产后出血量均明显高于对照组,新生儿的平均出生体重明显低于对照组,早产儿、足月低体重儿发生率均显著高于对照组。这一结果与李妹燕等[10]的文献报道结果相符,说明地中海贫血会对产妇妊娠结局及围生儿结局产生一定的影响,这是因为贫血会造成孕妇机体缺氧、缺血,影响子宫胎盘正常的血液循环,胎盘血运不足就容易造成胎儿缺血、缺氧,从而增加早产、流产等发育异常风险;另一方面,贫血也会造成胎儿营养物质摄入不足,从而使胎儿出生体重偏轻,增加足月低体重儿发生率。贫血会增加胎儿宫内窘迫、早产、流产风险,所以更多的地中海贫血产妇在妊娠晚期需要行剖宫产终止妊娠。
综上所述,地中海贫血孕妇妊娠期的铁蛋白、血红蛋白水平会随着妊娠时间的延长而降低,妊娠末期普遍存在明显的缺铁现象,且地中海贫血孕妇的产后出血量、剖宫产率及围生儿早产、足月低体重儿发生率更高,其会对妊娠结局造成一定的不良影响,临床应对地中海贫血孕妇加强围产期保健,以改善母婴结局。
[1]司徒文慈,阙贵珍,胡映红,等.MCV、RDW和RBC脆性在产前筛查地中海贫血中的价值[J].实用医学杂志,2011,27(16):2976-2977.
[2]孙秀山,颜洁,管泽琴.血常规检测对缺铁性贫血和地中海贫血鉴别诊断中的应用[J].四川医学,2013,34(3):440-441.
[3]郭秋琼,高飞雁.红细胞指标对妊娠合并地中海贫血和缺铁性贫血的鉴别价值[J].海南医学,2014,25(9):1310-1311.
[4]褚娜利,张新华,方素萍,等.基于红细胞溶血贫血探讨地中海贫血患者证候季节变化的生物学机制[J].医学研究杂志,2015,44(7): 43-46,61.
[5]何英,张银辉,吴润香,等.红细胞平均体积、脆性以及毛细管血红蛋白电泳联合检测在产前地中海贫血诊断中的价值[J].国际检验医学杂志,2013,34(19):2521-2523,2525.
[6]Hanprasertpong T,Kor-Anantakul O,Leetanaporn R,et al.Pregnancy outcomes amongst thalassemia traits[J].Arch Gynecol Obstet, 2013,288(5):1051-1054.
[7]谭冬梅,许芳梅,叶志权,等.孕妇七项血液指标诊断东南亚型α-地中海贫血的价值[J].海南医学,2016,27(5):760-763.
[8]Thompson AA,Kim H-Y,Singer ST,et al.Pregnancy outcomes in women with thalassemia in North America and the United Kingdom [J].Am J Hematol,2013,88(9):771-773.
[9]陈先荣.小红细胞百分比与低色素红细胞百分比的比值对小细胞性贫血的诊断价值[J].实用预防医学,2014,21(7):877-879.
[10]李妹燕,韦敬锡,吴惠珍,等.轻型地中海贫血患者妊娠期血红蛋白、铁蛋白水平变化及妊娠结局分析[J].山东医药,2014,54(20):17-19.
R714.254
B
1003—6350(2017)11—1847—03
2016-11-14)
10.3969/j.issn.1003-6350.2017.11.043
刘丽环。E-mail:455853918@qq.com

