小梁切除术对泪膜功能影响的研究
聂莉 潘伟华 赵云娥 叶函 陈雪文
小梁切除术对泪膜功能影响的研究
聂莉 潘伟华 赵云娥 叶函 陈雪文
目的 观察小梁切除术对泪膜功能的影响,并结合眼表疾病指数(OSDI)问卷评估术后主观干眼症状,以指导对干眼的防治。方法 选取行小梁切除术的青光眼患者25例33眼,分别于术前1d及术后1、3、6个月采用OSDI问卷评估眼部症状,采用Keratograph眼表综合分析仪测量中央泪河高度(TMH)、泪膜首发破裂点位置、首次和平均非侵入式泪膜破裂时间(NITBUT),并对OSDI评分和泪膜参数进行相关性分析。 结果 术前和术后不同时点OSDI评分比较差异有统计学意义(P<0.01)。术后1和3个月OSDI评分较术前明显增加,差异均有统计学意义(均P<0.01);术后6个月和术前比较差异无统计学意义(P>0.05)。术前和术后1个月泪膜首发破裂点位置最常见于鼻下象限,术后3和6个月泪膜首发破裂点位置最常见于鼻上象限。术前和术后不同时点首次NITBUT和平均NITBUT比较差异均有统计学意义(均P<0.05)。术后1、3、6个月首次NITBUT及术后1、3个月平均NITBUT较术前缩短,差异均有统计学意义(均P<0.05);但术后6个月平均NITBUT和术前比较差异无统计学意义(P>0.05)。术前和术后不同时点TMH比较差异无统计学意义(P>0.05)。术前和术后不同时点OSDI评分和首次NITBUT及平均NITBUT均呈负相关(均P<0.05),但OSDI评分和TMH无明显相关性(均P>0.05)。 结论 小梁切除术影响眼表泪膜的功能从而产生干眼症状,术后半年时,虽然主观干眼评分已经恢复到术前水平,但泪膜的稳定性仍未恢复,泪膜首发破裂点位置最常见于和滤过泡邻近的鼻上和颞上象限。
小梁切除术 泪膜 非侵入性泪膜破裂时间 中央泪河高度
小梁切除术是最经典的治疗青光眼手术方式,但患者术后会因为泪液分泌异常或泪膜稳定性下降而出现不同程度的干眼症状,严重影响其生活质量和治疗依从性。目前评估泪膜稳定性的方法主要为荧光素泪膜破裂时间,但荧光素会刺激泪液反射性分泌,测定结果受操作者影响很大,且无法对泪膜首发破裂位置进行记录及评估。Keratograph眼表综合分析仪可用于无创泪膜定量检查,可快速、精确地计算并评价泪膜的稳定性,绘制泪膜破裂地图及记录泪膜首发破裂位置[1-2]。准确可靠地评估泪膜功能及泪膜首发破裂位置,对于小梁切除术效果判断、手术方式选择及术后用药指导等具有重要意义。本研究拟应用Keratograph眼表综合分析仪对小梁切除术手术前后的泪膜情况进行动态观察,并结合眼表疾病指数量表(OSDI)问卷综合评价该手术方式对泪膜稳定性及主观症状的影响,以指导对干眼的防治。
1 对象和方法
1.1 对象 选取2014年12月至2016年5月在本院杭州院区行小梁切除术的青光眼患者25例33眼,其中男11例15眼,女14例18眼;年龄35~78(56.3±11.9)岁;原发性慢性闭角型青光眼7例7眼,原发性开角型青光眼18例26眼。排除标准:(1)有眼睑、眼表疾病、葡萄膜炎及眼外伤史;(2)急性青光眼发作、新生血管性青光眼等有可能影响眼表泪膜的青光眼类型;(3)有既往眼部手术史;(4)有影响泪膜稳定性及泪液分泌的其他全身疾病者;(5)矫正视力<0.1;(6)小梁切除术后需要结膜下注射5-氟尿嘧啶者;(7)小梁切除术后眼压控制不佳需要额外使用青光眼药物者或因并发症再次手术者。本研究获得医院伦理委员会批准和患者知情同意。
1.2 设备与试剂 Keratograph眼表综合分析仪由德国OCULUS公司生产。一次性荧光素钠试纸购自天津晶明新技术开发有限公司。
1.3 手术步骤 所有患者在术前均将术眼眼压控制在正常范围内。小梁切除术均制作以上方穹窿部为基底的结膜瓣,做3mm×3mm大小巩膜瓣,术中将0.2mg/ml丝裂霉素C浸润的棉片置于巩膜面2~4min后用大量平衡液冲洗,切除小梁组织,做可调整缝线2针,10-0尼龙线缝合结膜。所有患者均由同一位医师完成手术。术后常规典必殊滴眼液滴眼,4次/d,1个月后停药;可乐必妥滴眼液滴眼,4次/d,1周后停药。
1.4 检查流程 首先指导患者进行OSDI问卷调查,然后使用Keratograph眼表综合分析仪测量下睑中央泪河高度(tear meniscus height,TMH)、非侵入式泪膜破裂时间(noninvasive tear film break-up time,NITBUT)和泪膜首发破裂点位置。所有检查及问卷调查均在术前1d和术后1、3、6个月4个时间点进行,末次随访为术后半年。
1.5 采用OSDI问卷评估眼部症状 问卷主要包括眼部不适、视功能及环境触发3部分共12条症状项目组成[3]。由同一位医师指导患者填写该问卷,评估近1周内是否出现过问卷中所提到的症状。12条症状项目可以不全部回答,分值0~100分,最后评分=所有得分总和×25/测评题目总数。判定标准:0~12分为无症状,13~ 32分为轻中度症状,33~100分为严重症状。
1.6 采用Keratograph眼表综合分析仪测量TMH和NITBUT
1.6.1 TMH测量 在红外光模式下,嘱受试者眨眼3次后注视中心红点,迅速拍摄泪河图像,选取下睑缘最低点,即中央泪河(与Placido盘最中央的环相对应的泪河),手动标记泪河边界,用仪器自带软件精确测量TMH。TMH<0.20mm提示基础泪液分泌减少。
1.6.2 NITBUT和泪膜首发破裂点位置测量 嘱受试者下颌置于颌托上,前额紧靠额带,将含有22条红光同心圆环的Placido盘投影至患者角膜表面。嘱受试者眨眼3次后注视中心红点,持续睁眼,直至下一次眨眼为止,由仪器自动记录角膜上每一个点的NITBUT,并记录首次NITBUT和平均NITBUT,该检查步骤重复3次,取平均值。泪膜首发破裂点位置用红色表示,以后逐渐过渡用黄色、绿色标注破裂位置(图1,见插页)。以受试者瞳孔中央为中心,将角膜前泪膜平均划分为4个象限,分别为鼻上、鼻下、颞下、颞上象限。累计记录3次检查中泪膜首发破裂点发生于每个象限的频数,将破裂频次最多的象限作为此眼泪膜首发破裂的位置。
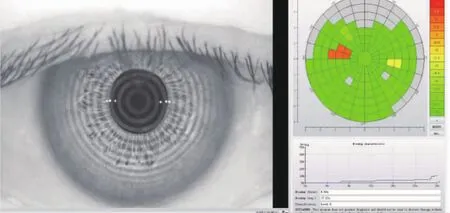
图1 Keratograph眼表综合分析仪显示泪膜破裂的位点,不同颜色代表不同的破裂时间,右下角为首次NITBUT和平均NITBUT的测量结果
1.7 统计学处理 采用SPSS 20.0统计软件。计量资料以 表示,术前和术后不同时点OSDI评分、TMH和NITBUT的变化比较采用重复测量方差分析,组间两两比较采用LSD-t法。OSDI评分和泪膜参数之间的相关性分析采用Pearson相关。
2 结果
2.1 术前和术后不同时点OSDI评分、TMH和NITBUT的变化比较 术前和术后不同时点OSDI评分比较差异有统计学意义(P<0.01)。术后1和3个月OSDI评分较术前明显增加,差异均有统计学意义(均P<0.01);术后6个月和术前比较差异无统计学意义(P>0.05)。术前和术后不同时点TMH比较差异无统计学意义(P>0.05)。术前和术后不同时点首次NITBUT和平均NITBUT比较差异均有统计学意义(均P<0.05)。术后1、3、6个月首次NITBUT及术后1、3个月平均NITBUT较术前缩短,差异均有统计学意义(均P<0.05);但术后6个月平均NITBUT和术前比较差异无统计学意义(P> 0.05),见表1。术前有6例7眼存在轻中度干眼症状。术后6个月对所有患者调查发现,异物感为最常见的症状,其次为畏光,有7例8眼存在轻中度干眼症状。

表1 术前和术后不同时点OSDI评分、TMH和NITBUT的变化比较
2.2 术前和术后不同时点泪膜首发破裂点位置的比较术前和术后1个月泪膜首发破裂点位置最常见于鼻下象限,其次为颞下象限;术后3和6个月泪膜首发破裂点位置最常见于鼻上象限,其次为颞上象限。泪膜首发破裂位置发生于各象限的比例见表2。

表2 术前和术后不同时点泪膜首发破裂位置[例(%)]
2.3 OSDI评分和泪膜指标的相关性分析 Pearson相关分析显示,术前和术后不同时点OSDI评分和首次NITBUT及平均NITBUT均呈负相关(均P<0.05),但OSDI评分和TMH无明显相关性(均P>0.05),见表3。

表3 术前和术后不同时点OSDI评分和泪膜参数的相关性分析
3 讨论
干眼是由于泪液的质或量或流体动力学异常引起的泪膜不稳定和眼表损害,从而导致眼不适症状及视功能障碍的一类疾病。手术源性干眼指接受眼部或全身手术后出现泪液分泌异常或者泪膜稳定性下降的眼表疾病,是临床常见的手术后并发症,其发生率位于眼部术后并发症的首位[4]。越来越多的研究结果显示,小梁切除术后干眼发病率增加,泪膜成分和功能发生了变化[4-6]。
本研究显示小梁切除术后1和3个月NITBUT均较术前缩短,术后6个月时首次NITBUT仍较术前缩短,但平均NITBUT较术前无明显差异。朱格非等[7]对小梁切除患者进行3个月的随访观察,结果显示小梁切除术后l和3个月患者荧光素泪膜破裂时间与术前相比差异无统计学意义,即术后1个月泪膜稳定性基本恢复至术前水平,泪膜恢复较本研究快。研究结果不一致可能和泪膜破裂时间测量方法不一样有关,也可能受入选对象选择、样本量不同等因素影响。钟毅敏等[8]对小梁切除术后6个月以上的患者进行眼表泪膜检查和结膜印迹细胞学检查,发现小梁切除术后患眼与正常人群相比,荧光素泪膜破裂时间缩短,眼表活体染色增多,提示小梁切除术对眼表的影响时间较长,需进行长期的随访观察,研究结果和本研究相近。
有报道在正常人群和干眼患者当中,瞬目后上部分泪膜较厚,泪膜首发破裂位置最常见于鼻下方[9-10]。目前关于青光眼术后泪膜首发破裂位置观察的报道较少。本文研究结果显示术前泪膜首发破裂点位置最常见于鼻下象限,其次为颞下象限,而术后3和6个月时泪膜首发破裂点位置最常见于鼻上象限,其次为颞上象限,可能与小梁切除术后滤过泡位于上方引起泪液动力学异常,使瞬目后泪膜脂质层向上漂移受阻,上方泪膜变薄容易破裂有关。术后1个月时泪膜首发破裂点位置和3、6个月时不同,仍然多见于鼻下象限,有可能和术后1个月内使用激素及抗生素滴眼液有关。
小梁切除术后泪膜稳定性下降可能和以下因素有关:(1)瞬目功能:穹隆部为基底的结膜瓣切口可导致上半角膜的去神经支配,引起术后角膜知觉减退、瞬目减少,从而影响泪膜的形成与维持[5]。(2)滤过泡的影响:术后切口愈合不平整及滤过泡局部隆起,引起泪液动力学异常,致使泪膜不完整。(3)结膜的改变:结膜伤口周围炎症反应及结膜变性可致杯状细胞减少或功能障碍引起黏蛋白分泌减少,泪膜成分发生改变导致泪膜无法形成或破裂[11]。(4)抗代谢药物:通过损害角结膜上皮细胞而破坏眼表规则性及影响黏蛋白层的分泌,从而影响泪膜稳定性[12]。(5)术后滴眼液的使用:含有防腐剂的滴眼液和激素类滴眼液的使用都有可能损害眼表上皮细胞,从而影响泪液分泌和泪膜稳定性。
TMH这一指标反映了泪液分泌量[13],Arriola-Villalobos等[14]使用Keratograph眼表综合分析仪测得正常人群下睑TMH为0.24mm,诸科璇等[15]测量健康成人TMH为0.28mm,本研究测得的青光眼患者术前平均TMH为(0.24±0.08)mm,和以上研究接近。本研究显示术前和术后不同时点TMH比较差异无统计学意义,即小梁切除术不影响泪液的分泌。但也有不同的观点认为小梁切除术对角膜感觉神经的损伤和对结膜杯状细胞等的破坏使角膜知觉减退、瞬目减少,从而使得Schirmer试验泪液分泌量出现下降[5]。
本研究采用OSDI问卷评价干眼对生活质量的影响,OSDI问卷是国际公认的眼表疾病严重程度的评价指标[16-17]。本研究显示术后1和3个月时干眼评分较术前升高,说明小梁切除术影响干眼主观症状,直到术后6个月时干眼症状评分才恢复到术前水平,即术后半年时小梁切除术产生的干眼不适感才基本消失。OSDI问卷评分与首次NITBUT和平均NITBUT均呈负相关,说明小梁切除术后主观干眼不适症状越重的患者其NITBUT越短。
综上所述,小梁切除术影响眼表泪膜的功能,从而产生干眼症状,术后半年时,虽然主观干眼评分已经恢复到术前水平,但泪膜的稳定性仍未恢复,而且泪膜首发破裂点位置最常见于和滤过泡邻近的鼻上和颞上象限。提示临床医师在青光眼小梁切除手术前后应做好泪膜功能评估,尤其要关注术后滤过泡相邻区域角膜表面的泪膜损害,术后要重视人工泪液的补充,从而减少干眼相关的不适。
[1] 万珊珊,杨燕宁,袁静,等.眼表综合分析仪评价干眼患者相关指标的临床分析[J].中华眼视光学与视觉科学杂志,2015,17(3):171-175.
[2] Lan W,Lin L,Yang X,et al.Automatic noninvasive tear breakup time(TBUT)and conventional fluorescent TBUT[J].Optom Vis Sci, 2014,91(12):1412-1418.doi:10.1097/OPX.0000000000000418.
[3] Baudouin C,Aragona P,Van Setten G,et al.Diagnosing the severity of dry eye:a clear and practical algorithm[J].Br J Ophthalmol,2014,98(9):1168-1176.doi:10.1136/bjophthalmol-2013-304619.
[4] 刘杏.重视青光眼药物和滤过手术对眼表的影响[J].眼科,2009,18 (1):6-9.
[5] 李璐希,刘伟,季建.小梁切除手术对眼表的影响[J].中华眼科杂志, 2013,49(2):185-188.
[6] 沈沛阳,陈海波,刘红山,等.Keratograph眼表综合分析仪与传统方法对泪膜功能评价的一致性分析[J].国际眼科杂志,2015,15(5): 846-849.
[7] 朱格非,彭伟,周秀珍,等.青光眼小梁切除术对泪膜的影响[J].国际眼科杂志,2009,9(3):564-565.
[8] 钟毅敏,刘杏,毛真,等.小梁切除术后远期泪膜和眼表上皮改变及其影响因素研究[J].中国实用眼科杂志,2009,27(4):348-352.
[9] Hong J,Sun X,WeiA,et al.Assessment of tear film stability in dry eye with a newly developed keratograph[J].Cornea,2013,32(5): 716-721.doi:10.1097/ICO.0b013e3182714425.
[10] 吴丹,洪佳旭,魏安基,等.Oculus角膜地形图观察泪膜首发破裂点位置的临床研究[J].中国眼耳鼻喉科杂志,2012,12(5):292-295.
[11] Cordeiro M F,Siriwardena D,Chang L,et al.Wound healing modulation after glaucoma surgery[J].Curr Opin Ophthalmol, 2000,11(2):121-126.
[12] 李成芳,马海华.青光眼小梁切除术中应用丝裂霉素C对泪膜的影响[J].潍坊医学院学报,2011,33(5):392-393.
[13] Yokoi N,Kinoshita S,Bron A J,et al.Tear meniscus changes during cotton thread and Schirmer testing[J].Invest Ophthalmol Vis Sci,2000,41(12):3748-3753.
[14] Arriola-Villalobos P,Fern ndez-Vigo J I,D az-Valle D,et al. Assessment of lower tear meniscus measurements obtained with Keratograph and agreement with Fourier-domain optical-coherence tomography[J].Br J Ophthalmol,2015,99(8): 1120-1125.doi:10.1136/bjophthalmol-2014-306453.
[15] 诸科璇,谢文加,应靖璐,等.运用Keratograph5M眼表综合分析仪评价干眼患者的泪膜及睑板腺功能[J].浙江大学学报(医学版), 2016,45(4):422-428.
[16] 中华医学会眼科学分会角膜病学组.干眼临床诊疗专家共识(2013年)[J].中华眼科杂志,2013,49(1):73-75.
[17] 张佳楠,李海丽,晏晓明.两种干眼症状问卷评分与干眼临床检查的关联性研究[J].中华实验眼科杂志,2012,30(4):362-366.
Effect of trabeculectomy on tear film function
NIE Li,PAN Weihua,ZHAO Yun'e,et al.Department of Glaucoma,Eye Hospital of Wenzhou Medical University at Hangzhou,Hangzhou 310020,China
Trabeculectomy Tear film Non-invasive tear film break-up time Tear meniscus height
2017-02-10)
(本文编辑:陈丽)
10.12056/j.issn.1006-2785.2017.39.10.2017-245
温州市科技计划项目(Y20160463);浙江省医药卫生科技计划项目(2017KY496,2017KY490)
310020 温州医科大学附属眼视光医院杭州院区青光眼科
潘伟华,E-mail:995969194@qq.com
【 Abstract】 Objective To evaluate the tear film changes after trabeculectomy and to estimate the subjective symptoms using ocular surface disease index (OSDI). Methods Twenty five glaucoma patients undergoing trabeculectomy were recruited.OSDI score,first tear film break-up point,first and average non-invasive tear film break-up time(NITBUT)and tear meniscus height(TMH)were measured preoperatively,1,3 and 6 months postoperatively.Correlation between OSDI scores and the tear film parameters was analyzed. Results The preoperative and postoperative OSDI scores were significantly different(P<0.01).Compared with pre-operation,OSDI scores of at 1m and 3m postoperatively were increased significantly(all P<0.01), however,it was no significant different with that at 6m postoperatively(P>0.05).The first tear film break-up point was located most frequently at the inferonasal quadrant pre-operation and 1m postoperatively,but it was located at the supernasal quadrant at 3m and 6m postoperatively.The first NITBUT was decreased at 1m,3m and 6m postoperatively compared with pre-operation (P<0.05).The average NITBUT at 1m and 3m postoperatively decreased significantly,but at 6m postoperatively showed no difference compared with pre-operation(P>0.05).There was no statistically significant difference between preoperative and postoperative TMH(P>0.05).OSDI scores showed negative correlation with NITBUT in each time point,and no significant correlation with TMH. Conclusion At 6 months after trabeculectomy,although the subjective symptoms scores are restored in glaucoma patients,however,the stability of tear film is still unrecovered and the first tear film break-up point is most frequently located at supernasal and supertemporal quadrant adjacent the filtering bleb.

