胰岛素强化治疗对新诊断2型糖尿病患者Β细胞的影响
黄玉,沈良儒,沈海龙,潘大虎
(江苏省泗洪分金亭医院内分泌科,江苏 宿迁 223900)
胰岛素强化治疗对新诊断2型糖尿病患者Β细胞的影响
黄玉,沈良儒,沈海龙,潘大虎
(江苏省泗洪分金亭医院内分泌科,江苏 宿迁 223900)
目的 研究胰岛素强化治疗对新诊断2型糖尿病患者胰岛Β细胞保护。方法选取382例患者,随机分配为胰岛素组或口服降糖药组,血糖恢复正常并维持治疗两周后停止。治疗前、后及随访1年后测葡萄糖耐量、血糖、胰岛素原、胰岛素。结果与口服降糖药组相比,胰岛素组有更多患者在更短时间内达到血糖控制目标。胰岛素组的一年缓解率明显高于口服降糖药组。结论对新诊断的2型糖尿病患者,早期胰岛素强化治疗在恢复和保持Β细胞功能明显优于口服降糖药。
胰岛素;糖尿病;B细胞
英国前瞻性研究(UKPDS)[1-2]显示,不论是否给予生活方式干预或降糖药物干预,随着时间的推移,2型糖尿病患者的B细胞功能均会进行下降。尽管如此,致力于保护或恢复B细胞功能以改变或延缓2型糖尿病的自然病程仍然在进行[3]。因此,选取新诊断的2型糖尿病患者进行短期胰岛素强化治疗与口服降糖药物治疗对B细胞功能的影响,现报道如下。
1 资料与方法
1.1 临床资料 选取2012年9月~2014年10月江苏省泗洪分金亭医院内分泌科382例患者,所有患者均为新发病例,从未接受过降糖治疗。患者年龄25~70岁,空腹血糖水平7.0~16.7 mmol/L。在3~7 d的导入期仅采用饮食控制。所有患者均签署了知情同意书。
1.2 方法 患者被随机分配至MDI组、CSII组或口服降糖药组。MDI组接受餐前诺和灵R胰岛素及睡前人胰岛素诺和灵NPH(Novo Nordisk诺和灵N)治疗,全天剂量按30%、20%、20%、30%4次分配;CSII组患者输入人胰岛素(Novo Nordisk诺和灵R),全天剂量分为50%基础量及50%餐前量;胰岛素起始剂量0.4~0.5 U/kg。口服降糖药组,体质量指数在20~25 kg/m2的患者以格列齐特(赛若非-安万特)80mg每日2次开始最大剂量160mg每日2次;体质量指数在25~35 kg/m2的患者以二甲双胍0.5 g每日2次开始,并逐渐增至最大剂量2 g/d;不能达标者,使用格列齐特与二甲双胍联合治疗。胰岛素组每天调整剂量,口服降糖药组每3 d调整剂量。血糖达标后继续维持治疗两周。
1.3 观察指标 治疗前后测定所有患者空腹血糖、胰岛素原,随后进行静脉葡萄糖耐量试验,分别在葡萄糖负荷前及负荷后1、2、4、6和10 min采集静脉血测定胰岛素水平。试验前一天测定早餐后2 h血糖。静脉糖耐量试验过程中的急性胰岛素反应用于评估基础B细胞胰岛素分泌第一时相,稳态模型用于评估基础B细胞功能(HOMA B)和胰岛素抵抗(HOMA-IR)[7]。
1.4 随访 干预结束后,前3个月、后3个月各随访1次,监测血糖。空腹血糖>7.0mmol/L或餐后 2h血糖>10.0mmol/L且一周后复查如此者,定义为高血糖复发组。记录血糖缓解时间。对于高血糖复发者给予胰岛素或口服降糖药物治疗。至少12个月未用药而血糖保持良好控制者定义为缓解组。随访12个月内复发者为非缓解组。随访满一年时复查上述指标。
1.5 统计学方法 应用SPSS11.0软件进行统计学分析,计量资料采用“±s”表示,组间比较采用t检验;计数资料用例数(n)表示,计数资料组间率(%)的比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 入选患者概况 436例患者接受合格性筛查,其中410例纳入标准,其中28例患者在接受干预前退出研究。剩余382例患者入组。其中23例患者没有达到血糖控制目标。口服药中有7例患者因为二甲双胍的胃肠反应而退出。最终有352例完成短期强化治疗,331例完成1年随访。
2.2 各项疗效指标控制情况 3组患者有相似的临床基线特征治疗期间,92.1%的患者在8 d内血糖达标。胰岛素组与口服降糖药组相比,大量患者在更短时间内血糖达标;口服降糖药组与CSII组比较具有统计学意义(P<0.05),与MDI比较具有统计学意义(P<0.05)。经过强化治疗,所有患者均部分恢复了急性胰岛素反应,3组分别为:CSII组51.1%(68/133),MDI组44.9%(53/118),口服降糖药组26.7%(27/ 101),CSII组的复发风险降低44%(95%CI0.40~0.78,P=0.001),MDI组的复发风险降低31%(95%CI0.50~0.97,P=0.032)。见表1。
2.3 缓解组与非缓解组比较 相比非缓解组,缓解组的基线体质量指数更高,空腹血糖、HbA1c更低,血糖达标时间更短。缓解组中CSII、MDI、口服降糖药诱导的急性胰岛素反应均增加,口服降糖药组中位数为968pmol/(L·min)大于非缓解组601pmol/(L·min);干预一年后CSII、MDI增加的急性胰岛素反应仍然保持较好,而口服降糖药组则显著下降335pmol/(L·min),两组比较具有统计学意义(P<0.05)。见表2。
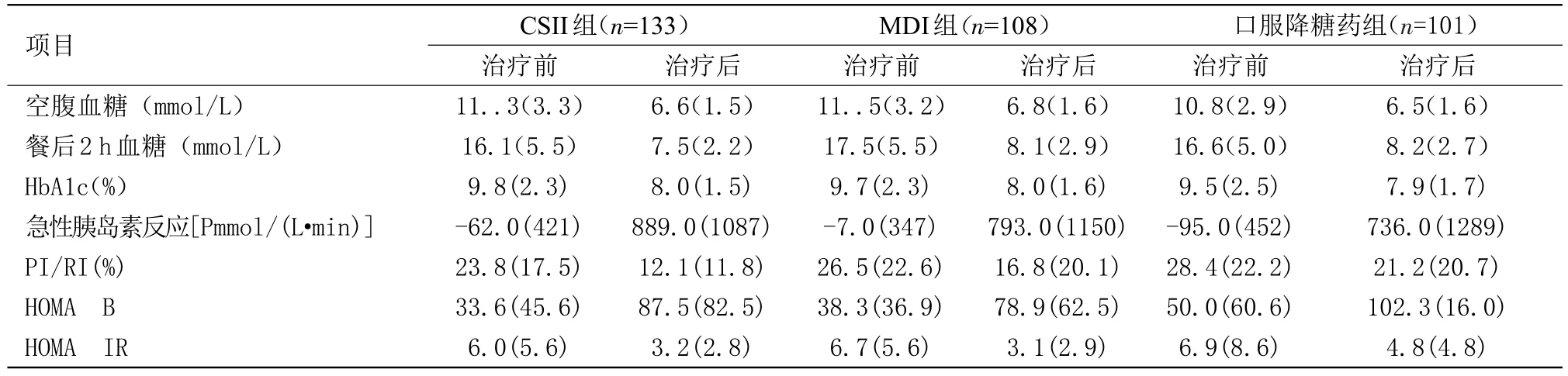
表1 基线和治疗后血糖控制及Β细胞功能的比较

表2 治疗前后缓解组与非缓解组比较
2.4 不良事件 在所有治疗者中,无严重低血糖事件发生。胰岛素组发生轻度低血糖患者比例高于口服降糖药组,无统计学意义。
3 讨论
本实验在新诊断的2型糖尿病患者中比较了早期短时间使用胰岛素或口服降糖药物进行强化治疗对胰岛B细胞的影响。糖毒性由高血糖产生,通常被认为是导致2型糖尿病患者B细胞功能持续下降的主要因素[3]。
对各组强化治疗血糖维持正常2周的患者比较发现,胰岛素组比口服降糖药组有更多患者更早达到血糖控制目标。胰岛素替代治疗可以使β细胞功能得到某种意义上的休息,减少对已经受损的β细胞的过度分泌。尽管治疗后3组的血糖控制、基础及刺激后胰岛素分泌等指标的改善没有差异,但胰岛素治疗组可以减轻β细胞的过度刺激。而且1年后,胰岛素治疗组的急性胰岛素反应的改善比口服降糖药组保持的更好,这得益于胰岛素强化治疗所产生的更彻底的B细胞休息带来的有益效应。与口服降糖药组相比,胰岛素治疗组缓解率明显提高。从这些观察结果我们得出结论,对新诊断的2型糖尿病患者,早期积极使用胰岛素治疗在恢复和保持B细胞功能方面有独特效果,比口服降糖药能更有效地诱导血糖缓解。磺脲类药物由于对B细胞的过度刺激产生不良作用,从而抵消了其减轻高血糖毒性的益处。二甲双胍没有刺激胰岛素分泌的作用。但是,由于平均空腹血糖为11.2 mmol/L(s=3.1)的患者中,只有一小部分能单独应用一种降糖药物达到血糖控制。
综上所述,新诊断的2型糖尿病患者早期使用胰岛素强化治疗在恢复和维持B细胞功能以及延长血糖缓解时间方面优于口服降糖药。本研究结果支持在这些患者中早期开始短期胰岛素强化治疗。
[1] B Glucose,Analysis.Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33).Lancet, 1998,352(9131):837-853
[2] 廖二元,楚超生.内分泌学[M].北京:人民卫生出版社,2006: 1372-1630.
[3] 王姮,杨永年.现代糖尿病治疗学[M].北京:科学出版社,2005:311-332.
10.3969/j.issn.1009-4393.2017.01.044

