糖尿病患者应用糖皮质激素后的动态血糖特征及降糖方案调整
史丽,张志英,袁小飞,杨金良,陈雷刚,张丽茜,谷君,许峥嵘,董运成,任卫东
(河北北方学院附属第一医院内分泌科1、血液科2、风湿免疫科3、皮肤科4,河北 张家口 075000)
糖尿病患者应用糖皮质激素后的动态血糖特征及降糖方案调整
史丽1,张志英1,袁小飞2,杨金良3,陈雷刚4,张丽茜1,谷君1,许峥嵘1,董运成1,任卫东1
(河北北方学院附属第一医院内分泌科1、血液科2、风湿免疫科3、皮肤科4,河北 张家口 075000)
目的 观察2型糖尿病患者实施不同类型糖皮质激素治疗后的血糖升高特点,探讨调整控制血糖时胰岛素的用法,为2型糖尿病患者出现的高血糖进行早期监测和干预措施提供依据。方法选取2014年3月至2016年3月来我院内分泌科、血液病科、皮肤科、风湿免疫科就诊的糖尿病患者共60例,按随机分组原则将入选患者分为甲强龙治疗组(DM1组)、地塞米松治疗组(DM2组)和强的松治疗组(DM3组),每组各20例。所有入选患者均采用雷兰动态血糖监测系统(DGMS)进行连续血糖监测,第2天上午8:00开始给药,其中DM1组静滴甲强龙40 mg,DM2组静滴地塞米松10 mg,DM3组一次口服强的松30 mg。比较三组患者应用糖皮质激素治疗前后的血糖波动特点,即餐后3 h血糖水平、餐后血糖峰值及餐后曲线下面积(AUC)增值。结果治疗前,三组患者的血糖水平比较差异无统计学意义(P>0.05);经治疗,三组患者餐后3 h的血糖水平均有不同程度的升高,且在治疗的第2 d升高程度更为显著,与治疗前比较差异均有统计学意义(P<0.05);经治疗,DM2组患者的血糖升高最为明显,其次为DM3组,最后为DM1组,且三组患者的血糖升高间比较差异有统计学意义(P<0.05);在应用糖皮质激素治疗后,三组患者中餐、晚餐的血糖峰值及餐后AUC增值均明显高于早餐,增高程度依次为DM2组>DM3组>DM1组,各组间比较差异均有统计学意义(P<0.05)。结论糖尿病患者在应用糖皮质激素治疗后其血糖变化有着自身的特点,大部分患者在中、晚餐后表现出高血糖,而甲强龙对血糖的影响最小,但仍需合理的给予降糖处理以控制血糖。
糖尿病;糖皮质激素;动态血糖;降糖
糖尿病是一组以慢性高血糖为主要特征的代谢综合征,经临床研究证实,改善糖尿病患者的血糖控制可以显著的降低此类患者微血管、大血管并发症的发生率,延缓各类慢性并发症的发展,降低急性并发症的发生风险。目前,临床上监测血糖变化的主要指标是空腹血糖、餐后2 h血糖及糖化血红蛋白[1],虽然上述三项指标能够客观地反映出患者的血糖变化情况,但根据最新血糖管理理念,其中仍隐含着血糖监测“盲区”。然而,血糖监测又是诊断糖尿病和随访是治疗效果的必要手段[2]。动态血糖监测系统(continous glucose monitor system,CGMS)能够更好的反映出全天血糖波动情况,在发现餐后高血糖和(或)无症状性低血糖方面有着很大的优势[3-4]。本研究通过对2型糖尿病患者实施不同类型糖皮质激素进行治疗,分析其血糖升高特点,并探讨调整控制血糖时胰岛素的用法,为2型糖尿病患者出现的高血糖进行早期监测和干预措施提供依据。
1 资料与方法
1.1 一般资料 选取2014年3月至2016年3月来我院内分泌科、血液病科、皮肤科、风湿免疫科就诊的糖尿病患者共60例,所就诊的糖尿病患者均需行糖皮质激素治疗。按随机分组原则将入选患者分为甲强龙治疗组(DM1组)、地塞米松治疗组(DM2组)和强的松治疗组(DM3组),每组各20例。DM1组中男性11例,女性9例;年龄25~63岁,平均(40.95±9.26)岁;病程1~19年,平均(8.15±3.82)年;HbA1c值4.5%~6.5%,平均值(5.24±0.63)%。DM2组中男性10例,女性10例;年龄:27~69岁,平均(43.75±10.36)岁;病程1~21年,平均(8.67±4.58)年;HbA1c值4.3%~6.5%,平均值(5.29±0.75)%。DM3组中男性13例,女性7例;年龄26~65岁,平均(42.47±10.08)岁;病程1~20年,平均(8.39±4.24)年;HbA1c值4.5%~6.4%,平均值(5.39± 0.43)%。三组患者的性别、年龄、病程以及HbA1c检测值比较,差异均无统计学意义(P>0.05),具有可比性。
1.2 纳入标准 ①均符合1998年世界卫生组织推荐的糖尿病分型和诊断标准;②受试前1周未应用过解热镇痛药、利尿剂及糖皮质激素等可影响糖代谢的药物;③既往无糖尿病、高血压及其他内分泌疾病;④无激素类药物应用禁忌证;⑤不伴有严重肝肾功能异常、心脑血管疾病。
1.3 治疗方法 所有患者在入院后即给予降压、调脂、纠正电解质紊乱、抗感染、扩张血管、营养神经等治疗,待血糖控制平稳(空腹血糖:4.4~7 mmol/L,餐后血糖:4~10 mmol/L),且无其他突发情况出现,即可开始实验。所有入选患者均采用雷兰动态血糖监测系统(DGMS,圣美迪诺公司)进行连续血糖监测,第2天上午8:00开始给药,其中DM1组静滴甲强龙40 mg,DM2组静滴地塞米松10 mg,DM3组一次口服强的松30 mg。所有患者均进行3 d的动态血糖监测,监测完成后拔下探头下载血糖波动图谱,随即重新佩戴动态血糖监测系统继续为期3 d的动态血糖监测,根据患者的血糖波动图谱调整胰岛素的治疗方案,患者在动态血糖监测期间在每天固定时间(7:00、12:00、17:00)进餐,每餐的热量供给要相对固定。
1.4 观察指标 比较三组患者应用糖皮质激素治疗前后的血糖波动特点,即餐后3 h血糖水平、餐后血糖峰值及餐后AUC增值。
1.5 统计学方法 应用CGMS Software3.0统计软件进行数据分析,计量资料以均数±标准差(x-±s)表示,治疗前后组间两两比较采用配对t检验,多组间比较采用单因素方差分析,以P<0.05为差异有统计学意义。
2 结果
2.1 三组患者糖皮质激素应用前后的餐前、餐后血糖平均水平比较 治疗前,三组患者的血糖水平比较差异无统计学意义(P>0.05);经治疗,三组患者餐后3 h的血糖水平均有不同程度的升高,且在治疗的第2天升高程度更为显著,与治疗前比较差异均有统计学意义(P<0.05)。经治疗,DM2组患者的血糖升高最为明显,其次为DM3组,最后为DM1组,且三组患者的血糖升高间比较差异有统计学意义(P< 0.05),见表1。
表1 三组患者糖皮质激素应用前后的餐前、餐后血糖水平比较

表1 三组患者糖皮质激素应用前后的餐前、餐后血糖水平比较
注:与治疗后的DM1组比较,aP<0.05;与治疗后的DM2组比较,bP<0.05。
时间 组别 例数 餐前1 h餐后3 h晚中早中晚治疗前20 20 20治疗后1 d 20 20 20治疗后2 d DM1组DM2组DM3组F值P值DM1组DM2组DM3组F值P值DM1组DM2组DM3组F值P值20 20 20早6.18±0.63 6.21±0.76 6.19±0.72 0.009 0.991 6.85±0.96 7.14±1.32a6.96±0.95 0.361 0.699 6.97±0.88 7.29±1.80a7.13±1.06b0.299 0.743 6.72±1.40 6.67±1.50 6.67±1.44 0.008 0.992 9.87±4.21 10.87±3.12a9.74±3.64 0.563 0.573 8.89±2.83 9.63±2.34a9.07±2.56b0.446 0.642 6.42±1.90 6.23±1.77 6.37±1.82 0.058 0.944 10.44±1.63 11.23±3.10a10.39±3.13 0.604 0.55 9.64±1.92 10.15±3.41a9.59±3.07b0.233 0.793 7.63±1.19 8.07±1.18 7.96±1.15 0.762 0.471 8.01±2.01 9.72±2.31a8.44±2.03 3.517 0.036 8.44±3.07 10.81±3.41a8.74±3.21b3.186 0.049 7.26±0.95 7.61±0.86 7.50±0.92 0.772 0.467 8.74±2.60 10.70±2.74a9.00±2.49 3.322 0.043 9.68±2.25 11.54±2.47a9.95±2.53b3.451 0.038 7.40±1.96 8.15±1.85 7.94±1.90 0.826 0.443 11.04±2.34 13.50±3.51a11.94±3.18 3.331 0.043 9.33±2.63 11.23±2.86a9.19±2.69b3.489 0.037
2.2 三组患者应用糖皮质激素后餐后血糖峰值及AUC增值结果比较 在应用糖皮质激素治疗后,三组患者中餐、晚餐的血糖峰值及餐后AUC增值均明显高于早餐,增高程度依次为DM2组>DM3组>DM1组,各组间比较差异均有统计学意义(P<0.05),见表2和表3。
表3 三组患者糖皮质激素应用后AUC增值结果比较
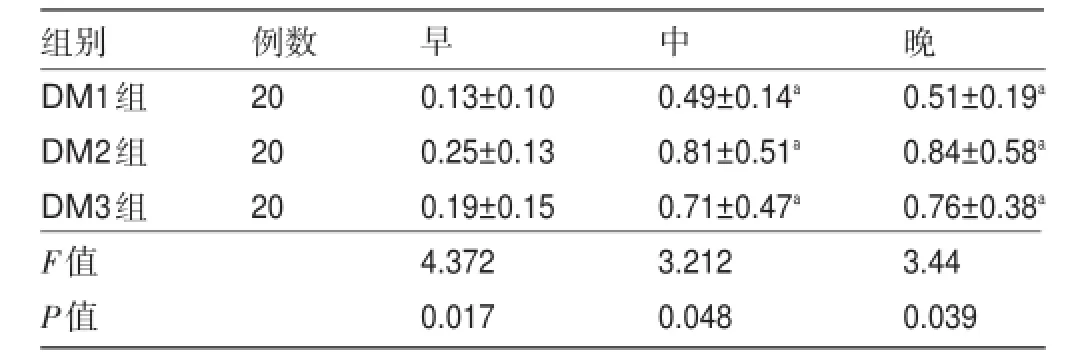
表3 三组患者糖皮质激素应用后AUC增值结果比较
注:与早餐比较,aP<0.05。
?
表2 三组患者糖皮质激素应用后餐后血糖峰值比较
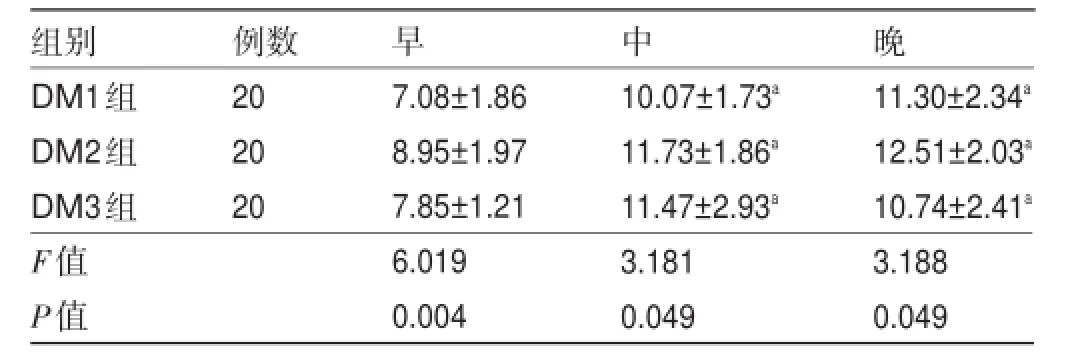
表2 三组患者糖皮质激素应用后餐后血糖峰值比较
注:与早餐比较,aP<0.05。
?
3 讨论
糖皮质激素是经典的胰岛素反调节激素,其干扰糖代谢的主要机制是拮抗胰岛素的降糖效应,然而糖尿病患者应用糖皮质激素后可加重胰岛素抵抗。总之,糖皮质激素引起糖尿病患者糖代谢紊乱的机制有:①促进肝脏中糖原异生:肝细胞中糖异生的关键酶可被糖皮质激素所激活,从而发生糖异生,在升高血糖水平的同时还可加速脂肪的分解,促进了甘油三酯、氨基酸和脂肪酸的释放,为糖异生提供底物[5];②抑制周围组织特别是肌肉组织对葡萄糖的摄取和利用:研究显示,过多的糖皮质激素不仅能够抑制胰岛素与其受体相结合,还可抑制葡萄糖转运子4向细胞膜移位,从而降低外周组织对糖的摄取与利用[6-7];③拮抗胰岛素的生理作用:除可增强肝细胞对升糖激素(如胰高血糖素、生长激素、肾上腺素等)的敏感性外,还可表达对升糖作用的“协同”和“允许”作用来拮抗胰岛素,从而达到降糖的目的;④糖皮质激素除诱导胰岛素抵抗外,还可损害胰岛素。大量的糖皮质激素对葡萄糖刺激后的胰岛素释放作用产生抑制[8]。由于2型糖尿病患者的升糖激素作用高峰在上午,其血糖谱的特点是餐后高血糖,尤其以早餐后最为显著,表现为早餐后患者的血糖达峰最快,峰值最高,以及波动幅度最大[9-10]。而糖尿病患者在应用糖皮质激素治疗后可导致高血糖状态,且这类患者的血糖特点各有不同。
甲强龙为中效糖皮质激素,其半衰期为18~36 h,在用药4~8 h后其效果可达到最强[11]。应用甲强龙治疗的糖尿病患者其血糖升高的次序为:晚餐后>午餐后>早餐后,血糖达峰时间可延长至晚餐后约1.5 h(约18:30),血糖水平呈阶梯状上升,这可能与某些患者胰岛β细胞功能减退现象较严重,导致餐后胰岛素分泌严重缺陷有关[12],与本次研究结果相一致。地塞米松可升高血糖的原因是其能够促进肝脏部位的糖异生,增加肝脏的糖原储量,向血中释放的葡萄糖含量增多,增强了肝内可促进糖异生的酶活性[13-14],促进甘油、乳酸、脂肪酸及成糖氨基酸等在肝内向葡萄糖转化。此外,还可抑制葡萄糖进入肌肉、皮肤、脂肪、淋巴细胞及嗜酸粒细胞等组织,降低了周围组织对葡萄糖的利用度,从而升高血糖。强的松的生物半衰期约为60 min,口服后能够在短时间内被完全吸收,能够与机体内的皮质激素转运蛋白相结合而转运至全身。因强的松本身无生物学活性,只有在服用本品后在肝脏内转化为强的松龙才可发挥效果[15]。强的松龙的血浆半衰期为2~3 h,而其血浆药物浓度达峰时间为1~2 h[16]。强的松龙能够促进蛋白质分解为糖,降低了对葡萄糖的利用率,因而增加了血糖原和肝糖原含量。
三组患者的血糖均有不同程度的升高,且在治疗的第2天升高程度更为显著,与治疗前比较差异有统计学意义(P<0.05)。且DM2组患者的血糖升高最为明显,其次为DM3组,最后为DM1组,且三组患者的血糖升高间的差异有统计学意义(P<0.05)。此外三组患者的中餐、晚餐血糖峰值及餐后AUC增值均显著的高于早餐(P<0.05);增高程度依次为DM2组>DM3组> DM1组,各组间比较差异有统计学意义(P<0.05)。在应用糖皮质激素时需加用胰岛素,并严密监测血糖。例如,静滴地塞米松时,仍需开通另一条通道静点胰岛素或胰岛素泵入临时基础率,30 min~1 h监测一次血糖,胰岛素的用量根据血糖的情况进行调节,一般用量为4~8 U/h,在地塞米松静滴完4~6 h后即可停用,若为皮下注射则可适当增加用量。
综上所述,糖尿病患者在应用糖皮质激素治疗后其血糖变化有着自身的特点,大部分患者在中、晚餐后表现出高血糖,而甲强龙对血糖的影响最小,但仍需合理地给予降糖处理,以控制血糖。
[1]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2013年版) [S].中国医学前沿杂志(电子版),2015,7(3):26-89.
[2]吴东红,梁桂敏,柳杰,等.实时动态血糖监测联合胰岛素泵与回顾性动态血糖监测联合胰岛素泵在2型糖尿病患者治疗中的优势探讨[J/CD].中华临床医师杂志(电子版),2014,8(7):29-32.
[3]Cengiz E.Analysis of a remote system to losely monitor glycemia and insulin pump delivery—is this the beginning of a wireless transformation in diabetes management?[J].J Diabetes Sci Technol, 2013,7(2):362-364.
[4]Lee JH,Jung IR,Choi SE,et al.Toxicity generated through inhibition of pyruvate carboxylase and carnitine palmitoyl transferase-1 is similar to high glucose/palmitate-induced glucolipotoxicity in INS-1 beta cells[J].Mol Cell Endocrinol,2014,383(1-2):48-59.
[5]龚诚成,倪小英,房爱杰,等.对应用糖皮质激素治疗结核性胸膜炎合并2型糖尿病患者32例护理的体会[J].中国社区医师,2015,31 (34):121-122.
[6]赵莉,彭辉.浅析动态监测2型糖尿病患者的动态血糖变化[J].中外医学研究,2013,11(36):61.
[7]Karolina P,Chlup R,Jana Z,etal.Influence of oralantidiabetic drugs on hyperglycemic response to foods in persons with type 2 diabetes mellitus as assessed by continuous glucose monitoring system:a pilotstudy[J].J Diabetes SciTechnol,2010,4(4):983-992.
[8]左顺英,李硕彦,胡军,等.动态血糖监测系统联合胰岛素泵在2型糖尿病中的应用[J].中国实用神经疾病杂志,2011,14(19):35-37.
[9]张太阳,熊燕,李勇峰,等.住院2型糖尿病患者降糖方案的优选试验[J].南昌大学学报(医学版),2013,53(3):32-35.
[10]赵宏祥,马越捷,赵青军.微创颅内血肿清除术对比小骨窗开颅治疗高血压基底节区中等量出血的疗效分析[J].华南国防医学杂志, 2014,28(10):1043-1045.
[11]张晓梅,纪立农.2型糖尿病患者个体化血糖控制目标和药物治疗[J].中国糖尿病杂志,2014,22(10):870-878.
[12]Hansen KB,Vilsboll T,Bagger JI,et al.Increased postprandial GIP and glucagon responses,butunaltered GLP-1 response after intervention with steroid hormone,relative physical inactivity,and high-calorie diet in healthy subjects[J].J Clin Endocrinol Metab,2011,96(2): 447-453.
[13]Kappe C,Fransson L,Wolbert P,et al.Glucocorticoids suppress GLP-1 secretion:possible contribution to their diabetogenic effects [J].Clin Sci(Lond),2015,129(5):405-414.
[14]付建芳,涂艳阳,高彬,等.糖皮质激素治疗患者动态血糖特征及意义[J].实用预防医学,2011,18(1):113-115.
[15]Di Dalmazi G,Pagotto U,Pasquali R,et al.Glucocorticoids and type 2 diabetes:from physiology to pathology[J].J Nutr Metab,2012, 2012:525093.
[16]黄永辉,龙恩武,王凌,等.抗骨质疏松药物对糖皮质激素导致的骨质疏松症患者骨代谢与糖代谢平衡影响的研究[J].中国骨质疏松杂志,2015,21(5):564-569,574.
Dynamic blood glucose characteristics of diabetic patients after glucocorticoid treatment and the adjustment of hypoglycemic program.
SHI Li1,ZHANG Zhi-ying1,YUAN Xiao-fei2,YANG Jin-liang3,CHEN Lei-gang4,ZHANG Li-qian1,GU Jun1,XU Zheng-rong1,DONG Yun-cheng1,REN Wei-dong1.Departmentof Endocrinology1,Departmentof Hematology2,Department of Rheumatology3,Department of dermatology4,the First Affiliated Hospital of Hebei North University,Zhangjiakou 075000,Hebei,CHINA
ObjectiveTo observe the characteristics of blood glucose in patients with type 2 diabetes mellitus after treatment with different types of glucocorticoid,to explore the use of insulin in the regulation of blood glucose,and to provide the basis for early monitoring and intervention of hyperglycemia in patients with type 2 diabetes mellitus.MethodsFrom March 2014 to March 2016,60 patients with diabetes from Department of Endocrinology,Department of Hematology,Department of Rheumatology,Departmentof Dermatology in our hospital,according to the randomized manner,were divided into methylprednisolone treatment group(DM1 group),dexamethasone treatment group(DM2 group)and prednisone treatment group(DM3 group),with 20 cases in each group.All the patients adopted Reland Dynamic Glucose Monitoring System(DGMS)for continuous glucose monitoring,and the administration began at8:00 am on the 2ndday.DM1 group was given methylprednisolone 40 mg,intravenous infusion;DM2 group was treated with dexamethasone 10 mg,intravenous infusion;DM3 group was given prednisone 30 mg,oral.The blood sugar fluctuation characteristics,namely 3-hour postprandial blood glucose,the peak of postprandial glucose,and area under the curve (AUC)value after dinner were compared between the three groups.ResultsBefore treatment,There was no statistically significant difference in blood glucose between the three groups(P>0.05).After treatment,3-hour postprandial blood glucose of all three groups increased with different degrees,and the increase was more significant on the second day of treatment(P<0.05).The elevation of blood sugar in DM2 group was the mostobvious,followed by DM3 group,and finally DM1 group(P<0.05).After application of glucocorticoid,the peak of postprandial glucose,AUC value for lunch and dinner in the three groups of patients were significantly higher than those for breakfast(P<0.05),and the increase degree ranked in the order of DM2 group>DM3 group>DM1 group(P<0.05).ConclusionBlood glucose in diabetic patients after the application of glucocorticoid therapy has its own characteristics,and the majority of patients show hyperglycemia after lunch and dinner.Methylprednisolone exerts the smallesteffecton blood sugar,butreasonable hypoglycemic treatmentis stillneeded to controlblood sugar.
Diabetes;Glucocorticoids;Dynamic blood glucose;Hypoglycemic
R587.1
A
1003—6350(2017)09—1394—04
10.3969/j.issn.1003-6350.2017.09.006
2016-11-26)
河北省卫计委基金(编号:20150465)
史丽。E-mail:songfaliyy@163.com

