三叉神经带状疱疹误诊为急性牙髓炎1例
张绍清 贺慧霞
累及三叉神经上颌支和下颌支的带状疱疹潜伏期会出现受累区域牙齿的自发痛、阵发痛、夜间痛,有些会出现耳颞部放散痛,在尚未出现具有诊断价值的皮肤病损之前,累及三叉神经的带状疱疹引起相应部位的牙痛,易被误诊为急性牙髓炎而进行去髓治疗,这样不仅不能缓解症状,而且损伤可能健康的牙体,给患者带来损害。本文报告1例以牙痛就诊的带状疱疹病例,虽经全身抗病毒治疗后痊愈,但造成患者牙髓永久性损伤。同时,希望通过此例加深对三叉神经带状疱疹的早期诊断提供借鉴意义,减少误诊误治。
1.典型病例
1.1 患者资料 患者,女性,72岁。主因“左下后牙疼痛三天”就诊。患者自述三天前夜间因左下后牙间断性自发痛、疼痛呈针扎样痛、灼痛并伴有耳颞部放射性剧烈疼痛在驻地门诊就诊,经检查未发现左侧上下牙齿病变,既往无全身系统性疾病史及过敏史。未予特殊处理,建议观察。次日疼痛加剧,夜间疼痛难以入睡,再次就诊。追问病史述两年前丈夫曾患腰部带状疱疹,于本院皮肤科住院抗病毒治疗,症状好转出院,出院后偶发疱疹后神经痛,一年后痊愈。
1.2 临床检查 面部两侧对称,未见斑、疹,及面色、眼部异常。双侧颞下颌关节无压痛,张口不受限,开口型无异常,颌下及耳后淋巴结未触及肿大,口内检查:口腔卫生一般,下颌舌侧少量牙石。35未见龋坏、牙体缺损、过度磨耗及裂纹,探针未见牙周袋及牙齿敏感;35叩痛(++),不松动,冷诊有激发痛且疼痛持续时间短,约5-6秒,并伴有耳颞部放射性剧烈疼痛,刺激消失后自行缓解,间隔时间长短不等,再次发作,发作频率逐渐增加,疼痛程度加重。牙颈部颊舌侧探诊无痛,未见楔状缺损、龋洞;牙髓电活力测试与对颌健康同名牙相同,36牙齿牙合面窝沟、颊沟处有黑褐色龋样病变,探诊未见缺损及不适,牙合面沿近远中发育沟可见一线形裂纹,过近中边缘嵴沿至邻面消失(图1)。36远中邻面探及牙石,探出血。36叩痛(+),不松动,冷诊有激发痛且疼痛持续短,情况同35,牙髓电活力测试同对颌同名牙。X线检查:35牙体牙周未见异常,36远牙面有不规则形高密度凸出物,局部牙周膜腔增宽(图2)。
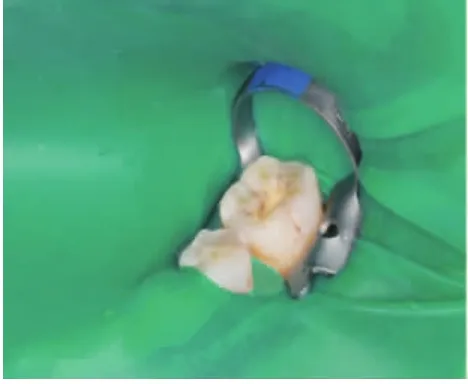
图1 35、36口内照片
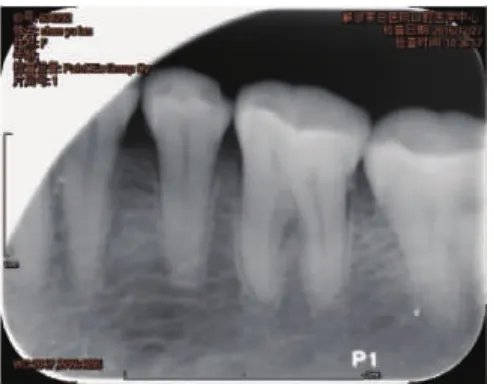
图2 35、36根尖X线片
1.3 诊断 诊断为36急性牙髓炎、牙隐裂。
1.4 治疗 35行碧兰麻牙周膜注射诊断性麻醉,35牙齿无冷热刺激痛及叩痛,但仍出现左下颌后牙区间歇性自发痛、伴耳颞部放射性剧烈疼痛。遂行左侧下牙槽神经干阻滞麻醉后,患侧疼痛消失,予36开髓,未见明显渗出,去髓,根管测量仪测根管长度,预备至30号,氢氧化钙糊剂暂封,次日疼痛加重,下唇、鼻翼、眼角等处出现散在或成簇小疱疹,疱疹直径在针尖到小米粒大小,高出皮肤表面,顶部有光泽半透亮,色略加深,与周围界限尚清。考虑面部疱疹,请皮肤科会诊,诊断为三叉神经带状疱疹(眼支、上颌支、下颌支),住院治疗。全身抗病毒治疗:阿昔洛韦200mg口服,每天5次,5天一疗程;局部治疗:3%阿昔洛韦软膏局部涂抹,另外,0.2%洗必泰局部湿敷;对症和支持治疗:患者卧床休息,保证出入量,维持体液平衡。患者症状逐渐减轻至住院第6天疼痛消失,同时成蔟疱疹逐渐融合成大泡,泡壁变薄,含水样液体,泡顶部破溃,有黄色清淡液体流出,创面结痂一周痂皮部分脱落,病情好转出院,继续完成36根管治疗。病变前后变化对比如:图3-图6。
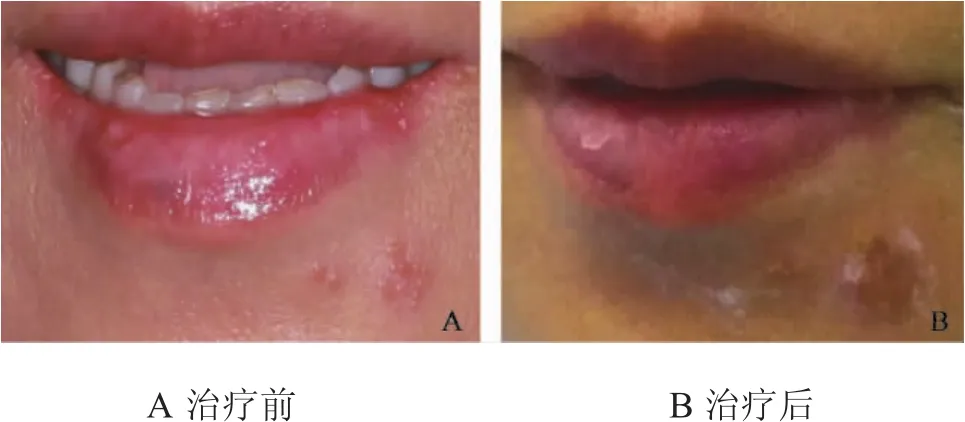
图3 颏部病变前后对照

图4 疱疹累及鼻翼治疗前后对照
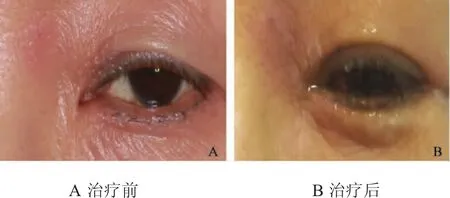
图5 疱疹眼部病变治疗前后对照
图6 治疗后面部疱疹愈合照
2.讨论
三叉神经分布区的带状疱疹是由水痘-带状疱疹病毒引起的病变,多发生在婴幼儿[1]。其病理基础是病毒侵犯皮肤的上皮细胞,出现丘疹、水泡、脓疱等,也叫水痘。皮肤感染水痘-带状疱疹病毒后并不马上出现水痘,而是通过浸入皮肤感觉神经末梢后沿神经到达脊髓后根神经节中潜伏,当宿主细胞免疫功能下降时激活病毒,导致病毒大量复制再次引发神经节炎,沿神经纤维轴突下行至所支配区域的皮肤区,到达皮肤的上皮细胞,发作出现[2]。
三叉神经带状疱疹累及上颌支或下颌支可出现牙痛,发病前常有1-4天潜伏期,临床上以急性牙痛为主诉,本例先出现左下颌区牙齿冷热刺激痛、自发痛、叩痛并向耳颞部放散痛等下牙槽神经受病毒侵犯的症状,这时尚未出现皮肤病损,临床表现和急性牙髓炎极为相似,易误诊为急性牙髓炎[3,4],当给予35局部诊断性浸润麻醉后,疼痛症状并未缓解,这是对患牙进行定位的鉴别诊断方法之一。排除35后,由于36牙齿颌面窝沟龋及线状裂纹,不能排除36牙髓炎而患者疼痛加重,症状不能缓解,遂给予下颌神经阻滞麻醉后,疼痛消失,以36牙髓炎给予去髓术治疗后,下颌牙区疼痛未明显缓解,这提示并非36或35牙髓炎所致,出现皮肤和眼部病损结合疱疹表现形态及部位特点,较为典型,可以确诊为带状疱疹病毒感染并发的神经疼。因带状疱疹累及神经病损多出现在皮肤病损之前,误诊、误治多发生在带状疱疹发病前期,具有诊断价值的皮肤病损出现之前。如本例误诊为牙髓炎,虽有牙髓炎典型症状,但尚未找到明显病因,且36行根管治疗后症状仍无缓解,可排除急性牙髓炎之诊断,而确诊为三叉神经带状疱疹。
本病例三叉神经的三支(眼神经、上颌神经、下颌神经)均受累,而从发病率来讲,三叉神经的第一支最易好发带状疱疹,第二、第三支受累者仅占病例报道的1.7%[5],三叉神经三支同时受累的病例报道较少。一般认为,水痘-带状疱疹病毒累及三叉神经引起的牙痛是侵犯神经牵涉牙痛,水痘-带状疱疹病毒能否引起牙髓炎,相关研究并未有明确结论。Li H等[6]在40例不可逆性牙髓病变病人当中,通过逆转录PCR技术检测有无水痘-带状疱疹病毒(varicella-zoster virus VZV)的存在,仅一例病人VZV病毒检出阳性。上述研究结果,并不能证明VZV病毒可以导致不可逆性的牙髓病变,因此,带状疱疹引起的牙痛仍是该病毒具有嗜神经特性所致,而且靶细胞为皮肤的上皮细胞。
三叉神经带状疱疹漏诊误诊原因分析[7]如下:早期带状疱疹临床症状不典型是造成误诊的最主要原因;早期疼痛定位不准确,皮疹出现晚;医生临床经验不足,先人为主,仅凭某些症状、体征与本科疾病相吻合,不做综合分析便考虑本科疾病加以诊治;由于现在各医院分科比较细,不同专业的医生对疾病的诊断较为局限,加之询问病史不详细,查体不认真导致误诊的发生;部分病人或其家属曾有患水痘或带状疱疹病史,也是使临床医师忽略本病的一个因素;另外,口腔科医生缺乏对本病的认识、对牙痛相关疾病的鉴别诊断也是导致对本病误诊的原因之一。由于三叉神经分布于头面部,三叉神经带状疱疹具有嗜神经的特性,累及相邻重要器官较多,常可导致一些严重的并发症如结膜炎、角膜炎甚至脑炎发生,临床医生除了需要加深对此病的认识和警惕外,更重要的是要尽早确诊和及时给予正确治疗,避免延误病情。本例在排除急性牙髓炎,怀疑带状疱疹时及时请皮肤科会诊,并及时给予全身及局部抗病毒、神经营养对症支持治疗,取得了较好疗效。
[1] 陆德源.医学微生物学[M].北京:人民卫生出版社,2001,226-239
[2] 陈谦明.口腔黏膜病学[M].北京:人民卫生出版社,2012,23-29
[3] Maircio A L,Francisco J,Jacks JJ,et al.Herpers-zoster infection as a differential diagnosis of acute pulpitis[J].Endodontics,2015,24(2):143-144
[4] Asgeir S,Cand O,John R,et al.Hepers zoster presenting as an acute pulpitis.Endodontics,2012,8(3):92-95
[5] Wilson JF.Herpes zoster[J].Ann Intern Med,2011,154(5):315-316
[6] Li H,Chen V,Chen Y,et al.Herpesviruses in endodontic pathoses:association of Epstein-Barr virus with irreversible pulpitis and apical periodontitis[J].Endodontics,2009,35(1):23-29
[7] 杨爱琴.32例带状疱诊临床误诊分析[J].中国实用医药,2009,4(16):33-36

