MSCT联合食管造影对食管破裂的诊断价值
刘彩云,李绍东,张秀莉,徐凯,苗新中
MSCT联合食管造影对食管破裂的诊断价值
刘彩云,李绍东,张秀莉,徐凯,苗新中
目的:对比分析MSCT和食管造影对纵隔气肿患者食管破裂的诊断价值。方法:回顾性搜集同期(7天内)行MSCT和食管造影检查的68例纵隔气肿患者的病例资料。其中包括食管破裂患者19例,无食管破裂患者49例。由两名有经验的放射科医师(医师1和医师2)分别独立分析MSCT和食管造影图像特征,并对诊断信心予以评分。采用Kappa检验评价两名医师诊断食管破裂的一致性,利用相关样本Wilcoxon秩和检验分析评分的差异。以胃镜和随访结果为金标准,采用ROC评价MSCT和食管造影的诊断效能。结果:两名医师采用MSCT、食管造影诊断食管破裂均具有较好的一致性,Kappa值分别为0.713、0.816,P值均<0.05。两名医师采用MSCT诊断食管破裂的信心均超过食管造影,差异均有统计学意义(Z值分别为-3.317、-4.627,P值均<0.05)。医师1和医师2采用MSCT图像诊断食管破裂的敏感度、特异度、阳性预测值(PPV)、阴性预测值(NPV)、符合率、ROC下面积(Az)分别为100%、91.8%、82.6%、100%、94.1%、0.959和100%、95.9%、90.5%、100%、97.1%、0.980;采用食管造影分别为78.9%、100%、100%、92.5%、94.1%、0.895和84.2%、100%、100%、94.2%、95.6%、0.921。结论:联合应用MSCT和食管造影图像可全面诊断食管破裂及其并发症,明显提高诊断效能。
食管破裂;体层摄影术,X线计算机;食管造影
导致纵隔气肿的原因很多[1],其中食管破裂所致者占1.5%[2],但食管破裂病情进展快,误诊率高,死亡率高[3]。传统观点认为食管造影是确诊食管破裂的首选检查方法,既可确定瘘口位置,又可估计瘘口大小,但假阴性率可达10%~38%[4]。随着CT技术的发展,MSCT是诊断食管破裂的主要检查方法,既可观察食管壁的完整性、测量其厚度,又可清晰地观察食管周围组织器官,尤其可早期发现食管周围少量积气[4-5]。但因部分容积效应,若食管与气管间缺乏脂肪纵隔窗上可形成食管与气管相通的假像;常规肺窗可漏诊小瘘口而呈假阴性;而将窗宽、窗位调整为特殊软组织窗(脂肪窗)可清晰显示瘘口、瘘道及其与周围组织器官相通情况,但显示食管周围脂肪浸润情况受限[6]。因此笔者采用食管造影联合MSCT及薄层重建、MPR和多窗位综合观察纵隔气肿患者,旨在提高诊断食管破裂的效能。
材料与方法
1.临床资料
回顾性搜集本院2010年10月-2015年12月的患者资料。纳入标准:①MSCT诊断纵隔气肿,且之后7天内行食管造影的患者。②MSCT和食管造影资料完整。排除标准:①伴有食管肿瘤或其他基础疾病的患者。②影像和临床资料不完整或失访患者。最终68例患者纳入本研究,男46例,女22例,年龄28~87岁,中位年龄63岁。19例食管破裂患者均经胃镜证实;49例患者经胃镜检查或出院后随访2个月均未发现食管破裂。主要临床表现:误咽异物后颈部、胸骨后疼痛7例,剧烈呕吐后胸部、上腹部疼痛9例,心慌、气促或呼吸困难16例,发热17例。
2.检查方法
MSCT检查:采用Siemens Emotion 16层螺旋CT对所有患者行颈胸部连续扫描,从口咽部扫描至胃底平面,层厚5 mm,层间距5 mm。将原始数据通过PACS系统传输至CT工作站,对可疑食管瘘口部位行薄层重组(层厚1.5 mm、重建增量0.7 mm),再行CPR,同时行纵隔窗(窗宽350~400 HU、窗位40 HU)、肺窗(窗宽1000 HU、窗位-700 HU)、脂肪窗重建(窗宽400~500 HU、窗位-100 HU)。本组患者均未行增强扫描。
食管造影检查:所有患者造影前常规行碘过敏试验(试验方法:经手背静脉注射2 m L泛影葡胺,观察20 min),采用GMM OPERA数字化多功能胃肠机(意大利,GMM公司生产)对试验阴性患者进行检查,口服泛影葡胺20~70 m L(中国,湖南汉森制药公司)后,在透视下行站立位及仰卧位(瘘口不明显时行头低脚高位)造影检查,并转动体位,从正位、侧位、斜位仔细观察对比剂是否外溢及其与周围组织器官相通情况,并辅助摄片。
3.图像分析
由两名影像诊断经验丰富的医师在工作站上独立分析MSCT、食管造影图像。先观察MSCT图像,诊断食管破裂的标准[2]:①食管壁局部缺损,并临近管壁增厚>5 mm;②疑似瘘口周围浸润(脂肪密度增高和/或积液)并积气。随后分析食管造影图像,诊断标准[2]:对比剂自食管腔内分流外溢,经瘘口进入邻近组织内。联合MSCT、食管造影图像观察瘘口部位、范围,瘘口与周围组织器官间的交通,如与纵隔相交通则形成食管纵隔瘘、与胸腔相交通则形成食管胸腔瘘、与气管或支气管相交通则形成食管气管瘘或食管支气管瘘,各种并发症,食管腔内有无异物等。对食管破裂的诊断信心予以5级评分:0分,肯定不是食管破裂;1分,可能不是食管破裂;2分,不能确定;3分,可能是食管破裂;4分,肯定是食管破裂。评分≥3分为诊断阳性。
4.统计学方法
采用SPSS 20.0统计软件包。采用Kappa检验评估两名医师诊断食管破裂的一致性,利用MSCT与食管造影图像诊断食管破裂的一致性。2名医师诊断信心评分经Kolmogorov-Smirnov检验不符合正态分布,因此采用相关样本Wilcoxon秩和检验分析评分的差异。以胃镜和随访结果为金标准,采用ROC评价MSCT和食管造影的诊断效能。P<0.05认为差异有统计学意义。
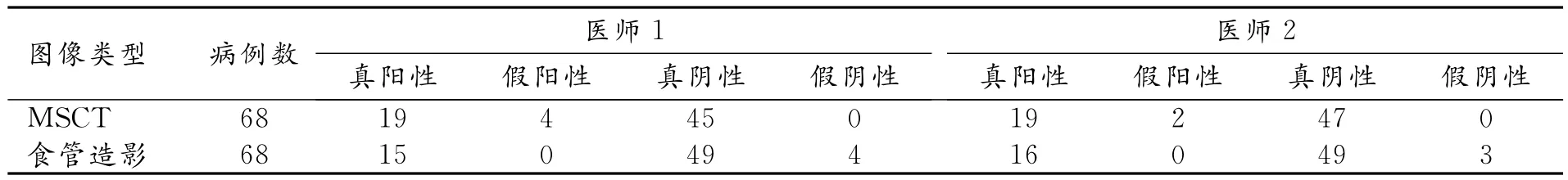
表1 2名医师采用不同图像诊断食管破裂的阅片结果 (例)
结 果
1.两名医师的阅片结果
两名医师诊断食管破裂具有很好的一致性,采用MSCT、食管造影的Kappa值分别为0.933、0.958,P值均<0.05;采用MSCT和食管造影诊断该病具有较好的一致性,医师1、医师2的Kappa值分别为0.713、0.816,P值均<0.05(表1)。通过综合观察MSCT和食管造影图像,医师1纠正MSCT误诊的4例患者及食管造影漏诊的4例患者(图1),医师2纠正MSCT误诊的2例患者及食管造影漏诊的3例患者(图1)。联合应用两种检查方法,2名医师均能正确诊断食管破裂的部位及病因(表2)。食管周围炎4例;食管纵隔瘘5例(图2),合并双侧胸腔积液2例,单侧胸腔积液1例,食管周围脓肿3例,纵隔脓肿1例;食管胸腔瘘9例(图3)(其中1例为多发瘘口,1例为胸腹腔贯通瘘)(图4),合并双侧胸腔积液8例,单侧胸腔积液1例,单侧包裹性脓胸1例(图3),液气胸9例(其中双侧液气胸1例);食管气管瘘1例。合并肺部感染13例(其中吸入性肺炎1例)。MSCT诊断食管异物7例(图5),食管造影诊断食管异物4例。

表2 19例食管破裂患者的病因及瘘口部位 (例)
2.诊断信心
两名医师通过MSCT图像诊断食管破裂的信心均超过食管造影,差异均有统计学意义(P<0.01,表3)。

表3 两名医师对食管破裂的诊断信心评分 (分)
图1 女,45岁,异物性食管破裂,食管周围炎。a)横轴面肺窗示胸段(T5平面)食管旁少量积气(箭);b)横轴面纵隔窗示胸段食管壁内点状高密度影(异物),伴管壁增厚,周围部分脂肪密度增高(箭);c)冠状面脂肪窗示异物刺入食管壁(箭),管壁外少量积气(箭头);d)食管造影未见对比剂外溢。 图2 男,45岁,异物性食管破裂,食管纵隔瘘、纵隔感染。a)横轴面纵隔窗示胸段(T2平面)食管内异物刺入管壁(箭),上纵隔内食管周围、血管间隙部分脂肪密度增高(箭头);b)横轴面脂肪窗示胸段食管异物(箭),伴食管旁积气(箭头)。
3.诊断效能
两名医师采用MSCT、食管造影图像诊断食管破裂的敏感度、特异度、符合率、阳性预测值(positive predictive value,PPV)、阴性预测值(negative predictive value,NPV)、曲线下面积(area under the curve,AUC)见表4。
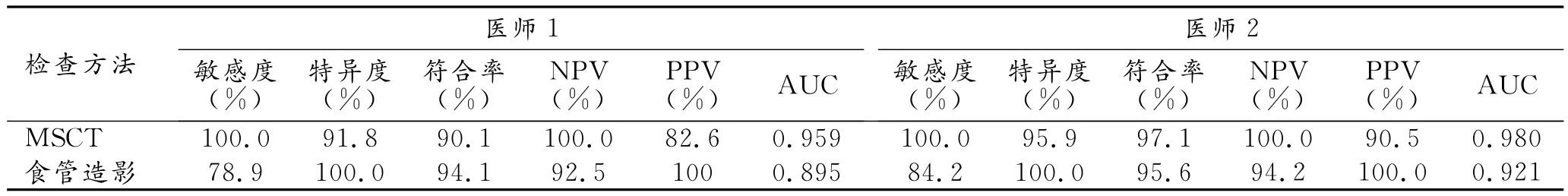
表4 两名医师诊断食管破裂的效能
讨 论
1.MSCT的诊断价值
MSCT诊断食管破裂的主要优点如下[4-5]:①适用于各种患者,尤其病情严重或年老体弱无法行食管造影患者;②可直接显示瘘口、瘘道位置、形态,瘘口与邻近组织的关系;③通过多窗位观察可早期显示食管旁少量积气;④可清晰观察纵隔、胸腔、肺组织感染严重程度;⑤可准确评估瘘口周围脂肪浸润情况;⑥部分异物性破裂的重要征象,异物刺穿食管壁或突入邻近组织,如气管、主动脉;⑦明确纵隔气肿的其他病因,减少误诊。本组2名医师采用MSCT诊断食管破裂的一致性较好,且诊断信心均超过食管造影。
本组食管周围炎4例,MSCT表现为瘘口处管壁增厚及瘘口周围脂肪密度增高,其中1例出现瘘口周围少量积液。食管纵隔瘘5例(后经食管造影证实),表现为纵隔炎、纵隔脓肿、纵隔积气、纵隔积液,部分患者可见气液平及反应性胸腔积液;纵隔炎表现为后纵隔瘘口周围及血管前间隙、气管前间隙局部或弥漫性脂肪密度增高;其中1例合并瘘口周围后纵隔脓肿,呈不规则软组织密度影,密度不均,内见气体、液体密度影,边缘模糊。食管胸腔瘘9例,表现为单侧或双侧胸腔积液、液气胸,瘘口同侧胸腔积液密度不均(内混杂食物残渣样内容物),对侧多为反应性胸腔积液。食管气管瘘1例,表现为吸入性肺炎,即肺内弥漫分布的片絮状高密度影,密度较淡薄,边缘模糊。严重的食管破裂可表现多个瘘口、多条瘘道间相通,或经食管裂孔延伸至膈肌下形成胸腹腔贯通瘘[7-8]。本组1例患者先后2次因剧烈呕吐发生自发性食管破裂,瘘口均位于胸段食管左侧壁,第二次瘘口位于第一次已愈合的瘘口上方,且均为纵行瘘口;1例因剧烈呕吐而形成胸腹腔贯通瘘;笔者认为剧烈呕吐瞬间增加食管与胸腔间压力差,再加上食管肌纤维呈纵向排列,食管外膜无浆膜层覆盖,食管周围无器官组织保护而致。
图3 男,48岁,自发性食管破裂,食管胸腔瘘,右侧包裹性脓胸。a)横轴面肺窗示胸段(T8平面)食管壁局部缺损(箭头),脓肿内积气(箭),右肺下叶部分膨胀不全;b)横轴面纵隔窗示胸段食管瘘口处管壁增厚(箭)及周围局部脂肪密度增高;c)横轴面脂肪窗示胸段食管壁局部缺损(箭头),瘘口旁积气,右侧胸腔脓肿内积气(箭);d)食管造影示对比剂自胸段食管右侧壁溢出(箭)。 图4 男,51岁,自发性食管破裂,食管胸腹腔瘘。a)CT横轴面肺窗示胸腹段(T11、T12平面)食管壁局部缺损(箭),右侧液气胸(箭头),胸腔积液密度不均,右侧膈下少量游离气体,右侧胸壁间积气;b)CT横轴面纵隔窗示瘘口周围部分脂肪密度增高(箭)。图5 女,86岁,异物性食管穿孔,上纵隔颈胸段食管周围脓肿。a)CT横轴面纵隔窗示颈段(C7、T1平面)胸廓入口处食管壁增厚(箭头),密度不均,内见气体影,相应食管、颈动脉鞘周围脂肪密度增高,食管内异物(箭);b)CT横轴面脂肪窗示上纵隔颈胸段食管周围脓肿内气体(箭)。
本组两名医师采用MSCT诊断食管破裂敏感度、NPV均为100%,与文献报道[2]一致;特异度和PPV分别为91.8%和82.6%、95.9%和90.5%,高于文献报道的89.8%、62.5%,原因可能为笔者采用可疑瘘口部位的薄层、CPR重建,再利用多窗位观察提高了诊断正确率、降低假阳性率。兰国宾等[6]报道选择恰当的重建图像和观察窗位以最佳方式显示图像,对提高病变检出率至关重要。有学者[9]报道MSCT诊断上消化道损伤的敏感度、特异度分别为100%、85%,对诊断和评估食管急症亦有很高价值,采用口服对比剂MSCT食管扫描诊断食管破裂可代替食管造影,比其有更高的敏感度[10]。但是本组2名医师均出现误诊病例,医师1误诊4例,医师2误诊2例,后经胃镜检查均未发现食管瘘口。2名医师同时将2例误判为食管破裂,其中1例因外伤致食管周围炎,合并食管旁积气;另1例因咽后间隙感染沿自然通道向下蔓延至后上纵隔,引起食管周围、纵隔内脂肪密度增高,食管旁、纵隔内积液、积气而误诊。2名医师诊断不一致的2例患者为纵隔淋巴结结核浸润气管形成气管纵隔瘘致食管周围部分脂肪浸润、食管周围少量积气而误诊为食管破裂,后经公开讨论达成一致意见。
2.食管造影的诊断价值
食管造影可显示对比剂在食管腔内的动态运动情况,明确瘘口部位、数量、大小,口服钡剂对早期较小瘘口更有优势[4];但钡剂较黏稠,易沉积在瘘口周围或胸腔、肺组织内不易排出、吸收而成为感染源;且外渗的钡剂可导致严重的纵隔炎、顺向纤维化;若检查过程中发生误吸可导致严重的肺水肿;这些均影响患者后续治疗及预后。因此本研究选用泛影葡胺作为对比剂。食管纵隔瘘5例,即对比剂经瘘口流入纵隔内,呈不规则形或斑片状高密度影在纵隔内聚集。食管胸腔瘘9例,即对比剂经瘘口进入胸腔内,呈不规则形高密度影在胸腔内积聚。食管气管瘘1例,造影过程中患者出现明显呛咳症状,并见对比剂经瘘口进入气管内,形成单侧支气管树影。
食管造影诊断食管破裂的敏感度、特异度、PPV、NPV、准确度分别为78.9%、100%、100%、92.5%、94.1%,这与文献[2]报道一致;且本组2名医师采用食管造影诊断一致性较好。食管造影对透X线或较小异物诊断价值有限,不能明确诊断该类异物位置、形态、大小及其与周围重要器官的关系而呈假阴性。本组2名医师漏诊3例患者,其中2例为枣核刺入食管壁所致的小瘘口,且枣核堵塞瘘口使对比剂外溢不畅而漏诊,另1名为细小鱼刺造成的微小穿孔,分泌物粘附在瘘口及周边组织,经生理盐水和肾上腺素冲洗后,方显示鱼刺刺入食管壁,经胃镜完整取出异物后,可见一微小瘘口。2名医师诊断不一致的1例患者为食管憩室底部的微小穿孔,造影过程中仅见少量对比剂外溢。
本研究显示联合应用MSCT和食管造影图像,2名医师均纠正了漏诊和误诊病例。对于纵隔气肿患者,MSCT诊断食管破裂的敏感度和NPV均超过食管造影;而食管造影诊断食管破裂的特异性和PPV均超过MSCT;且2名医师采用MSCT和食管造影诊断一致性较好,诊断准确度基本一致。综合应用MSCT和食管造影图像可全面评估食管破裂及其并发症,明显提高诊断准确率。
[1] 范俊飞.纵隔积气的病因及影像学分析[J].实用放射学杂志,2015,31(2):212-214.
[2] Wu CH,Chen CM,Chen CC,et al.Esophagography after pneumomediastinum without CT findings of esophageal perforation:is it necessary[J].AJR,2013,201(5):977-984.
[3] 孙延水,杨淑艳.自发性食管破裂一例误诊分析[J].放射学实践,2010,25(4):468.
[4] de Lutio di Castelguidone E,Merola S,Pinto A,et al.Esophageal injuries:spectrum of multidetector row CT findings[J].Eur J Radiol,2006,59(3):344-348.
[5] Madan R,Bair RJ,Chick JF.Complex iatrogenic esophageal injuries:an imaging spectrum[J].AJR,2015,204(2):W116-W125.
[6] 兰国宾,历严明,戴士林,等.标准肺窗、腹窗、脂肪窗在胃肠道穿孔气腹征中诊断价值的对比分析及在软读片中的作用[J].临床放射学杂志,2015,34(6):1007-1009.
[7] 沈亚芝,朱时锵,方雄,等.多层螺旋CT对食管瘘的诊断价值[J].实用放射学杂志,2011,27(3):369-371.
[8] 邵文龙,陈汉章,殷伟强,等.复杂性食管瘘的治疗[J].临床与病理杂志,2015,35(7):1390-1398.
[9] Dissanaike S,Shalhub S,Jurkovich GJ.The evaluation of pneumomediastinum in blunt trauma patients[J].J Trauma,2008,65(6):1340-1345.
[10] Cross MR,Greenwald MF,Dahhan A.Esophageal perforation and acute bacterial mediastinitis:other causes of chest pain that can be easily missed[J].Medicine(Baltimore),2015,94(32):e1232.
Diagnostic value of multi-slice spiral CT and esophagography in esophageal rupture
LIU Cai-yun,LI Shao-dong,ZHANG Xiu-li,et al.Department of Radiology,the Affiliated Hospital of Xuzhou Medical College,Jiangsu 221002,China
Objective:To compare the value of MSCT and esophagography in the diagnosis of esophageal rupture in patients with pneumo-mediastinum.Methods:The clinical materials of sixty-eight patients with pneumomediastinum who underwent MSCT and esophagography(within 7d)were enrolled,including 19 patients with esophageal rupture and 49 patients without.Images were reviewed by two experienced radiologists(reader 1 and reader 2)independently.A five-point scale was performed to evaluate diagnostic confidence of esophageal rupture.Kappa analysis was performed to assess interobserver consistency of the two readers.Wilcoxon rank sum test was used to assess the difference of diagnostic confidence level.ROC was used to evaluate the diagnostic efficiency of CT and esophagography.Results:The reliability of the two readers between MSCT and esophagography results was good(kappa=0.713,0.816,P<0.05,respectively).The diagnostic confidence of MSCT for the diagnosis of esophageal rupture was significantly higher than that of esophagography for both reader 1 and reader 2(Z=-3.317,-4.627,P<0.05,respectively).The sensitivity,specificity,positive predictive value,negative predictive value,accuracy,and area under the alternative-free response ROC(AUC)for reader 1 and reader 2 were 100%、91.8%、82.6%、100%、94.1%、0.959 and 100%、95.9%、90.5%、100%、97.1%、0.980 respectively by using MSCT,78.9%、100%、100%、92.5%、94.1%、0.895 and 84.2%、100%、100%、94.2%、95.6%、0.921 respectively by using esophagography.Conclusion:MSCT in combination with esophagography can significantly improve the diagnostic performance for esophageal rupture in patients with pneumomediastinum.
Esophageal rupture;Tomography,X-ray computed;Esophagography
R814.42;R571
A
1000-0313(2016)11-1052-05
10.13609/j.cnki.1000-0313.2016.11.007
2016-02-04)
221002 江苏,徐州医学院附属医院影像科(刘彩云、李绍东、张秀莉、徐凯);221000 江苏,徐州医学院附属第三医院影像科(刘彩云、苗新中)
刘彩云(1981-),女,河南周口人,硕士研究生,主治医师,主要从事胸部影像诊断工作。
李绍东,E-mail:Lsdd6911@163.com
徐州市2015年度科技计划项目(KC15SH058);徐州市2015年度科技情报项目(XKQ066)

