早产相关因素的临床分析
尹玲凤,丁虹娟
(南京医科大学附属南京妇幼保健院产科,江苏 南京 210004)
早产相关因素的临床分析
尹玲凤,丁虹娟
(南京医科大学附属南京妇幼保健院产科,江苏 南京 210004)
目的 探讨不同孕周早产相关因素及早产对母婴妊娠结局的影响。方法 随机选取2015年1月至12月在南京医科大学附属南京妇幼保健院分娩的1 010例早产病例进行回顾性分析,同时随机选取同期的1010例足月分娩病例为对照。比较不同孕周早产(早、中、晚期早产)的相关因素,不同孕周早产儿的并发症和早产的母婴结局。结果 ①胎膜早破在早、中、晚期早产中均占首要因素(分别为44.44%、49.43%、52.86%),其余存在明显相关性的因素为子宫因素、多胎妊娠、胎位异常、妊娠期糖尿病、妊娠期高血压及胎盘因素;②早产组中孕妇年龄在18岁以下或35岁以上、有人工流产史、有早产史和运用辅助生殖技术受孕的人数显著高于对照组(χ2值分别为4.21、10.53、7.21、57.87,均P<0.05);③不同孕周早产儿新生儿呼吸窘迫综合征(NRDS)、新生儿颅内出血(NICH)、新生儿高胆红素血症(NHB)、新生儿肺炎、新生儿坏死性小肠结肠炎(NEC)的发生率不同(χ2值分别为418.89、31.65、45.54、104.69和8.14,均P<0.05),其中NRDS、NICH及新生儿肺炎的发生率随着孕周的增加显著降低,NRDS早期和中期(χ2值分别为78.16、436.51和79.83)、早期和晚期(χ2值分别为8.15、30.31和4.76)、中期和晚期组(χ2值分别为15.43、108.52和19.61)相比较,均P<0.05);NHB在早期与中期早产儿中差异没有统计学差异(χ2=0.41,P>0.05),但早期组及中期组早产儿的NHB发生率明显高于晚期早产组(χ2值分别为23.56、35.47,P<0.05);NEC在早期早产儿中发生率明显高于中期及晚期早产组(χ2值分别为5.66、5.81,均P<0.05),在中期与晚期早产儿中NEC的发生率未见统计学差异(χ2=0.40,P>0.05);④早产组和对照组相比,其产后出血、剖宫产、新生儿窒息及死亡的发生率明显增高,差异有统计学意义(χ2值分别是35.24、43.99、17.51、49.67,均P<0.05)。结论 早产是多因素综合作用的结果,重视产前检查及孕期保健,及早识别早产的危险因素,积极采取干预措施,改善早产儿预后,是提高妇幼保健质量的保证。
早产;相关因素;结局;回顾性研究
早产是指妊娠满28周至不足37周(196~258日)间分娩者。早产占据了全球总分娩量的5%~18%[1],早产儿因器官发育、免疫功能等方面的不成熟,成为围生儿发病、死亡及远期并发症的主要原因。随着医学的不断进步,早产儿的存活率也随之提高,但是早产儿的远期预后相对于足月儿仍有较大的不可预测性。由于引起早产的因素繁多,故而目前仍无有效的方法能够预测早产的发生。本文对1 010例早产病例进行回顾性分析,探讨不同孕周早产的相关因素及早产对母婴妊娠结局的影响,进一步提高对早产的认识,从而降低早产发生率,改善早产儿母婴的妊娠结局,提高妇幼保健质量。
1资料和方法
1.1一般资料
2015年1至12月期间南京医科大学附属南京妇幼保健院产科住院分娩总数21 342,其中早产1 351例。随机选取1 011例早产患者作为早产组,其中早期早产组(28周~31+6周)153例,中期早产组(32周~33+6周)174例,晚期早产组(34周~36+6周)683例。早产诊断标准以第八版《妇产科学》为主。早产组中单胎妊娠850例,多胎妊娠160例;阴道分娩442例,剖宫产分娩568例;产后出血246例;初产妇723例,经产妇287例。对照组取自同时期来院分娩的足月妊娠病例1 010例。
1.2分析方法
回顾性分析早产组及对照组患者的临床资料,包括不同孕周早产孕妇的相关因素、新生儿并发症及早产对母婴妊娠结局的影响。
1.3统计学方法
采用SPSS 19.0软件进行数据处理,计数资料比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1不同孕周早产病因分析
通过比较发现胎膜早破在早期、中期和晚期早产组中均占首要因素(分别为44.44%、49.43%、52.86%);早期早产组中除胎膜早破占据首要因素外,其余依次为子宫因素、胎位异常、多胎妊娠和妊娠期糖尿病;中期早产组为子宫因素、妊娠期糖尿病、胎位异常和妊娠期高血压;晚期早产组则为子宫因素、多胎妊娠、妊娠期糖尿病和胎盘因素,见表1。
2.2早产与孕妇年龄、人工流产史、辅助生殖技术和早产史的关系
本文资料显示,早产组孕妇年龄在18岁以下或35岁以上的人数显著多于对照组,差异有统计学意义(χ2=4.21,P<0.05);早产组和对照组相比,有人工流产史的孕妇早产的发生率明显增加(χ2=10.53,P<0.05);早产组中运用辅助生殖技术的孕妇人数明显多于对照组,差异有统计学意义(χ2=57.87,P<0.05);早产组中有早产史的孕妇人数显著多于对照组(χ2=7.21,P<0.05),见表2。
表1 不同孕周早产病因分析[n(%)]

Table 1 Analysis of the causes of preterm birth in different gestation week[n(%)]
注:一位患者可能同时存在多个高危因素,子宫因素包括疤痕子宫、子宫畸形等;胎盘因素包括胎盘早剥、前置胎盘等。
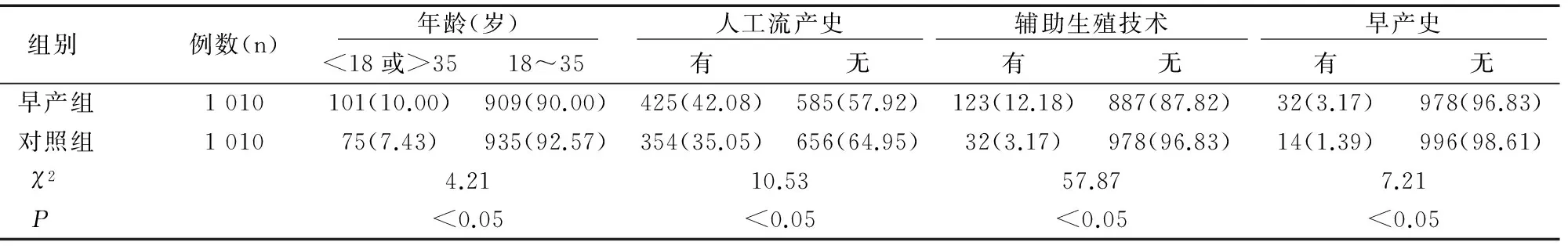
表2 早产与孕妇年龄、人工流产史、辅助生殖技术和早产史的关系[n(%)]
注:一位早产儿可能有一个或以上并发症。
2.3不同孕周早产儿的并发症分析
通过分析对比发现晚期早产儿占所有早产儿的67.15%。不同孕周早产儿发生新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)、新生儿颅内出血(neonatal intracranial hemorrhage,NICH)、新生儿高胆红素血症(neonatal hyperbilirubinemia,NHB)、新生儿肺炎、新生儿坏死性小肠结肠炎(neonatal necrotizing enterocolitis,NEC)的概率不同,差异均有统计学意义(χ2值分别为418.89、31.65、45.54、104.69和8.14,均P<0.05)。其中NRDS、NICH及新生儿肺炎的发生率随着孕周的增加显著降低,NRDS早期和中期(χ2值分别为78.16、436.51和79.83)、早期和晚期(χ2值分别为8.15、30.31和4.76)、中期和晚期组(χ2值分别为15.43、108.52和19.61)相比较,均P<0.05);NHB在早期与中期早产儿中差异没有统计学差异(χ2=0.41,P>0.05),但早期组及中期组早产儿的NHB发生率明显高于晚期早产组(χ2值分别为23.56、35.47,P<0.05);NEC在早期早产儿中发生率明显高于中期及晚期早产组(χ2值分别为5.66、5.81,均P<0.05),在中期与晚期早产儿中NEC的发生率未见统计学差异(χ2=0.40,P>0.05),见表3。
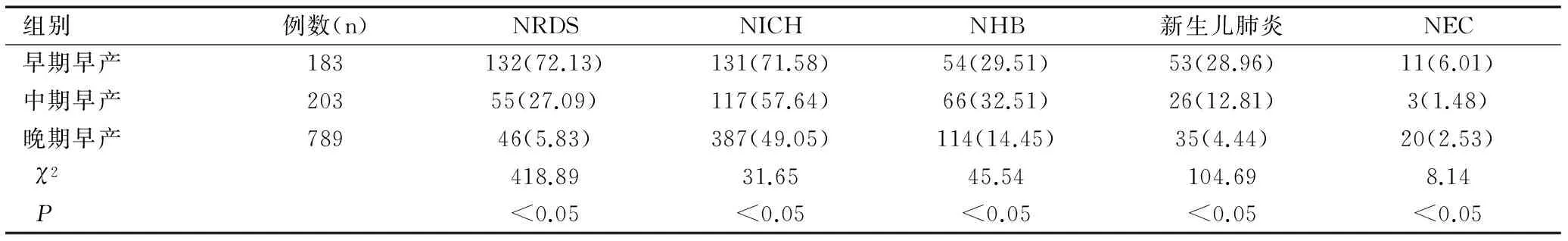
表3 不同孕周早产儿的并发症分析[n(%)]
2.4早产组与对照组分娩方式、母婴妊娠结局的分析
本文资料显示,早产组和对照组相比,新生儿窒息和新生儿死亡的发生率明显增高(P<0.05);并且剖宫产率和产妇发生产后出血率明显增高,差异有统计学意义(P<0.05),见表4。
表4 早产组与对照组分娩方式、母婴结局的分析[n(%)]
Table 4 Analysis of delivery mode,maternal and infant outcomes between preterm group and control group[n(%)]
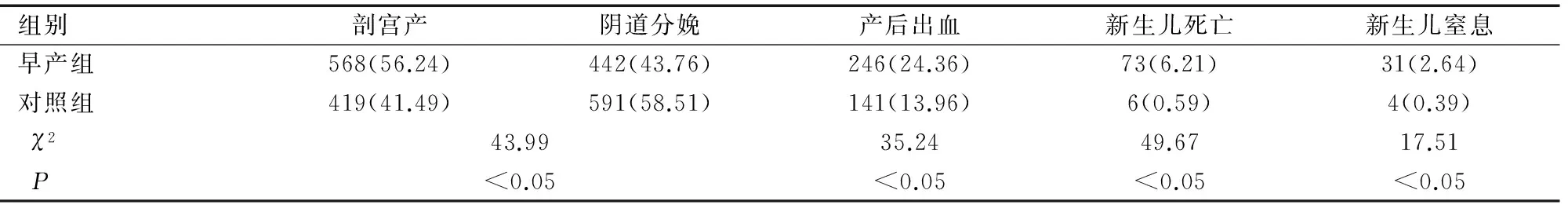
组别剖宫产阴道分娩产后出血新生儿死亡新生儿窒息早产组568(56.24)442(43.76)246(24.36)73(6.21)31(2.64)对照组419(41.49)591(58.51)141(13.96)6(0.59)4(0.39)χ243.9935.2449.6717.51P<0.05<0.05<0.05<0.05
3 讨论
早产占据了全球总分娩量的5%~18%[1],其中大约15%的早产儿在新生儿期夭折,并且2/3以上的围产儿死亡与早产相关,说明早产是一种常见但比较严重的产科并发症。影响早产的因素有很多,例如孕妇本身个人因素、家庭经济条件、生活环境和医疗水平等。但目前尚无有效预防早产发生的有效方法,因此,进一步研究早产的相关因素显得至关重要,这对于降低早产的发生率、改善早产儿的母婴结局有很大的临床价值。
3.1早产的病因
目前早产的影响因素有胎膜早破、胎位异常、多胎妊娠、胎盘因素、妊娠期高血压、妊娠期糖尿病和胎儿宫内窘迫等,通过对1 010例早产病例的相关因素进行回顾性分析发现,胎膜早破在不同孕周早产组中均占早产病因的首位,其余存在明显相关性的因素为子宫因素、多胎妊娠、胎位异常、妊娠期糖尿病、妊娠期高血压及胎盘因素。引起胎膜早破的因素有感染、多胎妊娠、胎位不正、羊水过多等。近年来研究显示,绝大多数胎膜早破与感染相关,而宫内感染是主要的感染,它通常是由下生殖道感染引起,例如细菌性阴道炎、衣原体感染等[2],感染造成胎膜韧性的降低和前列腺素释放增加,引起不规律宫缩,造成宫腔内压力不均导致胎膜早破。在本文资料中,子宫因素在早产病因中占据相当大的比例,它包括疤痕子宫、子宫畸形、宫颈机能不全等,其中宫颈机能不全是造成妊娠中期流产和早产的常见原因,多发生于妊娠相同孕周。目前宫颈机能的诊断主要从多方面进行考虑分析:①多次妊娠中期流产或早产史;②子宫畸形病史:有研究表明,子宫畸形患者常常合并有宫颈发育的异常[3];③宫颈创伤(例如产科损伤)或手术史(例如宫颈锥切术)[4-5];④阴道指检:未扪及宫缩的情况下,宫口扩张≥2cm或羊膜囊突出于宫颈口;⑤超声检查:正常情况下,在妊娠30~32周前随着妊娠周数的增加宫颈长度无明显的变化。妊娠期正常的宫颈长度应超过30cm[6],目前临床上大多数采用妊娠中期测量宫颈长度<25mm时将会处于早产的高风险中[7]。宫颈机能不全的治疗以保守治疗和手术治疗为主,我国目前以经阴道宫颈环扎手术治疗为主[8]。因此临床上对感染的治疗及尽早识别宫颈机能不全并及时治疗是预防早产发生的重要因素。
3.2早产的危险因素
本文研究结果显示,孕妇在35岁以上或18岁以下时早产的发生率较高,差异有统计学意义,这与之前有学者等人的研究结果一致[2,9]。曾有过人工流产的孕妇与早产存在相关关系,但是有文献指出,曾有过一次流产的孕妇并不增加早产的风险,但是若是有宫颈扩张或刮宫术的孕妇,则增加早产的风险性[10-11],可能为宫腔操作损害子宫内膜,影响受精卵着床,胎盘附着面位置异常的概率增加,造成前置胎盘导致出血引起早产,故而流产次数越多,早产的发生率越高。辅助生殖技术使多胎妊娠成为一个普遍现象[12],而多胎妊娠是早产的一个危险因素。研究显示辅助生殖技术获得的单胎发生早产的风险是是自然受孕单胎的两倍。女性不孕症或者双方不孕症运用辅助生殖技术后受孕发生早产的比例高于仅有男性不孕症人群,这也就暗示着,女性不孕症患者在运用辅助生殖技术受孕后将增加早产的风险[13]。本研究还显示,有早产史的孕妇再次发生早产的几率高于没有早产史的孕妇,胎膜完整的自发性早产、未足月胎膜早破和进行性宫颈扩张为常见的导致早产的原因,它们的发生机制各不相同[14],特别的是,临床上对进行性宫颈扩张的管理不同于其他危险因素,宫颈环扎手术被用来干预这种特殊的早产病因来防止早产的再次发生[5]。Drassinower等[15]证实,有进行性宫颈扩张历史的患者相较于未足月胎膜早破或自发性早产的患者来说,其再次发生早产的危险性更高。因此临床因警惕这些有早产高危因素的孕妇,尽量减少甚至避免早产的发生。
3.3早产儿的结局
从本文资料看出,晚期早产儿占据了绝大多数的早产儿,而晚期早产儿的增加是早产儿增加的主要原因[16]。早产儿主要并发症是NRDS、NICH、新生儿肺炎、NEC和NHB。且随着孕周的逐渐增大,NRDS、NICH及新生儿肺炎发生率逐渐降低;NHB主要发生在早期及中期的早产儿,晚期早产儿发生率低;而NEC主要发生在早期早产儿,中期及晚期发生率较低。且从本文资料可以看出,早产组新生儿死亡率及窒息率高于足月分娩组,差异有统计学意义。呼吸系统疾病是早产儿常见的并发症之一,是造成早产儿死亡的主要原因。早产儿的呼吸中枢及肺未发育成熟,胸廓及肋骨活动性差,呼吸肌发育不全,且其肺泡表面活性物质少,这些均促使早产儿易患呼吸系统疾病。NEC对于早产儿来说是一个常见且严重的并发症,它影响了大约7%的体重在500~1 500g的新生儿,死亡率高达30%[17]。因为不成熟的免疫反应应答和生态失衡导致早产儿易患NEC。通过操控肠道微生物的定植位置和调控微生物基因的表达来治疗或预防NEC的发生是一种充满前景的方法[18]。胆红素生产和消除之间的不平衡导致了新生儿黄疸和随后的新生儿高胆红素血症[19]。早产儿的消化系统和肝酶系统发育尚未成熟,致使早产儿的胆红素代谢能力差,加之早产儿的红细胞寿命短暂,肠肝循环增加,导致黄疸的形成,而因早产儿血脑屏障未成熟,易导致核黄疸,危及新生儿生命。NICH是由靠近神经隆起部分的室管膜下未成熟的血管破裂形成[20],有文献指出,几乎有15%的早产儿会发生NICH,孕周在24~30周之间为50%的发生率,38~43周之间则为1%,所以临床上将孕周作为一个重要的手段用来预测颅内出血。因此通过延长分娩孕周,可以改善早产儿的结局,减少早产儿并发症的发生。
3.4早产的分娩方式
本文资料显示,早产组剖宫产率高于足月组,可能因宫颈条件不成熟短时间内不能阴道分娩、孕妇严重的合并症或并发症不能继续妊娠或因无法耐受分娩这些原因,为了确保母婴安全而采取剖宫产终止妊娠。但是,有研究表明,剖宫产并不能降低早产儿的病死率和减少早产儿神经系统的残疾[21],所以应该针对产科或母亲具体情况选择合适的分娩方式。而早产组产后出血发生率高于对照组,剖宫产率较高也是其重要的原因。因此在一定程度上尽量减少医源性早产的发生也可以降低改善早产儿的妊娠结局。
综上可以看出,早产是多因素综合作用的结果。早产发生率的增加,将会导致新生儿死亡及新生儿各种并发症的发生,使新生儿生活质量降低,远期预后不可知。因此,避免早产的发生成为当务之急,加强产前检查,对感染的治疗及尽早识别宫颈机能不全并及时治疗;对于有早产高危因素的孕妇加强管理;尽量延长有早产儿的分娩孕周,可以减少早产儿的发生,改善早产儿的预后。当早产不可避免,合理选择分娩方式,积极做好新生儿抢救及后期治疗工作,提高新生儿存活率和后期生活质量。
[1]Blencowe H, Cousens S, Oestergaard M Z,etal. National, regional, and worldwide estimates of preterm birth rates in the year 2010 with time trends since 1990 for selected countries: a systematic analysis and implications [J]. Lancet, 2012, 379(9832):2162-2172.
[2]Zhang X, Zhou M, Chen L,etal. Risk factors for preterm birth: a case-control study in rural area of western China [J]. Int J Clin Exp Med, 2015, 8(3):4527-4532.
[3]Chifan M, Tirnovanu M, Grigore M,etal. Cervical incompetence associated with congenital uterine malformations [J]. Rev Med Chir Soc Med Nat Iasi, 2012, 116(4):1063-1068.
[4]ommittee on Practice Bulletins-Obstetrics,The American College of Obstetricians and Gynecologists.Practice bulletin no.130:prediction and prevention of preterm birth[J].Obstet Gynecol, 2012, 120(4):964-973.
[5]American College of Obstetricians and Gynecologists.ACOG Practice Bulletin No.142: Cerclage for the management of cervical insufficiency [J]. Obstet Gynecol, 2014, 123(2 Pt 1):372-379.
[6]温岩, 孙晓艳, 孙晓峰. 多指标联合筛查在早产预测中的应用及评价[J].中国实验诊断学, 2011, 15(3):433-435.
[7]Berghella V. Universal cervical length screening for prediction and prevention of preterm birth [J]. Obstet Gynecol Surv, 2012, 67(10):653-658.
[8]夏恩兰. 重视宫颈机能不全的防治[J]. 中国实用妇科与产科杂志, 2014, 30(2):81-84.
[9]Brits H, Adriaanse M, Rall D-M,etal. Causes of prematurity in the Bloemfontein Academic Complex [J].S Afr Fam Pract, 2015, 57(3):223-226.
[10]McCarthy F P, Khashan A S, North R A,etal. Pregnancy loss managed by cervical dilatation and curettage increases the risk of spontaneous preterm birth [J]. Hum Reprod, 2013, 28(12):3197- 3206.
[11]Makhlouf M A, Clifton R G, Roberts J M,etal. Adverse pregnancy outcomes among women with prior spontaneous or induced abortions [J]. Am J Perinatol, 2014, 31(9):765-772.
[12]Sunderam S, Kissin D M, Crawford S,etal. Assisted reproductive technology surveillance-United States, 2010 [J]. MMWR Surveill Summ, 2013, 62(9):1-24.
[13]Dunietz G L, Holzman C, McKane P,etal. Assisted reproductive technology and the risk of preterm birth among primiparas [J].Fertil Steril,2015,103(4):974-979.
[14]Iams J D, Cebrik D, Lynch C,etal. The rate of cervical change and the phenotype of spontaneous preterm birth [J]. Am J Obstet Gynecol, 2011, 205(2):130(e1-e6).
[15]Drassinower D, Obican S G, Siddiq Z,etal. Does the clinical presentation of a prior preterm birth predict risk in a subsequent pregnancy?[J].Am J Obstet Gynecol, 2015, 213(5):686.e1-686.e7.
[16]Gouyon J B, Iacobelli S, Ferdynus C,etal. Neonatal problems of late and moderate preterm infants [J]. Semin Fetal Neonatal Med, 2012, 17(3):146-152.
[17]Neu J, Walker W A. Necrotizing enterocolitis [J]. N Engl J Med, 2011, 364(3):255-264.
[18]Vongbhavit K, Underwood M A.Prevention of necrotizing enterocolitis through manipulation of the intestinal microbiota of the premature infant[J].Clin Ther,2016,38(4):716-732.
[19]Bhutani V K, Srinivas S, Castillo Cuadrado M E,etal. Identification of neonatal haemolysis: an approach to predischarge management of neonatal hyperbilirubinemia [J].Acta Paediatr,2016,105(5):e189-e194.
[20]Ballabh P. Intraventricular hemorrhage in premature infants: mechanism of disease [J]. Pediatr Res, 2010, 67(1):1-8.
[21]Haque K N, Hayes A M, Ahmed Z,etal. Caesarean or vaginal delivery for preterm very-low-birth weight (< or =1,250 g) infant: experience from a district general hospital in UK [J]. Arch Gynecol Obstet, 2008, 277(3):207-212.
[专业责任编辑:杨文方]
Clinical analysis on related factors of preterm birth
YIN Ling-feng,DING Hong-juan
(Department of Obstetrics,Nanjing Maternity and Child Health Care Hospital Affiliated to Nanjing Medical University,Jiangsu Nanjing 210004, China)
Objective To analyze the preterm-related factors of different gestational week and the clinical impact on maternal and neonatal outcomes. Methods Totally 1 010 cases of preterm birth from January to December in 2015 in Nanjing Maternity and Child Health Care Hospital Affiliated to Nanjing Medical University were analyzed retrospectively and compared to 1 010 cases of full term birth randomly selected in the same period. Statistical analysis was made on related factors and complications of preterm birth at different gestational week (early preterm, interim preterm, late preterm) as well as maternal and neonatal outcomes. Results Premature rupture of membranes was the leading reason in different gestational age of prematurity (accounting for 44.44%, 49.43% and 52.86%, respectively at early preterm, interim preterm and late preterm), and the rest obviously correlated factor included uterine, multiple pregnancy, abnormal position, gestational diabetes, gestational hypertension and placental factors. The number of pregnant women under 18 or above 35, having the history of induced abortion, having the history of preterm labor and accepting assisted reproductive technology in preterm group were significantly higher than that in the control group, (χ2value was 4.21,10.53,7.21 and 57.87, respectively, allP<0.05). Significant difference was shown in the incidence of neonatal respiratory distress syndrome(NRDS),neonatal intracranial hemorrhage(NICH),neonatal hyperbilirubinemia (NHB),neonatal pneumonia and neonatal necrotizing enterocolitis (NEC) (χ2value was 418.89, 31.65, 45.54, 104.69 and 8.14, respectively, allP<0.05). The incidence of NRDS, NICH and neonatal pneumonia reduced significantly with the increase of gestational week (χ2value was 78.16, 436.51 and 79.83, respectively, in comparison between early and interim preterm,8.15, 30.31and 4.76, respectively between early and late preterm, and 15.43, 108.52 and 19.61, respectively between interim and late preterm for NRDS, allP<0.05). The incidence of NHB had no statistical difference in early and interim preterm group (χ2=0.41,P>0.05), but the incidence in the early and interim premature was obvious higher than that of late preterm group (χ2value was 23.56 and 35.47 respectively, bothP<0.05). The incidence of NEC in early premature was obviously higher than in interim and late preterm group (χ2value was 5.66 and 5.81, respectively, bothP<0.05), and it had no statistical difference between the interim and late preterm group (χ2=0.40,P>0.05).The incidence of postpartum hemorrhage, cesarean section, neonatal asphyxia and neonatal death was significantly higher in preterm birth group than in the control group with significant differences(χ2value was 35.24, 43.99, 17.51 and 49.67, respectively, allP<0.05). Conclusion Preterm birth is the results of complicated action. Attention should be paid to antenatal examination and prenatal care,to identify the preterm potential risks earlier and take intervention measures actively to improve the prognosis of premature infants and the quality of maternal and child health.
preterm birth;related factors;outcomes;retrospective study
2016-04-08
尹玲凤(1990-),女,硕士在读,主要从事早产临床及基础的研究。
丁虹娟,主任医师/副教授/硕士生导师。
10.3969/j.issn.1673-5293.2016.10.022
R714.21
A
1673-5293(2016)10-1234-04

