子宫发育异常患者妊娠结局分析
朱 颍,曹云霞
子宫发育异常患者妊娠结局分析
朱 颍,曹云霞
目的 探讨子宫发育异常对妊娠结局及围产儿的影响。方法 回顾性分析50例子宫发育异常妊娠患者和60例子宫发育正常孕妇分娩方式、并发症及对围产儿结局的影响。结果 子宫发育异常患者死胎死产、剖宫产、胎位异常与对照组比较显著升高(P<0.05)。子宫发育异常患者足月妊娠率、新生儿体重和身长显著低于对照组(P<0.05)。子宫发育异常患者发生胎盘异常的机率显著高于对照组(P <0.05)。子宫发育异常患者胎膜早破、脐带缠绕、羊水过少、产后出血、新生儿窒息与对照组比较差异无统计学意义。单角子宫发生胎膜早破的机率高于其他类型的子宫发育异常(P<0.05)。结论 子宫发育异常患者妊娠合并胎位异常、胎盘异常、早产、死胎死产明显增高,剖宫产率增高,同时新生儿出生体重和身长较低。重视子宫发育异常的孕前诊断及手术治疗,对子宫发育异常合并妊娠患者加强孕期保健,延长孕周,提高围产儿存活率。
子宫发育异常;阴道斜隔综合征;妊娠结局
网络出版时间:2016-6-6 13:52:32 网络出版地址:http://www.cnki.net/kcms/detail/34.1065.R.20160606.1352.056.html
女性胚胎时期双侧苗勒氏管最终发育形成输卵管、子宫、宫颈和阴道的上部。子宫发育异常因其解剖的复杂性,临床上表现为原发性闭经、周期性下腹痛、不孕、早产、月经紊乱等,部分患者可合并其他脏器畸形,肾脏发育异常最为多见。子宫发育异常患者妊娠时因其解剖上的异常多伴有难产,威胁母婴健康。该研究为降低孕产妇死亡率和提高围产儿存活率,对子宫发育异常合并妊娠的患者进行回顾性分析,总结经验教训,提高诊断治疗水平。
1 材料与方法
1.1病例资料 选取2012年1月~2015年12月于安徽医科大学第一附属医院妇产科就诊的子宫发育异常合并妊娠患者50例(观察组),其中完全子宫纵隔6例,不全子宫纵隔25例,单角子宫7例(残角子宫6例),双子宫8例(1例为阴道斜隔综合征术后)、鞍状子宫4例。观察组年龄21~41(27.02 ±4.60)岁,合并妊娠期糖尿病7例,子痫前期3例,既往有自然流产病史8次,合并肾脏异常3例(均为孤立肾)。同期入院分娩的子宫发育正常孕妇中随机抽取60例作为对照组,对照组年龄22~39 (29.68±4.06)岁,合并妊娠期糖尿病6例,子痫前期5例,既往有自然流产病史3次。两组孕妇孕产次数、自然流产次数、合并症发生率差异无统计学意义。观察组足月妊娠23例,对照组50例,观察组足月妊娠率明显低于对照组(P<0.01)。见表1。

表1 一般资料比较
1.2诊断标准 子宫发育异常按照美国生殖医学会(AFS)1988年提出的分类标准[1]。子宫发育异常的诊断经超声或剖宫产手术中证实。产后出血因诊断标准修正,2013年4月之前按胎儿娩出后24 h内失血量超过500 ml诊断。2013年4月之后,按照第八版妇产科学产后出血诊断标准。胎盘异常包括胎盘早剥、前置胎盘、轮状胎盘。脐带缠绕包括脐带绕颈或四肢、躯干。晚期妊娠羊水小于300 ml,诊断为羊水过少[2]。
1.3统计学处理 采用SPSS 17.0软件进行分析,服从正态分布定量资料以±s表示,不服从正态分布以[M(P25,P75)]表示,计数资料采用相对数(率或构成比)进行统计描述。定量资料两组比较采用t检验或Mann Whitney U检验;计数资料采用χ2检验或Fisher′s确切概率法。

表 2 子宫发育异常对新生儿出生体重和身长的影响[M(P25,P75)]
2 结果
2.1子宫发育异常对新生儿出生体重和身长的影响 观察组新生儿总数52例,其中双胎2例(鞍状子宫1例,双子宫1例),对照组新生儿总数63例,其中双胎3例。观察组新生儿出生体重和身长均低于对照组,差异有统计学意义(P<0.01)。见表2。
2.2子宫发育异常对围产儿其他方面的影响 观察组胎位异常(臀位)发生率明显高于对照组(P<0.01),观察组死胎死产发生率显著高于对照组(P <0.05)。观察组新生儿窒息发生率高于对照组,但差异无统计学意义(P=0.073);双胎及新生儿畸形发生率与对照组比较差异无统计学意义。见表3。
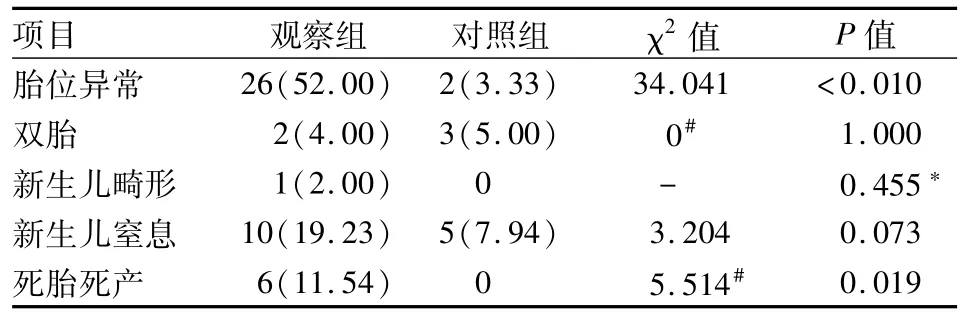
表3 子宫发育异常对围产儿其他方面的影响[n(%)]
2.3两组孕产妇比较 观察组胎盘异常的发生率高于对照组(P<0.05)。观察组产后出血的发生率较对照组比较稍增加,差异无统计学意义。观察组中其他并发症如脐带缠绕、羊水过少、胎膜早破的发生率和对照组比较差异无统计学意义。观察组剖宫产率高于对照组(P<0.01)。见表4。

表4 两组孕产妇比较[n(%)]
2.4不同类型子宫发育异常患者妊娠并发症比较
50例子宫发育异常患者各类型间比较胎膜早破、脐带缠绕、羊水过少、产后出血和胎盘异常发生率。单角子宫发生胎膜早破的机率高于其他类型子宫发育异常,差异有统计学意义(P<0.05)。其他并发症发生率各类型间差异无统计学意义。见表5。

表5 不同类型子宫发育异常患者妊娠并发症比较[n(%)]
3 讨论
3.1子宫发育异常对围产儿的影响 子宫发育异常包括先天性无子宫、子宫纵隔、双子宫、双角子宫、单角子宫、鞍状子宫等,在人群中的发病率为9.8%[3]。Venetis et al[4]认为子宫发育异常患者不孕症和复发性流产机率增加,妊娠期间的早产率、胎位异常、低出生体重、围产儿死亡率增高。研究[5]显示在原发性不孕和复发性流产患者中子宫发育异常的比率增高。
本研究显示子宫发育异常患者自然流产发生率高于对照组,但差异无统计学意义。两组孕产妇新生儿出生体重和身长进行比较,观察组新生儿出生体重和身长均低于对照组,差异有统计学意义。观察组发生胎位异常(臀位)和死胎死产的机率高于对照组,差异均有统计学意义。分析原因如下:子宫发育异常伴有子宫解剖形态改变,异常的宫腔容积影响胎儿发育,新生儿出生体重和身长降低。在子宫发育异常患者中足月妊娠率低于对照组,早产也是导致新生儿出生身长和体重减少及死胎死产率升高的原因。子宫纵隔患者行经宫颈子宫纵隔切除术(TCRS)后不孕率和流产率下降,活产率增加[6]。Alborzi et al[7]报道双角子宫和双子宫患者行腹腔镜下子宫成形术改善妊娠结局。建议临床上对有流产、不孕或早产史的子宫畸形需要行辅助生殖治疗的患者,子宫纵隔患者先行TCRS切除纵隔组织,双子宫或双角子宫患者,建议行腹腔镜下子宫成形术,单角子宫患者建议行腹腔镜下宫腔镜单角子宫矫形术,改善宫腔容积后再做后续治疗。
3.2子宫发育异常对妊娠并发症和分娩方式的影响 国外学者对90例子宫发育异常合并妊娠的结局进行回顾性分析,发现双子宫和完全子宫纵隔患者的剖宫产率显著高于对照组,不全子宫纵隔和双角子宫的早产率、胎盘早剥发生率显著高于正常子宫孕妇[8]。本研究显示子宫发育异常患者妊娠发生胎盘异常的机率高于对照组,差异有统计学意义。其他并发症(胎膜早破、脐带缠绕、羊水过少、产后出血)的发生率与对照组比较差异无统计学意义。胎盘异常6例,分析原因可能是子宫发育异常患者宫腔形态异常、子宫侧壁或纵隔组织肌纤维薄弱、血管发育不良,导致不协调子宫收缩引起胎盘异常的发生。近年随着剖宫产技术和预防产后出血的意识提高,产后出血的发生率降低。对于剖宫产术中发现子宫纵隔的处理建议如下,如果既往曾有过足月妊娠史,术中对子宫纵隔不做处理,除此之外均行子宫纵隔切除术,对于完全子宫纵隔患者的纵隔组织切除不能超过宫颈内口。切除纵隔组织时需考虑到妊娠后原本较小的纵隔组织增宽变厚,在切除纵隔后需要彻底缝合止血,防止产后出血的发生。
子宫发育异常患者妊娠多伴有胎位异常[9]。本研究显示子宫发育患者臀位的发生率显著高于对照组,差异有统计学意义,剖宫产率也明显高于对照组。子宫发育异常合并妊娠患者终止妊娠的方式应结合子宫发育异常的类型和产程进展情况。子宫发育异常合并妊娠不是剖宫产绝对指征,对于双子宫或完全性纵隔子宫因患者存在软产道异常,建议剖宫产终止妊娠。对于合并瘢痕子宫的患者建议剖宫产终止妊娠。单角子宫及鞍状子宫可经阴道试产,如出现剖宫产指征手术终止妊娠。
本研究中子宫纵隔患者31例,鞍状子宫4例,单角子宫7例,双子宫8例。鞍状子宫、单角子宫和残角子宫均在剖宫产时发现。不同类型子宫发育异常患者妊娠并发症的发生率除胎膜早破外差异均无统计学意义。本研究单角子宫Ⅳ型1例,Ⅱ型6例,考虑残角子宫均为肌性组织,术中未做特殊处理。研究[10]表明经阴道三维超声发现子宫发育异常的准确率为76%,不全纵隔子宫和鞍状子宫的准确率为95%。磁共振对子宫发育异常的诊断准确率为100%[11]。建议对育龄期妇女孕前常规行经阴道超声检查子宫附件发育情况,对可疑或诊断不明的妇女行磁共振检查,明确诊断。
3.3阴道斜隔综合征 阴道斜隔综合征是指双子宫、双宫颈、双阴道,伴有一侧阴道完全或不完全闭锁,同时伴有闭锁阴道侧肾脏发育缺如。临床表现为周期性下腹痛、阴道不规则流血、阴道不正常排液、盆腔包块等。2011年北京协和医院提出将在HWWS分为三型沿用至今,Ⅰ型:无空斜隔型;Ⅱ型:有空斜隔型;Ⅲ型:无孔斜隔合并宫颈瘘管型[12]。2013年国外学者对87例诊断为阴道斜隔综合征的患者子宫阴道解剖异常进行分析,发现72.40%的阴道斜隔综合征有典型的子宫和阴道的解剖异常,27.60%的患者合并其他类型的子宫发育异常,如子宫纵隔或双角子宫[13]。阴道斜隔综合征多发生在青春期,可行腹部或经直肠超声或MRI检查,必要时行宫腹腔镜检查明确诊断[14]。本研究表明1例阴道斜隔综合征(阴道斜隔切除术后),诊断为妊娠39+3周,臀位,伴有双子宫和孤立肾,行剖宫产终止妊娠。子宫发育异常患者可同时合并肾脏发育异常,随着对阴道斜隔综合征的认识加深,子宫发育异常合并孤立肾的患者建议行MRI排除是否为阴道斜隔综合征。临床上对于阴道斜隔综合征合并妊娠的分娩方式报道较少,多数为个案报道,结合子宫发育异常患者晚期妊娠分娩方式的经验,建议阴道斜隔综合征未行阴道斜隔切除的患者均行剖宫产终止妊娠。阴道斜隔综合征孕前行阴道斜隔切除的患者,合并胎位异常或软产道异常的建议行剖宫产终止妊娠。阴道斜隔综合征孕前行阴道斜隔切除的,胎位正常,无软产道异常的可经阴道试产,如有剖宫产指征可考虑手术终止妊娠。
[1]朱 兰.女性生殖器官畸形诊治的中国专家共识[J].中华妇产科杂志,2015,50(10):729-33.
[2]谢 幸,苟文丽,林仲秋,等.妇产科学[M].8版.北京:人民卫生出版社,2013:276-83.
[3]Dreisler E,Stampe SØrensen S.Müllerian duct anomalies diagnosed by saline contrast sonohysterography:prevalence in a general population[J].Fertil Steril,2014,102(2):525-9.
[4]Venetis C A,Papadopoulos S P,Campo R,et al.Clinical implications of congenital uterine anomalies:a meta-analysis of comparative studies[J].Reprod Biomed Online,2014,29(6):665-83.
[5]朱 颍,曹云霞.经阴道超声与宫腔镜检查对不孕症与复发性流产患者宫腔病变的诊断价值[J].安徽医科大学学报,2010,45(6):819-21.
[6]李金玉,王 明,杨保军,等.60例宫腔镜下经宫颈子宫纵隔切除术的临床分析[J].中国计划生育和妇产科,2015,7(7):27 -31.
[7]Alborzi S,Asefjah H,Amini M,et al.Laparoscopic metroplasty in bicornuate and didelphic uteri:feasibility and outcome[J].Arch Gynecol Obstet,2015,291(5):1167-71.
[8]Takami M,Aoki S,Kurasawa K,et al.A classification of congenital uterine Anomalies predicting pregnancy outcomes[J].Acta Obstet Gynecol Scand,2014,93(7):691-7.
[9]肖婵云,肖 梅,李 敏.250例畸形子宫妊娠结局分析[J].中国优生与遗传杂志,2014,22(1):83-4.
[10]Moini A,Mohammadi S,Hosseini R,et al.Accuracy of 3-Dimensional sonography for diagnosis and classification of congenital U-terine Anomalies[J].J Ultrasound Med,2013,32(6):923-7.
[11]张卓颖,黄群英,孙明华,等.磁共振成像在子宫畸形诊断中的价值[J].生殖与避孕,2016,36(1):69-74.
[12]Wang J,Zhu L,Lang J,et al.Clinical characteristics and treatment of Herlyn-Werner-Wunderlich syndrome[J].Arch Gynecol Obstet,2014,290(5):947-50.
[13]Fedele L,Motta F,Frontino G,et al.Double uterus with obstructed hemivagina and ipsilateral renal agenesis:pelvic anatomic variants in 87 cases[J].Human Reproduction,2013,28(6):1580-3.
[14]张晓颖,王永军.宫腹腔镜联合诊治阴道斜隔综合征8例分析[J].临床和实验医学杂志,2014,13(11):924-8.
Pregnancy outcomes in women with uterine anomalies
Zhu Ying,Cao Yunxia
(Dept of Obstetrics and Gynecology,The First Affiliated Hospital of Anhui Medical University,Hefei 230022)
Objective To investigate pregnancy complications,cesarean delivery and abnormal fetal presentation in women with uterine anomalies.Methods Fifty women diagnosed with uterine malformation and sixty women with normal uterus were retrospectively analyzed.Results The group comprised women with uterine malformation had significantly higher stillbirth or fetal death(P<0.05)and lower rates of the full-term delivery(P<0.05)than that of the control group.The subgroup comprised women with uterine anomalies had significantly higher rates of cesarean section(P<0.05)and abnormal fetal position(P<0.05)than the control group.The birth weight and length of infant in observation group were significantly lower than those in control group(P<0.05).The rate of placenta abnormalities in uterine anomalies was significantly higher than that in control group(P<0.05).The incidences of premature rupture of membrane,cord entanglement,oligohydramnios,postpartum hemorrhage and neonatal asphyxia in observation group were no significant difference than those in control group.The rate of premature rupture of membrane(PROM)in uterus unicornis was significantly higher than that in other types(P<0.05).Conclusion Compared with women with normal uterus,the incidences of abnormal fetal position,the placenta abnormalities,premature delivery,and stillbirth or fetal death in women with congenital uterine anomalies are high.Uterine anomalies are associated with a decrease in the birth weight and length.We should pay more attention to finding the uterine malformation and treatment before pregnancy.Antenatal care should be reinforced in pregnancy women with uterine anomalies.
uterine malformation;HWWS;pregnancy outcome
R 714.42+2
A
1000-1492(2016)07-1042-04
2016-05-09接收
安徽省自然科学基金(编号:1308085MH149);安徽高校省级自然科学研究项目(编号:KJ2012Z151)
安徽医科大学第一附属医院妇产科,合肥 230022
朱 颍,女,副教授,副主任医师;曹云霞,女,教授,主任医师,博士生导师,责任作者,E-mail:caoyunxia6@126.com

