肝硬化合并糖尿病患者的预后、糖代谢指标的临床观察
王路 张培毅 裴薇
肝硬化合并糖尿病患者的预后、糖代谢指标的临床观察
王路 张培毅 裴薇
目的 观察肝硬化合并糖尿病患者的预后情况及糖代谢指标的临床变化情况。方法 选取沈阳维康医院收治的肝硬化患者193例作为研究对象,将其按照是否合并糖尿病分为两组,肝硬化合并糖尿病组和不合并糖尿病组的患者分别有60例和133例,同时,将肝硬化合并糖尿病组患者按照糖尿病的来源不同将其分为肝源性糖尿病组和2型糖尿病组,分别有27例和33例。对各组患者的糖代谢指标变化情况进行回顾调查分析,并比较其并发症发生情况、死亡率、住院时间等预后相关指标。结果 肝硬化合并糖尿病组患者和不合并糖尿病组患者的各项糖代谢指标及预后指标的比较差异均有统计学意义(P<0.05)。而肝源性糖尿病组患者和2型糖尿病组患者预后各指标及肝功能评分等的比较差异无统计学意义(P>0.05),但空腹血糖值和餐后2 h血糖值的比较,有肝源性糖尿病组患者低于2型糖尿病组患者的情况,餐后2 h胰岛素值、C肽水平的比较则肝源性糖尿病组高于2型糖尿病组患者,比较差异有统计学意义(P<0.05),其余指标的比较差异无统计学意义(P>0.05)。结论 肝硬化合并糖尿病组的患者肝功能差,并发症发生率和病死率高,住院时间长,预后效果差,而肝源性糖尿病和原发性糖尿病的患者预后差别不大,可以结合其糖代谢指标的变化情况进行鉴别判断。
肝硬化合并糖尿病;预后;糖代谢指标;临床观察
流行病学调查研究结果表明,肝硬化的患者中,高达80%的患者合并糖耐量减退的情况,而其中,30%的患者最终可发展成为糖尿病[1]。本文就我院收治的肝硬化合并糖尿病患者作为研究对象,探讨其糖代谢指标变化情况及预后效果。具体报告如下。
1 资料与方法
1.1 一般资料 选取我院收治的肝硬化患者193例作为研究对象,所有患者均符合2000年西安全国病毒性肝炎学术会议修订的肝硬化临床诊断标准[2],患者有明确肝硬化及肝功能损害临床表现,并经临床生化检查、影像学诊断及组织病理学研究证实。合并糖尿病的患者均符合世界卫生组织制定的糖尿病临床诊断标准 (空腹血糖值水平≥7.0 mmol/L,餐后2 h血糖值≥11.1 mmol/L)。
排除标准:因甲状腺疾病、胰腺疾病、肾脏或脾脏疾病、垂体功能障碍等引起的继发性高血糖症患者;因使用利尿剂、降压药、糖皮质激素、避孕药等药物造成糖代谢紊乱的患者。
所有患者中,男121例,女72例;年龄在27~85岁,平均年龄为(56.5±3.4)岁。其中,乙型肝炎肝硬化的患者有82例,丙型肝炎肝硬化的患者有5例,酒精性肝硬化的患者21例,自身免疫性肝硬化的患者18例,隐源性肝硬化患者50例,混合型肝硬化9例,其他原因肝硬化患者8例。
患者主要表现出乏力、纳差、腹水、腹胀、腹部弥漫性压痛、黄疸、腹膜炎、胸水等主要临床症状。按照Child-Pugh分级标准对患者的病情进行分级,可见A级、B级和C级的患者分别有49例、128例和16例。
根据糖尿病临床诊断标准,将193例患者按照其是否合并糖尿病分为两组,肝硬化合并糖尿病组和不合并糖尿病组的患者分别有60例和133例。同时,将肝硬化合并糖尿病组患者按照糖尿病的来源不同将其分为肝源性糖尿病组 (糖尿病发生与肝硬化后或与肝硬化同时发生)和2型糖尿病组(糖尿病发生与肝硬化之前),分别有27例和33例。
1.2 方法 回顾调查分析患者的基本资料、病史及辅助检查结果。所有患者均在检查阶段接受过空腹血糖值检测、口服葡萄糖耐量试验(OGTT)及胰岛素C肽释放试验等。血糖值及各生化指标的检测采用美国贝克曼公司生产的CX-9型全自动生化分析仪检测,以葡萄糖氧化酶法对血糖值进行测定,以放射免疫法对胰岛素及C肽进行测定。同时,按照计算公式HOMA-IR=空腹血糖值(mmol/L)×空腹胰岛素值(mU/L)/22.5对稳态模型胰岛素抵抗指数进行计算[3]。分别比较各组患者的血糖值、胰岛素水平、C肽水平及胰岛素抵抗指数等糖代谢指标变化情况。
以患者的入院时间为研究起点,在出院后对其进行持续的电话随访,了解患者的预后情况,并将2014-03-31作为临床研究终点。分别对各组患者的并发症发生情况、死亡率、住院时间等预后相关指标进行比较。
1.3 统计学方法 本次实验数据采用SPSS 12.0软件进行统计学分析,计量资料对比采用t检验,以P<0.05为差异有统计学意义。
2 结果
观察不同组别患者的糖代谢指标,可见肝硬化合并糖尿病组患者和不合并糖尿病组患者的血糖值、胰岛素水平、C肽水平及胰岛素抵抗指数等方面的比较差异均有统计学意义(P<0.05)。两组不同来源糖尿病患者的空腹血糖值和餐后2 h血糖值的比较,有肝源性糖尿病组患者低于2型糖尿病组患者的情况,而餐后2 h胰岛素值、C肽水平的比较则肝源性糖尿病组高于2型糖尿病组患者,比较差异有统计学意义(P<0.05),其余指标的比较差异无统计学意义(P>0.05,表1)。
表1 肝源性糖尿病组患者和2型糖尿病组患者糖代谢指标的比较(±s)

表1 肝源性糖尿病组患者和2型糖尿病组患者糖代谢指标的比较(±s)
注:与肝源性糖尿病组患者比较,*P<0.05
餐后2 h C肽水平(mmol/L)肝源性糖尿病组(27例) 7.8±2.1 13.5±5.3 80.9±11.3 0.62±0.11 2.24±0.67 2型糖尿病组(33例) 9.0±2.6* 16.8±5.6* 26.9±10.5* 0.31±0.12* 0.89±0.35*组别 空腹血糖值(mmol/L)餐后2 h血糖值(mmol/L)餐后2 h胰岛素值(mU/L)空腹C肽水平(mmol/L)
分别对各组患者的肝功能(肝功能Child-Pugh评分)、并发症发生情况、死亡率、住院时间等指标进行比较,可见肝硬化合并糖尿病组患者各组指标均显著高于不合并糖尿病组的患者,比较差异有统计学意义(P<0.05),而肝源性糖尿病组患者和2型糖尿病组患者的比较则差异无统计学意义(P>0.05,表2)。
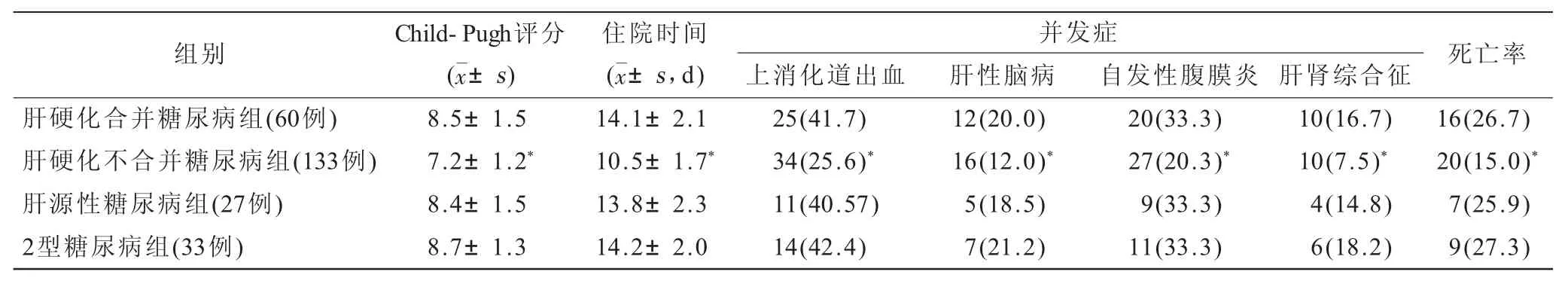
表2 各组患者肝功能评分和预后相关指标的比较[n(%)]
3 讨论
肝硬化是临床常见的消化内科疾病,当患者的肝功能受到损害时,会引起肝脏微循环障碍的发生,并随着病情的进一步发展导致肝脏出现实质性损害[4]。作为糖代谢的主要场所,肝脏的损伤容易造成糖代谢异常的发生,出现糖耐量减退甚至糖尿病。而另一方面,合并糖尿病的患者又会使得肝硬化患者发生并发症、死亡的风险大大增加。
本文以肝硬化不合并糖尿病组患者的糖代谢情况和预后情况作为对照,观察分析了肝硬化合并糖尿病组患者的相关情况,发现患者的肝功能和糖代谢恶化程度具有一致性,合并糖尿病的患者肝功能差,相应的并发症发生率高,死亡率也更高,提示糖尿病对肝功能具有较大的影响,在常规保肝护肝等治疗措施的基础上,要配合糖尿病的治疗[5],共同对疾病进行控制改善。
临床上,将继发于肝硬化后的糖尿病称为肝源性糖尿病,但是也有一类肝硬化合并糖尿病的患者,糖尿病的发生早于肝硬化。由于大多数肝源性糖尿病患者的糖尿病症状容易被原有肝脏疾病所掩盖[6],临床区分相对困难,需要结合糖代谢指标的检测结果来进行综合判断。本文对肝源性糖尿病和2型糖尿病患者的糖代谢指标、预后指标进行观察比较可见,虽然两组患者在空腹血糖值、餐后2 h血糖值、餐后2 h胰岛素值、不同时间点C肽水平等方面有显著差异,但其预后并无显著差别。临床关于肝源性糖尿病的治疗目前尚无统一标准,而本文的研究样本量也相对较小,具体的代谢变化情况、治疗及预后情况等仍需进一步分析研究。
[1]黄海滨,陈建荣,俞智华.肝硬化并发肝源性糖尿病临床特点分析[J].实用肝脏病杂志,2013,16(2):163-164.
[2]余彩英.肝源性糖尿病采取有效措施治疗效果探析[J].中国药物经济学,2013,3(2):264-266.
[3]袁松松,向天新,刘娟,等.133例肝硬化并发糖尿病患者发病相关危险因素和预后分析[J].实用肝脏病杂志,2015,18(1):43-45.
[4]王刚,王平,白云.52例肝源性糖尿病的临床分析研究[J].中国民康医学,2014,26(5):25-27.
[5]吴娟,胡乃中.肝硬化合并糖尿病临床、预后和糖代谢指标的观察研究[J].中华消化杂志,2013,33(9):602.
[6]张承顺,王道年.肝硬化合并糖尿病32例临床分析[J].中国基层医药,2013,20(5):680-682.
2015-07-03)
1005-619X(2016)03-0299-02
10.13517/j.cnki.ccm.2016.03.035
110021 沈阳维康医院内分泌科

