胎儿临界性侧脑室增宽的临床意义
谢红宁
(中山大学附属第一医院,广东广州 210080)
胎儿临界性侧脑室增宽的临床意义
谢红宁
(中山大学附属第一医院,广东广州 210080)
胎儿系统产前超声检查常常可以发现脑室系统增宽,严重的脑室增宽(脑积水)往往合并神经系统发育异常,预后差,临床咨询没有太大困难。轻度脑室增宽若合并其他结构异常或者染色体异常,其临床预后评估和咨询取决于合并的异常。相比之下,孤立性存在的临界性脑室增宽的产前咨询十分困难,其原因在于临界性脑室增宽可以是一些隐匿性的脑发育异常的唯一超声表现,也可以是正常胎儿的颅内声像,因此不同病例的预后可能存在明显差异。本文就产前发生率较高的临界性侧脑室增宽做一简述,期望为产前咨询提供有益信息。
l 定 义
胎儿侧脑室宽度测量方法为经胎儿侧脑室的头颅横切面上,经侧脑室脉络膜测量侧脑室体部的宽度,见图1。关于临界性侧脑室扩张的标准,大多数研究数据采用1988年Cardoza等[1]提出的参考范围,即整个孕期胎儿侧脑室宽度<10 mm定义为正常,>15 mm定义为脑积水,10~15 mm定义为临界性侧脑室增宽或轻度侧脑室增宽,见图2。随着追踪病例资料的积累,近年来有研究发现,在传统定义为临界性侧脑室增宽的病例中,胎儿侧脑室宽度>12 mm时,其合并其他畸形的概率较高,而合并非整倍体的概率低(剔除合并其他畸形的病例),而侧脑室宽度为10~12 mm的单纯性侧脑室宽的胎儿,其神经系统发育预后相对较好。由于以12 mm为界存在预后转归不一致的现象,故有学者提出将侧脑室宽10~12 mm定义为轻度侧脑室增宽,12~15 mm定义为中度侧脑室增宽[2]。

图l 正常胎儿(22周)头颅横切面侧脑室宽度测量
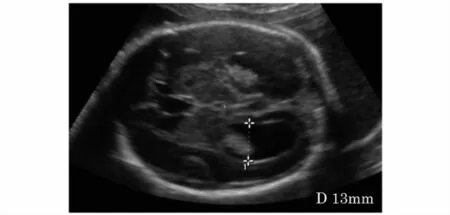
图2 临界性侧脑室扩张胎儿(24周)头颅横切面
2 流行病学数据
文献统计的出生新生儿中临界性侧脑室增宽发生率在0.3‰~1.5‰,高危人群的发病率比低危人群高20倍左右[3]。文献报道的产前胎儿临界性侧脑室增宽的发生率约0.5%,10%~71%有合并异常(结构异常、染色体异常、宫内感染),其中合并结构异常占33%~61%,合并染色体异常占3%~9%,合并先天性感染约5%,胎儿单纯性的临界性侧脑室增宽发生率在0.07%~1%[3]。
3 临界性侧脑室增宽相关异常
侧脑室增宽并非一种疾病,其多为脑结构发育异常的并发征象。单纯的侧脑室增宽往往是一个排除性的诊断,在排除其他相关异常时,方可考虑为单纯性侧脑室增宽。可导致或并发侧脑室增宽的可能异常如下所列。
3.1 中枢神经系统畸形 可导致颅内脑室系统临界性增宽的颅内异常包括胼胝体发育不良或缺失、梗阻性脑积水早期改变、Chiari II畸形、Dandy-Walker畸形等。对于严重颅内畸形,中孕期系统超声检查时容易发现和诊断,但是对于病变轻微或形态学改变不明显者,常常只能给予脑室增宽的诊断。7.4%~12.5%的颅内畸形常在动态监测方出现可提示诊断的明显结构异常。在发现脑室增宽时,推荐超声监测的间隔时间为2~3周,间隔时间太短难以发现变化。建议在30~34周进行详细的神经系统检查,其目的一是监测侧脑室增宽的程度,二是发现中孕期不明显的颅内畸形。产前超声发现的单纯临界性侧脑室增宽可建议行磁共振检查,6%~10%的病例可能增加颅内合并异常的诊断信息[4]。
3.2 染色体异常 临界性双侧侧脑室增宽是胎儿染色体异常的超声软指标。产前发现胎儿临界性侧脑室增宽时,合并染色体异常的发生率约为5%。其中合并其他异常的临界性侧脑室增宽的病例中,染色体异常发生率约7.9%,无合并异常者,染色体异常发生率为3.0%[4,5]。根据Van den Hof等[6]报导,轻度侧脑室增宽在整倍体胎儿中发生率为0.15%,而在21-三体儿中发生率为1.4%,似然比为9,该研究提示产前发现的临界性侧脑室增宽可作为侵入性染色体检查的指征。笔者总结中山大学附属第一医院产前诊断的158例21-三体胎儿中,有21例(13.29%)胎儿出现临界性侧脑室增宽,但绝大部分合并有其他超声软指标异常,因此,产前发现临界性侧脑室增宽时,除了注意有无合并畸形以外,还应仔细扫查寻找有无其他超声软指标,例如鼻骨缺失、枕后皮层增厚、长骨稍短等。
3.3 其他畸形 胎儿单纯性侧脑室轻度增宽也可能是遗传综合征的表现之一,产前超声所提供的合并畸形的信息越多,越容易判断相应的遗传综合征,例如超声发现侧脑室宽、短肢畸形、胸廓小及三叶草头形,可提示进行致死性侏儒II型的特异性基因位点检测以明确诊断;若胎儿患有同种免疫性血小板减少综合征,约10%~30%的病例会出现颅内出血及侧脑室增宽[4]。因此当侧脑室临界性增宽合并颅内出血时,可做抗血小板抗体检测以排除同种免疫性血小板减少综合征。
3.4 宫内感染 约1.5%的胎儿轻度侧脑室增宽与弓形虫及巨细胞病毒感染相关,而在确定巨细胞病毒感染的胎儿中,约18%的病例合并有侧脑室轻度增宽[4]。产前超声发现侧脑室轻度增宽,需仔细寻找与宫内感染相关的征象,如室管膜下小囊、室周钙化、肠管回声增强、腹水、肝脏钙化灶等。产前磁共振检查可发现部分宫内感染所致的脑实质异常征象。对于产前超声提示临界性侧脑室增宽胎儿,应行母血或羊水检查宫内感染项目。
4 预 后
4.1 预后与合并其他异常相关 对于合并其他异常的胎儿,其预后取决于合并异常的种类与严重程度,无合并异常的患儿预后相对较好。 Pagani等[5]的Meta分析显示,当产前超声首次发现胎儿单纯性侧脑室临界性增宽时(未发现合并其他颅内及颅外异常),追踪产后检查结果,有4.7%(57/1213)发现染色体异常,而在染色体正常的病例中,33.5%(387/1156)合并有其他异常。因此产前发现单纯性侧脑室增宽者,仍需注意约1/3的病例有合并其他异常的可能。
4.2 预后与侧脑室增宽的转归相关 有研究显示,轻度侧脑室增宽胎儿中,15.7%的病例产前出现脑室进行性增宽,34%的病例侧脑室好转,55.7%的病例侧脑室宽度保持恒定[7]。Lyall等[8]发现,产前发现单纯性增宽、产后追踪1~2年侧脑室仍增宽的患儿,粗细运动及语言表达方面与对照组相比存在明显的迟缓,提示出生后侧脑室增宽的转归与神经系统发育状况相关,因此有必要对产前发现的侧脑室增宽病例进行产后持续监测。
4.3 孤立性侧脑室增宽胎儿神经系统发育的预后
对单纯性侧脑室增宽患儿进行神经系统发育情况的追踪(时间3~151月,平均时间27.7月)数据提示,神经发育迟缓发生率为7.9%(67/652),而正常人群发生率为2%~3%[5]。神经系统发育异常的情况包括多动症、注意力缺失、学习障碍、孤独症、精神分裂等。相对于双侧侧脑室增宽,不对称性的一侧侧脑室增宽的预后更为良好。Gaglioti等[2]发现,单纯性轻度侧脑室增宽(10~12 mm)与中度侧脑室增宽(12.1~14.9 mm)产后神经系统发育存在差异,前者96%预后良好,后者76%预后良好,二者合并其他结构异常的概率也有差异,前者合并畸形的概率41%,而后者合并畸形的发生率为76%。
5 小 结
产前发现胎儿双侧侧脑室临界性增宽时,首先应仔细扫查胎儿头颅和全身结构,判断是否为单纯性侧脑室临界性增宽。合并结构异常或超声软指标异常者应建议行胎儿染色体检查。因7.4%~12.8%的合并异常首次检查时无法发现合并异常,产前咨询时需告知父母在后期监测过程中有可能会出现其他异常。产前通过相关检查可排除大部分合并异常,如染色体异常、宫内感染以及其他结构异常,但仍有部分病例在出生后的持续追踪过程中发现合并异常。应告知孕妇对于明确的单纯性侧脑室临界性增宽患儿,其神经系统发育迟缓的几率约为7.9%。
[1]Cardoza JD,Goldstein RB,Filly RA.Exclusion of fetal ventriculomegaly with a single measurement:the width of the lateral ventricular atrium[J].Radiology,1988,169(3):711-714.
[2]Gaglioti P,Oberto M,Todros T.The significance of fetal ventriculomegaly:etiology,short-and long-term outcomes[J]. Prenat Diagn,2009,29(4):381-388.
[3]Gómez-Arriaga P,Herraiz I, Puente JM,et al.Mid-term neurodevelopmental outcome in isolated mild ventriculomegaly diagnosed in fetal life[J].Fetal Diagn Ther,2012,31(1):12-18.
[4]D′Addario V.Fetal mild ventriculomegaly:still a challenging problem[J].J Perinat Med,2015,43(1):5-9.
[5]Pagani G,Thilaganathan B, Prefumo F.Neurodevelopmental outcome in isolated mild fetal ventriculomegaly:systematic review and meta-analysis[J].Ultrasound Obstet Gynecol,2014,44(3):254-260.
[6]V Van den Hof MC,Wilson RD,Diagnostic Imaging Committee,Society of Obstetricians and Gynaecologists of Canada,et al.Fetal soft markers in obstetric ultrasound[J].J Obstet Gynaecol Can,2005,27(6):592-636.
[7]Devaseelan P,Cardwell C,Bell B,et al. Prognosis of isolated mild to moderate fetal cerebral ventriculomegaly:a systematic review[J].J Perinat Med,2010,38(4):401-409.
[8]Lyall AE,Woolson S,Wolfe H M,et al. Prenatal isolated mild ventriculomegaly is associated with persistent ventricle enlargement at ages 1 and 2[J].Early Hum Dev,2012,88(8):691-698.
编辑:宋文颖
读者·作者·编者
本刊对文稿撰写的要求
文稿应具科学性、实用性,论点明确,资料可靠,数据准确,层次清楚,文字精练,用字规范,文稿附图量不限,提倡多附图片和视频(音频)内容。论著性文章4000字左右,综述、讲座5000字左右,论著摘要、经验交流、病例报告等一般不超过2000字,欢迎以图像为主的来稿,并贯穿文字说明和评析,专家视频讲座为30~40分钟(分成3~4段)。当报告是以人为研究对象的试验时,作者应该说明其遵循的程序是否符合负责人体试验的委员会(单位性的、地区性的或国家性的)所制定的伦理学标准并得到该委员会的批准,是否取得受试对象的知情同意。文题力求简明,且能反映出文章的主题。中文文题一般不超过20个汉字。
中国产前诊断杂志(电子版)编辑部
R714.53
A
2015-04-20)
10.13470/j.cnki.cjpd.2015.02.006

