妊娠期高血压疾病与胎儿生长受限相关性研究*
陕西省渭南市妇幼保健院产科(渭南 714000)
王 瑞 付天芳 林叶飞▲
妊娠期高血压疾病与胎儿生长受限相关性研究*
陕西省渭南市妇幼保健院产科(渭南 714000)
王 瑞 付天芳 林叶飞▲
目的:探讨妊娠期高血压疾病与胎儿生长受限的相关性。 方法:收集妊高症患者350例,统计患者妊高症诊断时间、妊娠终止周数、胎儿窒息与死亡情况等临床资料,分析妊娠期高血压疾病与胎儿生长受限的关系。结果:350例妊高症患者合并胎儿生长受限58例(16.6%)。于妊娠34周前诊断为妊娠期高血压的患者有52.23%合并胎儿生长受限,其发生率显著高于妊娠34周后确诊为妊娠期高血压者的8.13%。子痫前期重度患者胎儿生长受限的发病率(30.1%)要高于妊娠期高血压及子痫前期轻度患者(11.7%和8.2:%)。子痫前期轻度和子痫前期重度发生死胎的比例(18.91%和7.69%)高于妊娠期高血压(0),子痫前期重度新生儿窒息和围产儿死亡的发生率(51.35%和45.95%)要高于妊娠期高血压和子痫前期轻度的患者(25%,12.5%和23.07%,15.38%),差异有统计学意义。结论 妊娠期高血压疾病是引起胎儿生长受限的相关因素之一,积极预防、合理治疗妊娠期高血压疾病是降低胎儿生长受限发病率、改善围产儿预后的重要手段。
妊娠期髙血压疾病(Hypertensive disorders in pregnancy,HDCP)是妊娠期特有的疾病,常发生在妊娠20周后,其基本病理生理变化为全身小血管痉挛,外周血管阻力增大,临床多表现为水肿、高血压、蛋白尿,病情严重会发展至多器官功能衰竭,危及母婴健康,是导致孕产妇和围产儿高发病率和病死率的主要因素。胎儿生长受限(Fetal growth restriction ,FGR)是HDCP的重要并发症之一[2],严重影响围产儿的预后。HDCP与FGR是两个密切相关的研究领域[3],然而目前国内外对二者相关性研究报道甚少。为进一步探讨HDCP与FGR的相关关系,我们收集2011年5月至2014年4月收治的HDCP患者350例进行回顾性总结分析,现报告如下。
资料与方法
1 一般资料 350例HDCP患者皆符合《妇产科学》第8版中妊娠期高血压疾病的诊断标准[1]。年龄19~39岁,平均(27.3±4.1)岁;其中初产妇273例,经产妇77例;妊娠期高血压68例,轻度子痫前期159例,重度子痫前期123例;患者终止妊娠周数为28+2~39+4周,平均(37.0±2.3)周。
2 研究方法 以回顾性分析方法收集350例患者HDCP诊断时间、妊娠终止周数、胎儿窒息与死亡情况等临床资料,分析HDCP与FGR的关系。FGR依据《妇产科学》第8版诊断标准进行确诊:胎儿体重低于同孕龄平均体重的两个标准差,或在同孕龄正常体重的第10百分位数以下。
3 统计学方法 采用SPSS16.0统计学软件。计数资料以卡方检验分析,以P<0.05为差异有统计学意义。
结 果
1 确诊HDCP的妊娠周数与FGR的关系 67例中,35例合并有FGR,发生率52.23%;283例在妊娠34周后诊断为HDCP,其中确诊有胎儿生长受限者23例,HDCP合并FGR的发生率8.13%;可是,妊娠34周前被诊断为HDCP的孕妇FGR发病率更高,两组间差异有统计学意义(χ2=10.7,P<0.01),见表1。
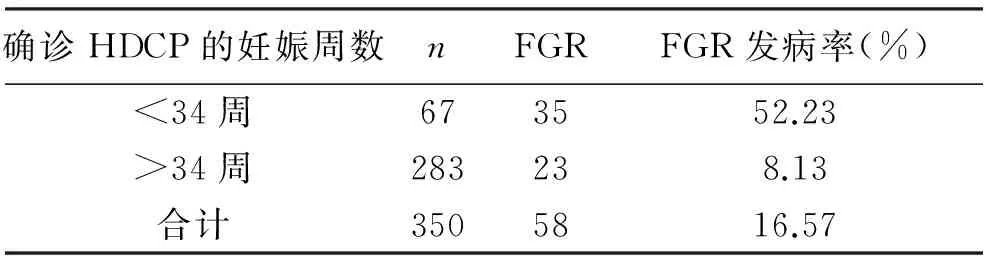
表1 诊断妊娠期高血压的妊娠周数与胎儿生长受限的关系
2 妊娠期高血压疾病与胎儿生长受限的关系 子痫前期重度与子痫前期轻度、妊娠期高血压相比更容易发生FGR且差异有统计学意义(P<0. 01)。而妊娠期高血压与子痫前期轻度相比,FGR的发病率比较差异无统计意义(P>0. 05 ),对于HDCP合并FGR的围产儿的结局,从死胎的发生率来看,子痫前期轻度和子痫前期重度要远远高于妊娠期高血压(P<0. 05),而且子痫前期重度新生儿窒息和围产儿死亡的发生率要高于妊娠期高血压和子痫前期轻度,其差异有统计学意义(P<0. 05);对HDCP合并FGR的分娩孕周与围产儿结局的统计结果进行分析,结果显示:妊娠终止越早,发生死胎、新生儿窒息和围产儿死亡的几率就越高,见表2~4。
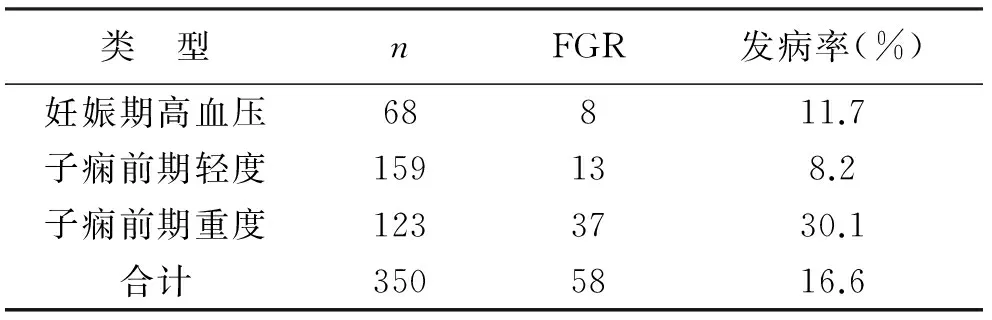
表2 妊娠期高血压疾病与胎儿生长受限的关系

表3 妊娠期高血压疾病并FGR围产儿结局比较(%)
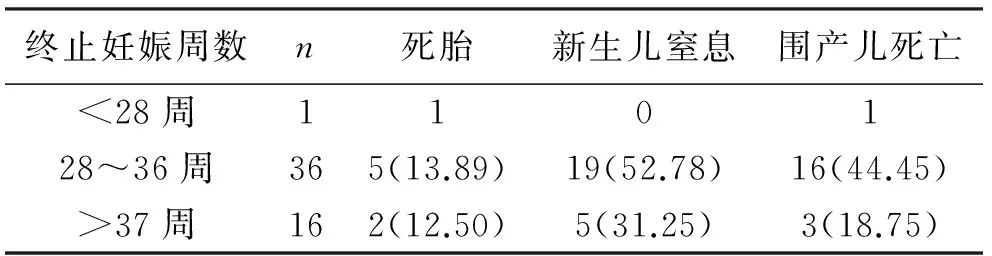
表4 妊娠期高血压并FGR分娩孕周与围产儿结局(%)
讨 论
胎儿生长受限是产科常见的严重并发症,是引起新生儿死亡的重要原因之一[4],目前国内FGR发病率可高达15.53%。研究发现,母体多种因素均会影响胎儿的生长发育,进而导致胎儿宫内生长受限,如遗传、母体营养以及胎盘血液灌流量等等[5-6]。引起FGR的临床因素主要有重度HDCP、脐带异常、胎盘、羊水过少、双胎以及心肺疾病等,其中妊高症是最重要的影响因素[7]。HDCP患者全身血管痉挛,使得供给胎盘的子宫螺旋动脉直径缩小,从500μm挛缩为200μm[8],胎盘、子宫等血流量急剧下降,导致胎儿生长发育所需的营养物质与氧气供给受到严重影响,进而引起FGR。
本文对350例入住我院接受治疗的HDCP患者的临床资料进行了回顾性分析研究。结果显示,350例HDCP患者中有58例合并胎儿生长受限者共,占患者总数的16.6%,稍低于国内文献报道[9]。350例患者中在妊娠34周前诊断为妊娠期高血压的患者有52.23%合并有FGR,妊娠34周后诊断为HDCP的患者中胎儿生长受限的发病率仅为8.13%。此结果与陈梦捷等研究结果类似。妊高症发生的越早,对胎盘造成的影响也就越大,导致胎儿宫内缺氧情况越严重,发生FGR的几率也就越高,并且胎儿往往预后发育不良。
比较不同类型HDCP与FGR发病率,子痫前期重度较子痫前期轻度更容易发生FGR;从HDCP合并FGR的围产儿结局来看,子痫前期轻度和子痫前期重度发生死胎、新生儿窒息、围产儿死亡的比例要高于妊娠期高血压;从妊娠期高血压合并FGR的分娩孕周与围产儿结局的关系来看,终止妊娠周数越早,死胎、新生儿窒息和围产儿死亡的发生率越高,因此应在患者情况允许的条件下尽可能的延长孕周。
总之,通过本次回顾性分析研究我们认为HDCP是引起FGR的不可忽视的相关因素之一。加强HDCP的早期防治是降低FGR发生率的重要手段。普及孕妇人群的孕产知识教育,提高其重视孕期高血压的意识,按期进行产前检查,预防妊娠期高血压的发生。罹患HDCP的患者要加强孕期保健,积极控制病情,减轻胎儿宫内缺氧,以降低FGR发生率。
[1] 廖晓芳. 妊高症妇女凝血功能及D-二聚体检测的临床意义[J]. 中外医学研究,2013,11(20):71-72.
[2] 张清珍,马春艺,李云娣. 胎儿生长受限的相关因素及预防[J]. 临床和实验医学杂志,2010,9(14):1091-1092.
[3] 张广兰,何 平. 动态血压监测在妊娠高血压综合征中的应用[J]. 中国妇幼保健,2006,21(19):2644-2645.
[4] 刘佩华. 治疗胎儿生长受限80 例观察[J]. 中国医药导报,2005,26(8): 32.
[5] Young BC,Levine RJ,Karumanchi SA. Pathogenesis of preeclampsia[J]. Annu Rev Pathol,2010,5:173-92.
[6] Seyom E,Abera M,Tesfaye M,etal. Maternal and fetal outcome of pregnan related hypertension in mettu karl referral hospital,Ethiopia[J]. J Ovarian Res,2015,8(1):10.
[7] 蒋英敏,王荣妹.妊娠晚期羊水过少 131 例临床分析[J].中国生育健康杂志,2012,23(6):459 -461.
[8] 陈 倩,陈 昭. 先兆子痫致医源性早产122 例分析[J]. 中华围产医学杂志,2003,16(6): 350-354.
[9] 冯惠庆.妊娠期高血压疾病与胎儿生长受限的相关性[J].海南医学,2012,23(3):74-75.
(收稿:2015-03-02)
Correlative study between hypertensive disorder complicating pregnancy and fetal growth restriction The First Department of Obstetrics,Weinan Feminine and Infantile Hygienic Hospital
(Weinan 714000 )
Wang Rui Fu Tianfang Lin Yefei
Objective:To explore the correlation between hypertensive disorder complicating pregnancy (HDCP) and fetal growth restriction (FGR). Methods:Collected 350 cases of patients with HDCP treated in our hospital from May 2011 to April 2014.And the data of HDCP diagnostic time,termination of pregnancy weeks,fetal distress and death cases were analyzed retrospectively to reveal the relationship between HDCP and FGR. Results :58 cases were diagnosed with FGR in 350 patients with HDCP,counting for 16.6% of the total. 52.23% patients detected HGDP before 34 weeks combined with FGR.The rate was higher than that detected after 34 weeks. The incidence of FGR in severe pre-eclampsia (30.1%)exceeded gestational hypertension and mild pre-eclampsia patients(11.7%&8.2:%).Additionally,severe pre-eclampsia and mild pre-eclampsia induced more stillbirth (18.91%&7.69%) than gestational hypertension(0). Moreover,the incidence rate of neonatal asphyxia and perinatal death in severe pre-eclampsia(51.35%&45.95%) was much higher than that of mild pre-eclampsia and gestational hypertension(25%,12.5%&23.07%,15.38%),and the difference was statistically significant. Conclusion:HDCP is one of the related factors that lead to FGR.Active prevention and reasonable treatments for HDCP are significant means to reduce the morbidity of FGR and improve the prognosis of the perinatal infants.
Hypertension,pregnancy-induced/physiopathology Embryonic and fetal development Fetal growth retardation
*海南省卫生厅基金资助项目(琼卫-2010-40)
高血压,妊娠/病理生理学 胚胎和胎儿发育 胎儿生长迟缓
R714.2
A
10.3969/j.issn.1000-7377.2015.11.025
▲海南医学院附属医院妇产科

