不同甲状腺手术方式对患者甲状旁腺素和血钙水平的影响
刘 俊, 戴小磊
(江苏省苏州市中医医院 普外科, 江苏 苏州, 215009)
甲状腺手术是一种较安全的外科手术,但术后并发症是影响患者术后生活质量的重要因素。由于解剖结构的毗邻关系,甲状腺手术容易损伤甲状旁腺,从而导致甲状旁腺功能减退和低钙血症[1]。甲状旁腺功能减退可造成患者手足末端及口唇的麻木感、四肢抽搐、膈肌的痉挛等,而永久性甲状旁腺功能减退的患者需要终身服用维生素D、钙片等以补充血钙,对患者的生活质量的带来巨大影响[2-3]。甲状旁腺功能减退的发生情况除与手术操作相关外,与甲状腺术式的选择关系密切。本研究观察不同术式对患者术后甲状旁腺素(PTH)及血钙水平影响,现报告如下。
1 资料与方法
1.1 一般资料
选取2012年4月—2013年6月在江苏省苏州市中医医院普外科就诊并进行甲状腺手术的患者264例,所有患者均为初次手术,所有手术由同一个手术小组配合实施。其中男68例,女196例;年龄17~86岁,平均年龄(42.3±11.8)岁;疾病类型:结节性甲状腺肿105例,慢性淋巴细胞性甲状腺炎16例,甲状腺腺瘤7例,相互伴发23例;甲状腺癌31例,甲状腺癌伴发上述疾病80例;其他2例。
按照手术方式及范围大小的区别,分为7个组。A组:行甲状腺单侧腺叶切除术50例;B组,甲状腺单侧腺叶切除+同侧颈中央区淋巴清除术16例;C组,甲状腺双侧腺叶切除63例;D组,全甲状腺切除+单侧颈中央区淋巴清除术94例;E组,全甲状腺切除+双侧颈淋巴结清除术21例:F组,全甲状腺切除+一侧改良颈淋巴结清除术10例;G组,全甲状腺切除+一侧改良颈淋巴结清除术+对侧颈中央区淋巴清除术10例。
1.2 方法
所有患者按制定的手术方案完成手术,分别于术前及术后第4天检测血清PTH及钙水平。如患者发生症状性低钙血症,及时给予口服补充钙类制剂。血钙的测定应用贝克曼库尔特公司SYNCHRON 系列生化分析系统,采用偶氮胂Ⅲ法进行测定。PTH的测定采用罗氏40型全自动任选式酶免分析仪通过酶免电化学发光法测定。
1.3 观察指标
观察7组患者的术前及术后血清PTH、血钙水平,及低血PTH、低血钙和症状性低钙血症的发生情况。
2 结 果
2.1 手术结果
7组患者均顺利完成手术,术后患者均为预防性使用钙剂,除A、B组患者未发生低血PTH、症状性低钙血症外,其余均有不同程度的低血PTH、低血钙和症状性低钙血症的发生,给予口服补充钙制剂。术后6周复查发现所有患者血清PTH及血钙均正常,无永久性甲状旁腺功能减退的发生。
2.2 7组患者手术前后血清PTH、血钙水平的变化
7组患者术后血清PTH、血钙水平均显著下降(P<0.01)。见图1、2。
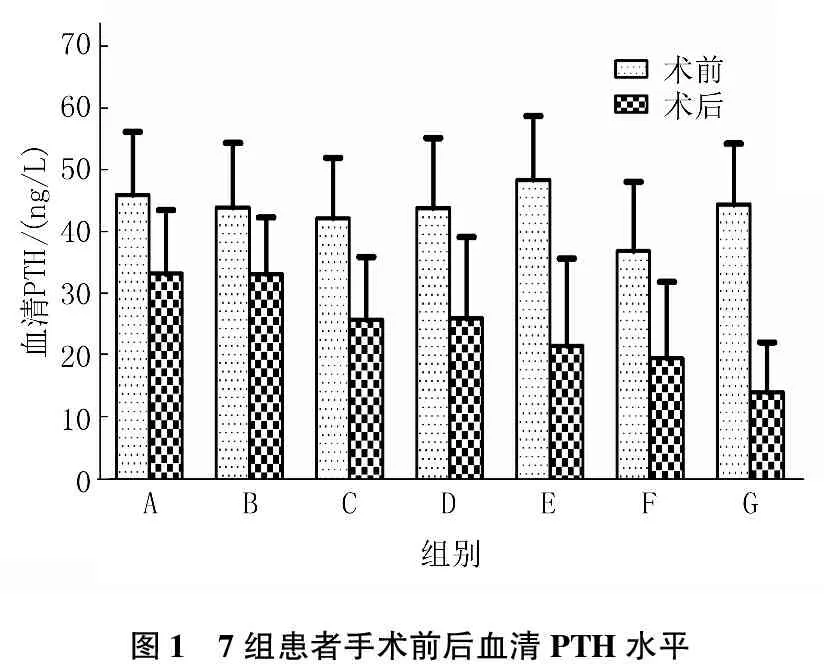
图1 7组患者手术前后血清PTH水平

图2 7组患者手术前后血钙水平
2.3 7组患者手术前后血清PTH、血钙水平差值比较
A、B 组患者血清PTH水平差值比较无显著差异(P>0.05); C、D、F 3组患者血清PTH水平差值比较无显著差异(P>0.05); E、G组患者血清PTH水平差值比较无显著差异(P>0.05); 但C、D、F 组患者血清PTH水平差值显著高于A、B组(P<0.01), 又E、G组患者血清PTH水平差值显著高于C、D、F组(P<0.01)。
A、B 组患者血钙水平差值比较无显著差异(P>0.05); D、E、F、G 4组患者血钙水平差值比较无显著差异(P>0.05); C组患者血钙水平差值显著高于A、B组(P<0.01), 又D、E、F、G组患者血钙水平差值显著高于C组(P<0.01)。见表1。

表1 7组患者手术前后血清PTH、血钙水平差值比较
2.4 术后低血PTH、低血钙和症状性低钙血症的发生率比较
所有患者中,术后发生低血PTH 73例(27.65%),低血钙137例(51.89%), 症状性低钙血症78例(29.55%)。其中E、F、G组低血PTH发生率高,C、D、E、F、G组低血钙和症状性低钙血症的发生率较高。

表2 7组患者术后低血PTH、低血钙和症状性低钙血症的发生率比较[n(%)]
3 讨 论
甲状旁腺形体较小,血供脆弱,与甲状腺关系密切,且位置变异大。因此手术中不易辨认,易受牵连,损伤甲状旁腺或血供,造成甲状旁腺功能减退并引发低钙血症,甚至发生永久性甲状旁腺功能减退。Costanzo等[4]报道,甲状腺切除术后暂时性甲状旁腺功能减退发生率高达38%~54%, 而永久性甲状旁腺功能减退发生率为0.5%~2%。Gac等[5]报道,甲状腺术后低血钙症的发生率可达2%~53%。血清PTH正常值15~65 ng/L, 低于15 ng/L即为低血PTH, 血钙正常值2.0~2.8 mmol/L, 低于2.0 mmol/L即为低钙血症[6]。本研究中,所有患者术前血清PTH、血钙水平均正常,术后6周复查均正常,无1例发生永久性甲状旁腺功能减退。
甲状腺手术的范围越大,甲状旁腺损伤的发生率越高,术后血清PTH、血钙水平下降值越高,已经成为外科手术中不争的事实。即使是经验丰富的甲状腺专业医师也不能确保每次手术都能完全区分甲状旁腺和淋巴结。文献报道的意外甲状腺切除发生率为9%~19%[7]。由同一手术小组配合实施的甲状腺手术,患者术后血清PTH、血钙水平均显著下降(P<0.01)。提示只要实施甲状腺手术,都会不同程度地影响到甲状旁腺的升高,这也要求施术者不能疏忽任何手术细节。本研究结果还显示,甲状腺切除范围越大,颈淋巴结清扫范围越大,患者血清PTH、血钙水平下降值越大,术后发生低血PTH、低血钙和症状性低钙血症的可能性越大。提示不同手术范围及术式对甲状旁腺功能的影响程度不同,切除范围和颈淋巴结清扫范围越大,对其功能的影响越大。这与国内多个学者的研究报道的结果基本一致[8-9]。此外,本研究结果中不同手术方式术后血清PTH、血钙的变化并非完全一致。这是因为血钙水平的下降除了受甲状旁腺功能减退的影响外,还与多种因素相关,包括术前禁食、药物作用、手术应激造成的体内激素水平改变导致钙代谢紊乱等。
预防术后甲状旁腺功能减退的关键在于术中对甲状旁腺的保护。甲状腺手术操作细致,要求施术者经验丰富,保持高度负责的态度,手术中要仔细辨认、操作精细,避免因粗暴操作导致的甲状旁腺损伤,因灼伤、切断或结扎甲状旁腺血管导致的血供阻断,甚或由于未明确辨别而导致甲状旁腺的误切,最大可能地保护甲状旁腺动脉及回流静脉。此外,Zedenius等[10]研究报道,常规甲状旁腺自体移植可以使得永久性甲状旁腺功能减退的发生率降低至0%, 但对选择性甲状旁腺自体移植患者暂时性甲状旁腺功能减退发生率增加。故建议必要情况下,可以选择即刻自体甲状旁腺移植[11]。术前可给予常规预防性钙剂的补充,但应研究需要,本研究患者在术前均未给予预防性钙剂补充。对术后已经出现低血钙或症状性低钙血症患者的治疗以补钙为主,以口服钙剂为主,避免静脉补充。
[1] 王松, 代文杰. 甲状腺全切除术中的甲状旁腺保护[J]. 中华普通外科杂志, 2012, 27(8): 691.
[2] 李振东, 刘宏伟, 董慧蕾, 等. 甲状腺全切除术中甲状旁腺及其功能的保护[J]. 中华耳鼻咽喉头颈外科杂志, 2010, 45(11): 899.
[3] Dionigi G, Van Slycke S, Rausei S, et al. Parathyroid function after open thyroidectomy: a prospective randomized study for ligasure precise versus harmonic FOCUS[J]. Head & neck, 2013, 35(4): 562.
[4] Costanzo M, Marziani A, Condorelli F, et al. Post-thyroidectomy hypocalcemic syndrome: predictive value of early PTH[J]. Ann. Ital. Chir, 2010, 81(4): 301.
[5] Gac E P, Cabané T P, Amat V J, et al. Incidence of hypocalcemia after total thyroidectomy[J]. Revista medica de Chile, 2007, 135(1): 26.
[6] 夏晓天, 樊友本, 伍波, 等. 双侧甲状腺切除术后甲状旁腺功能减退临床因素分析及防治[J]. 中国现代普通外科进展, 2013, 16(5): 373.
[7] Lo C Y. Parathyroid autotransplantation during thyroidectomy[J]. ANZ journal of surgery, 2002, 72(12): 902.
[8] 范西红, 贺青卿, 李霞, 等. 不同术式甲状腺手术对甲状旁腺素和血钙的影响[J]. 中华内分泌外科杂志, 2011, 5(4): 247.
[9] 朱国华, 邹贤, 宋智明, 等. 甲状腺不同手术方式对甲状旁腺功能的影响[J]. 中国现代普通外科进展, 2014, 17(5): 342.
[10] Zedenius J, Wadstrom C, Delbridge L. Routine autotransplantation of at least one parathyroid gland during total thyroidectomy may reduce permanent hypoparathyroidism to zero[J]. Australian and New Zealand journal of surgery, 1999, 69(11): 794.
[11] Athanasopoulos P G, Kyriazi M, Arkadopoulos N, et al. Parathyroid autotransplantation in extensive head and neck resections: case series report[J]. World journal of surgical oncology, 2011, 9(1): 1.

