不同孕期妇女尿液甲状腺功能相关激素含量变化*
蔡 佳,张 曼,赵旭宏,雷 婷,孟 倩,周 慧
(首都医科大学附属北京世纪坛医院检验科,北京100038)
妊娠期母体甲状腺功能紊乱严重影响母体和胎儿的生命健康[1-2],甲状腺功能状态的监测及甲状腺功能紊乱治疗的复查均需定期检测甲状腺功能相关激素水平。但实验室检测需多次采血,有创,患者依从性差;尿液是重要的体液成分之一,可以无创、大量、反复取样,患者配合度高。血液循环中游离甲状腺激素发挥生物学功能后,部分经尿液排出体外[3],二者间可能存在密切相关性[4]。经尿视黄醇结合蛋白(u RBP)校正后,本研究分析了孕期母体尿促甲状腺激素(u TSH)、尿游离三碘甲状腺原氨酸(u FT3)和尿游离甲状腺素(u FT4)含量的变化,为进一步通过检测尿液甲状腺功能相关激素含量来监测孕期母体甲状腺功能状态的研究奠定了基础。进而,为监测妊娠期妇女甲状腺功能状态提供新的、简便易行的检测方法,拓展尿液检测的应用领域。
1 资料与方法
1.1 一般资料 选择2011年11月至2012年3月北京世纪坛医院产科门诊的早期妊娠志愿者。筛选标准:(1)早期妊娠,孕周为9~12周;(2)年龄20~35岁;(3)单胎妊娠;(4)无肝、肾功能异常;(5)孕妇及配偶无家族遗传病史;(6)孕妇及配偶无其他的自身免疫病史;(7)无碘摄入过量史;(8)无在地方性甲状腺肿地区的生活史;(9)无影响甲状腺功能的药物史;(10)孕妇及配偶无其他的代谢性疾病;(11)无吸烟史;(12)血清甲状腺激素功能检测血清TSH浓度(s TSH)为0.270~2.500 mIU/L,其余各项指标均正常。依据以上标准筛选43名志愿者,经知情同意后随访至分娩。此项研究遵守赫尔辛基宣言的各项条款,并经过北京世纪坛医院伦理委员会的批准,对所有入选对象进行问卷调查及体格检查。其中,7名孕妇中途终止了随访,6名孕妇妊娠中期检查患糖尿病,最终有30名符合筛选标准的孕妇在北京世纪坛医院完成产前检查并分娩。其初次产检时的平均年龄为(28.267±0.421)岁,平均体质量指数(BMI)为(20.629±0.356)kg/m2,平 均 孕 周 为(11.000±0.230)周,平均s TSH为(1.511±0.103)mIU/L。
1.2 仪器与试剂 人视黄醇结合蛋白酶免疫分析试剂盒(美国Ray Biotech公司),MDF-382E(N)型-80℃冰箱(三洋电机有限公司),BY-320 A型医用离心机(北京白洋医疗器械有限公司),微量移液器(Eppendorf公司),T HZ-C-1型恒温振荡器(太仓市实验设备厂),Bio-Rad 680型酶标仪(美国Bio-Rad公司),Roche cobs e601全自动电化学发光免疫分析仪及配套试剂、耗材(瑞士罗氏公司)。
1.3 方法
1.3.1 标本采集 孕9~12周起直至分娩,每4周收集1次各孕妇的清洁中段随机尿标本(9:00~12:00)于100 mL无菌瓶中。2 h内1 500 r/min离心5 min,收集上清液,分装(10 mL/管)、标记,-80℃冰箱冻存备用。
1.3.2 电化学发光酶免疫分析法测定尿液TSH、FT3、FT4浓度 将尿液标本复融,5 000 r/min离心10 min,在Roche cobs e601全自动电化学发光酶免疫分析仪上以配套试剂测定其TSH、FT3和FT4的浓度。TSH的检测原理为双抗体夹心法,检测范围为0.005~100.000 mIU/L;FT3的检测原理为竞争法,检测范围为0.400~50.000 p mol/L;FT4的检测原理为竞争法,检测范围为0.300~100.000 p mol/L。
1.3.3 酶免疫分析法测定尿液RBP浓度 将尿液标本复融,5 000 r/min离心10 min,依照RBP酶免疫分析试剂盒说明书进行操作,Bio-Rad酶标仪测定各孔板的吸光度并计算各标本的浓度。
1.4 统计学处理 应用SPSS18.0软件进行统计学分析,计量资料用中位数(M)表示,孕期u TSH/u RBP、u FT4/u RBP和u FT3/u RBP含量变化的分析均采用一般线性模型-重复测量方差分析。检验水准α=0.05,以双侧P<0.05为差异有统计学意义。
2 结 果
2.1 孕期u TSH/u RBP含量的变化 测得u TSH(mIU/L)和u RBP(ng/mL)水平,计算u TSH/u RBP=[(u TSH×1 000)/u RBP](IU/g)。经正态性检验,各孕龄段的数据呈偏态分布(P<0.05),计量资料用中位数(M)表示(表1)。对各孕龄段的u TSH/u RBP进行一般线性模型-重复测量方差分析,差异无统计学意义(F=2.731,P>0.05)。

表1 正常孕妇孕期u TSH/u RBP的含量
2.2 孕期u FT3/u RBP含量的变化 测得u FT3(p mol/L)和u RBP(ng/mL)水平,计算u FT3/u RBP=[(u FT3×0.651)/u RBP](mg/g)。经正态性检验,各孕龄段的数据呈偏态分布(P<0.05),计量资料用M表示(表2)。对各孕龄段的u FT3/u RBP进行一般线性模型-重复测量方差分析,差异有统计学意义(F=6.222,P<0.05),孕期u FT3/u RBP含量变化呈线性趋势(F=27.480,P<0.05)。
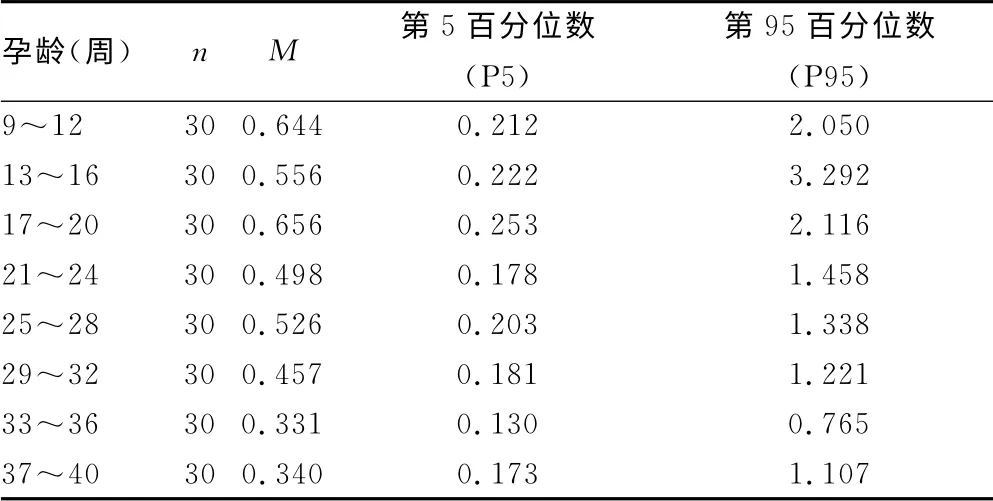
表2 正常孕妇孕期u FT3/u RBP的含量
2.3 孕期u FT4/u RBP含量的变化 测得u FT4(p mol/L)和u RBP(ng/mL)水平,计算u FT4/u RBP=[(u FT4×0.77688)/u RBP](mg/g)。经正态性检验,各孕龄段的数据呈偏态分布(P<0.05),计量资料用M表示(表3)。对各孕龄段的u FT4/u RBP进行一般线性模型-重复测量方差分析,差异有统计学意义(F=5.078,P<0.05),孕期u FT4/u RBP含量变化呈线性趋势(F=23.959,P<0.05)。
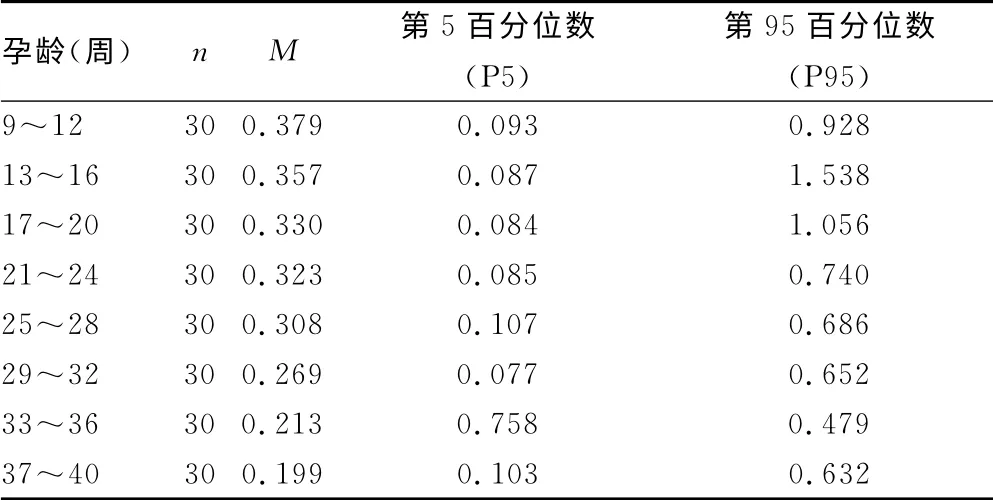
表3 正常孕妇孕期u FT4/u RBP的含量
3 讨 论
母体的甲状腺激素水平始终影响着胎儿的生长发育,特别是中枢神经系统的发育[5]。妊娠期甲状腺功能紊乱对母体和胎儿均会造成不同程度的不良影响,其发病率约为2%~3%[6],是妊娠期妇女常见的内分泌疾病。因此,临床应早期诊断、治疗妊娠期甲状腺功能紊乱,并定期复查、监控疗效。然而,即使在正常妊娠状态下,母体的一些生理变化也会引发复杂的内分泌变化和免疫应答反应[7],导致不同孕期甲状腺功能相关激素的水平发生变化。因此,需要建立针对不同妊娠时段的甲状腺激素参考值范围[8],并经常监测孕妇的甲状腺功能状态。然而,目前实验室甲状腺功能检测常需多次采血,采集方法有创,而尿液可以无创、大量、反复、随时取样,患者配合度高。以尿液代替血液定期监测妊娠期妇女的甲状腺功能状态,将更加方便、安全。
本研究选用u RBP可同时校正饮水量和肾功能改变对随机尿TSH、FT3和FT4浓度的影响。妊娠期妇女的循环血容量增加,肾小球滤过率在整个孕期均比非妊娠状态高50%;有效肾血浆流量比非妊娠状态增加80%,直至妊娠后期才明显降低;滤过分数则先降低,直至妊娠后期又恢复至非妊娠水平[9-11]。RBP相对分子质量仅为21×103,很容易经肾小球滤过并经肾小管重吸收[12],可校正整个妊娠期肾功能改变对母体尿液TSH、FT3和FT4浓度的影响,更真实准确地反映母体甲状腺功能状态的变化。
以往的研究表明,血液中的TSH和FT4经肾小球滤过及肾小管重吸收后随尿液排出体外,FT3则经肾小球滤过及肾小管分泌后随尿液排出体外[13-14]。且尿液与血液中TSH、FT3和FT4的含量变化基本一致[4,13],可以通过检测尿液监测其在血液中的含量变化。本研究在此基础上,分析了妊娠期妇女随机尿中甲状腺功能相关激素的含量及其变化。经u RBP校正后,各妊娠时段母体u TSH的含量无明显差异,u FT3和u FT4的含量呈线性趋势下降。本实验室的研究表明,经u RBP校正后,妊娠期妇女尿液FT3和FT4的含量与其在血清中的含量呈正相关[15]。Glinoer[16]报道,妊娠期妇女血清FT3和FT4的含量持续下降,与本研究u FT3和u FT4含量的变化趋势较为一致,可能机制如下:(1)妊娠1周起血清β-HCG的浓度即开始升高,3个月内达到高峰并下降。β-HCG的β链与TSH同源而具有促甲状腺活性,因此,妊娠早期高水平的β-HCG可刺激甲状腺分泌甲状腺激素。(2)妊娠中后期,胎儿生长发育较快,对碘的需求量较大,母体的基础代谢增强,肾小球滤过率增加等均会导致碘的消耗增加,导致甲状腺激素水平下降[17]。血清TSH含量在妊娠早期降低,16周后则逐渐升高,与本研究u TSH含量的变化趋势不一致。
由此可见,经u RBP校正后,健康孕妇各妊娠时段u FT3和u FT4的含量呈线性趋势下降,且与其在血清中的变化趋势较为一致,为进一步研究通过检测尿液监测妊娠期妇女甲状腺功能状态奠定基础,为临床定期监测妊娠期妇女的甲状腺功能状态提供更加方便、安全的检验方法。
[1]EI Baba KA,Azar ST.Thyroid dysfunction in pregnancy[J].Int J Gen Med,2012,5:227-230.
[2]Inoue M,Arata N,Koren G,et al.Hyperthyroidism during pregnancy[J].Can Fam Physician,2009,55(7):701-703.
[3]Shakespear RA,Burke CW.Triiodothyronine and thyroxine in urine.I.Measurement and application[J].J Clin Endocrinol Metab,1976,42(3):494-503.
[4]Burke CW,Shakespear RA,Fraser TR.Measurement ofthyroxine and triiodothyronine in human urine[J].Lancet,1972,2(7788):1177-1179.
[5]Allan WC,Haddow JE,Palomaki GE,et al.Maternal thyroid deficiency and pregnancy complications:implicationsfor population screening[J].J Med Screen,2000,7(3):127-130.
[6]van den Boogaard E,Vissenberg R,Land JA,et al.Significance of(sub)clinical thyroid dysfunction and thyroid au-toimmunity before conception and in early pregnancy:asystematic review[J].Hum Reprod Update,2011,17(5):605-619.
[7]Fister P,Gaberscek S,Zaletel K,et al.Thyroid volumechanges during pregnancy and after delivery in an iodinesufficient republic of slovenia[J].Eur J Obstet GynecolReprod Biol,2009,145(1):45-48.
[8]Yan YQ,Dong ZL,Dong L,et al.Trimester-and method-specific reference intervals for thyroid tests in pregnantChinese women:methodology,euthyroid definition and iodine status can influence the setting of reference intervals[J].Clin Endocrinol(Oxf),2011,74(2):262-269.
[9]Larsson A,Palm M,Hansson LO,et al.Cystatin C andmodification of diet in renal disease(MDRD)estimatedglomerular filtration rate differ during normal pregnancy[J].Acta Obstet Gynecol Scand,2010,89(7):939-944.
[10]Sturgiss SN,Wilkinson R,Davison JM.Renal reserve duringhuman pregnancy[J].Am J Physiol,1996,271(1 Pt 2):F16-20.
[11]Dunlop W.Serial changes in renal haemodynamics duringnormal human pregnancy[J].Br J Obstet Gynaecol,1981,88(1):1-9.
[12]Fex G,Hansson B.Retinol-binding protein from humanurine and its interaction with retinol and prealbumin[J].Eur J Biochem,1979,94(1):307-313.
[13]Yoshida K,Sakurada T,Kaise K,et al.Measurement ofthyroid stimulating hormone(TSH)in human urine[J].Endocrinol Jpn,1988,35(5):733-739.
[14]Burke CW,Shakespear RA.Triiodothyronine and thyroxine in urine.II.Renal handling,and effect of urinary protein[J].J Clin Endocrinol Metab,1976,42(3):504-513.
[15]Cai J,Zhao XH,Lei T,et al.Urinary thyroid hormone parameters test for evaluating the thyroid function duringpregnancy[J].Syst Biol Reprod Med,2014,60(3):171-176.
[16]Glinoer D.The regulation of thyroid function in pregnancy:pathways of endocrine adaptation from physiology topathology[J].Endocr Rev,1997,18(3):404-433.
[17]苏会璇,韦慈,连冬梅.妊娠各期孕妇甲状腺激素变化的探讨[J].中国医师杂志,2010,12(6):725-726.

