剖宫产术式临床探讨
金童 周原
一个循证医学系统回顾研究中[1]发现有趣的是:剖宫产术是全球育龄期妇女可能面临的一种普通手术,然而有很少可获得的文献资料显示有一种剖宫产术式是最理想的。本研究旨在探讨在基层医院剖宫产术式的临床运用。我院2000年12月开展新式剖宫产术,2003年至今逐步开展观察组剖宫产术式,取得良好的效果,现已广泛应用。我们通过对比性研究,观察组剖宫产术、新式剖宫产术及再次手术腹腔粘连情况,以期选择最合理的术式,更好地减少或减轻并发症,有益于基层医院推广,现报告如下。
1 资料与方法
1.1 一般资料
1.1.1 选择2003年1月至2012年10月两组有剖宫产指征的产妇,观察组765例,同期新式剖宫产术390例,年龄23-37岁,平均年龄27岁,两组手术原因均以胎儿窘迫、头盆不称、臀位、子痫前期、横位、前置胎盘等为主要原因。两组孕产妇年龄、手术原因及手术前产时情况等比较差异无统计学意义(P>0.05),具有可比性。
1.1.2 选择我院2003年1月至2012年10月对第二次手术进行回顾性分析,既往有剖宫产再次手术者267例进行观察分析。其中观察组165例,新式剖宫产史者102例为对照组,2组病例前次剖宫产指征差异无统计学意义(P>0.05),切口均如期愈合。
1.2 方法
1.2.1 对照组采用新式剖宫产术[2]。
1.2.2 观察组剖宫产术式 在耻骨上2 cm~3 cm之间(即Pfannenstiel切口与Joel-Cohen切口之间)腹部正中横行直线切开皮肤12~15 cm,将脂肪层、腹直肌前鞘、腹直肌及腹膜一起撕拉开,不分离子宫浆膜层,不下推膀胱,于膀胱与子宫下段附着部位上2 cm至子宫下段与子宫体交界部位下3 cm之间,用1/0可吸收线自切口外1 cm处缝合打结,连续全层缝合子宫切口,在另一侧切口外1 cm处打结,回转水平大针距褥式缝合周围子宫浅肌层及子宫浆膜层,使其腹膜化,用1/0可吸收线纵行大针距缝合腹膜,缝线不拉紧(使分开腹膜刚好贴近而不影响腹膜血运为准),皮内缝合皮肤。
1.2.3 麻醉方法 联合硬膜外麻醉及腰麻。
1.3 观察项目
1.3.1 两组的观察项目 手术时间、切皮至胎儿娩出时间、进腹出血量、手术出血量、术后排气时间、术后疼痛时间及新生儿Apgar评分。
1.3.2 两组再次手术观察项目 再次剖宫产的开腹时间、手术总时间、开腹出血量及术中患者出血量,术中观察切口与腹直肌、腹膜、大网膜、膀胱等粘连情况进行比较。
1.4 统计学方法 采用SPSS 17.0软件分析,所得数据计数资料χ2检验,计量资料以±s表示,采用 t检验,P<0.05为有统计学意义。
2 结果
2.1.1 两组手术情况的比较结果,见表1。
2.1.2 两组术后情况的比较,见表2。
研究结果显示:改良组与对照组在进腹时间、切皮至胎儿娩出时间、手术总时间、进腹出血量、手术出血量等方面的比较P<0.05;术后改良组与对照组比较有统计学意义(P<0.05),且改良组皮内缝合,不需拆线,具有美学效应。
2.1.3 再次手术的两组手术情况的比较,见表3。
2.1.4 再次手术对两组粘连情况的比较,见表4。
表1 两组手术术中情况效果比较(±s,min,ml)
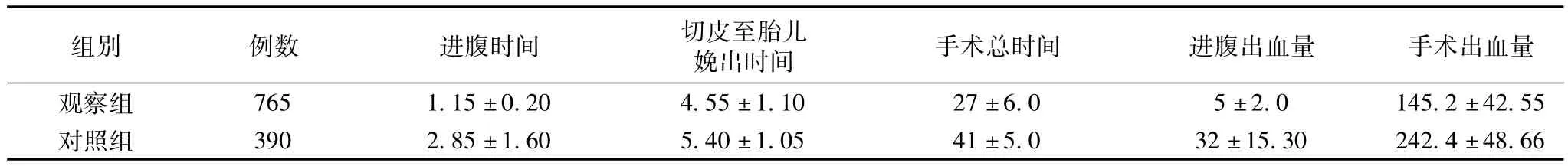
表1 两组手术术中情况效果比较(±s,min,ml)
注:P<0.05
手术总时间 进腹出血量 手术出血量观察组 765 1.15±0.20 4.55±1.10 27±6.0 5±2.0 145.2±4组别 例数 进腹时间 切皮至胎儿娩出时间2.55对照组 390 2.85±1.60 5.40±1.05 41±5.0 32±15.30 242.4±48.66
表2 两组术后情况比较(±s,h,d)
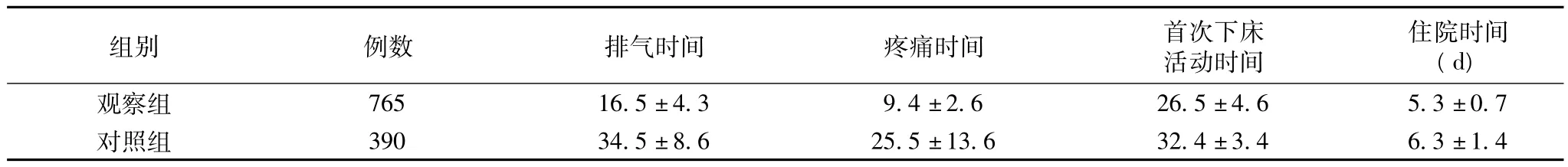
表2 两组术后情况比较(±s,h,d)
?

表3
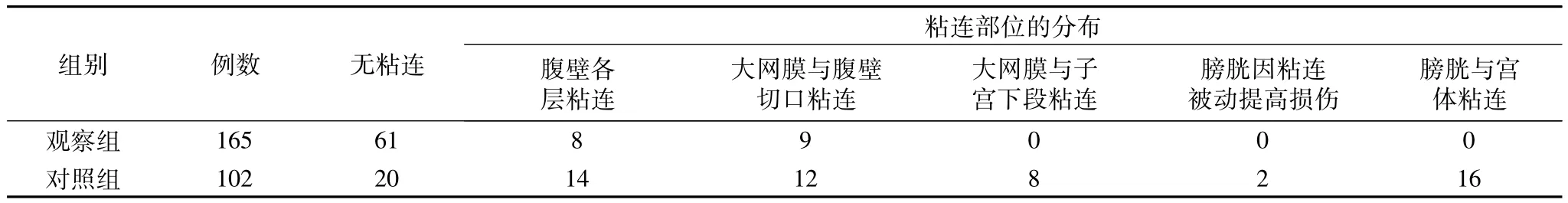
表4 观察组与对照组腹壁粘连情况比较(例)
研究结果显示:在二次剖宫产时,改良组与对照组在进腹时间、切皮至胎儿娩出时间、手术总时间、手术出血量等方面比较(P<0.05),具有统计学研究价值。二次剖宫产发现,改良组大网膜与膀胱宫体粘连紧密、膀胱因粘连被提高损伤、膀胱与宫体粘连均未发现粘连,而对照组大网膜与膀胱宫体粘连紧密12例,膀胱因粘连被提高损伤3例,膀胱与宫体粘连16例,统计学显示差异有统计学意义(P<0.05),改良组有利于二次手术,对患者损伤较小。
3 讨论
在Pfannenstiel切口与Joel-Cohen切口之间[3]切开皮肤,能有效避开锥状肌、便于腹直肌撕拉,不影响胎儿娩出,利于BMI高的切口愈合;联合皮内缝合,与对照组比较,切口并发症的发生率没有显著差异,但皮内缝合更易提高产妇满意度。
进腹采用皮下脂肪层、腹直肌前鞘、腹直肌、腹膜一起撕拉开,不再分离腹壁各层,保护细胞结构,避免细胞内液外溢增加感染率[4],完整保留腹壁各层走行的腹壁的血管及神经,减少术后疼痛程度及时间,减少创面及出血,减少瘢痕形成机会,节约结扎止血及分离各层时间,明显缩短了进腹时间及胎儿娩出时间,更适宜紧急剖宫产,与对照组比较,有统计学意义;在再次剖宫产时,观察组腹壁粘连、组织疏松程度、手术难度、手术风险,明显优于对照组,具有统计学意义(P<0.05)。另外观察组腹壁各层粘连8例,可能与研究初期手术技巧有关。手术总时间存在差异,可能还与术中止血相关。
于膀胱与子宫下段粘着部位上沿2 cm至子宫下段与子宫体交界部位下3 cm之间取子宫切口,增加再次剖宫产子宫切口选择机会,避免子宫切口延裂损伤子宫动脉下行支及膀胱,缝合延裂切口不易损伤输尿管及膀胱;不下推膀胱,膀胱后壁与子宫之间无渗血。单层子宫切口缝合可能减少出血量、手术时间及术后疼痛[5]。然而,在最近一个前瞻性队列研究[6]中发现单层缝合子宫切口与膀胱粘连之间有一定联系,再次剖宫产时对照组8例膀胱与子宫前壁下段粘连,膀胱与宫体粘连10例,而观察组无1例发生,研究结果与文献相符。有研究[7]认为,双层子宫切口缝合愈合良好,瘢痕妊娠几率下降。一些随机对照试验[2]发现在随后妊娠中,单层缝合子宫可能增加子宫破裂风险,推荐基层医院及技术落后的贫困地区采用双层子宫缝合法。
近20年来关于腹膜缝合与否观点各一,没有定论[8,9]。Cheong等[10]的近期Meta分析发现剖宫产术不缝合较缝合腹膜明显增加粘连形成的几率;Hamel[11]研究指出初次剖宫产腹壁缝合明显减少再次剖宫产粘连形成;Myers and Bennett[12]在研究分析剖宫产术后严重粘连原因时证实了不缝合腹膜与严重粘连有很大关系。严密缝合腹膜可造成腹膜组织局部缺血、坏死增多,增加纤维蛋白的沉积,这样缝合腹膜不仅不会减少粘连,反而增加粘连的发生[13]。本研究组基本与文献研究结果一致,腹膜轻轻地缝合,形成人工屏障,再次剖宫产腹腔粘连明显减少,并且粘连较疏松。尽管本研究组有9例发生大网膜腹壁粘连,可能与缝线过紧导致局部腹膜缺血有关,其研究结果表明两组粘连对比具有统计学意义(P<0.05)。纵向缝合腹膜避免腹膜人为使膀胱被动提高,增加第二次手术时的损伤机会,对照组第二次手术时因膀胱粘连太高,损伤膀胱2例。
该术式最大程度地简化了手术步骤,使胎儿娩出时间及总手术时间明显少于对照组;手术顺应人体解剖的生理特点,尽可能保留血管和神经,使组织损伤小,出血少,术后疼痛轻,术后病率明显降低;由于手术时间短,减少了对肠管及网膜的刺激,胃肠功能恢复快,排气时间短;术后粘连轻,术后疼痛轻,恢复快,皮内缝合美观,住院时间短,减轻了患者的痛苦及经济负担,值得基层医院临床推广。
[1]DoddJM,AndersonER,GatesS.Surgical techniques for uterine incision and uterine closure at the time of caesarean section.Cochrane Database Syst Rev,2008,16:CD004732.
[2]马彦彦.新式剖宫产术.北京:科学技术出版社,1997:41-44.
[3]Justus G,NataliaN,MatthewsM,et al.Techniques for cesarean section.American Journal of Obstetrics & Gynecology,2009,201(5):431-444.
[4]马彦彦.新式剖宫产术特殊并发症.中国实用妇科与产科杂志,2003,19(7):402.
[5]DoddJM,AndersonER,GatesS.Surgical techniques for uterine incision and uterine closure at the time of caesarean section.Cochrane Database Syst Rev,2008,16:CD004732.
[6]BlumenfeldYJ,CaugheyAB,El-SayedYY,DanielsK,LyellDJ.Single-versus double-layer hysterotomy closure at primary caesarean delivery and bladder adhesions.BJOG,2010,117:690-694.
[7]Rotas MA,Haberman S,Levgur M.Cesarean scar ectopic pregnancies:etiology,diagnosis,and management.Obstet Gynecol,2006,107(6):1373-1381.
[8]Alpay Z,Saed G,Diamond M.Postoperative adhesions:from formation to prevention.Semin Reprod Med,2008,26:313-321.
[9]El-Mowafi D,Diamond M.Are pelvic adhesions preventable?.Surg Technol Int,2003,11:222-235.
[10]CheongY,PremkumarG,MetwallyM,PeacockJL,LiTC.To close or not to close?(A systematic review and a meta-analysis of peritoneal non-closure and adhesion formation after caesarean section).Eur J Obstet Gynecol Reprod Biol,2009,147:3-8.
[11]HamelKJ.Incidence of adhesions at repeat cesarean delivery.Am J Obstet Gynecol,2007,196:e31-e32.
[12]MyersSA,BennettTL.Incidence of significant adhesions at repeat cesarean section and the relationship to method of prior peritoneal closure.J Reprod Med,2005,50:659-662.
[13]冉崇兰,李宁,綦小蓉.stark剖宫产后再次手术腹腔粘连情况分析.中国实用妇科与产科杂志,2004,20(5):276.

