如何应对2型糖尿病患者高血糖管理中的不确定性
埃斯波西托 等
(王燕飞 编译中南大学糖尿病中心/中南大学湘雅二医院内分泌科)
引言
2011年,全球糖尿病患者达3.66亿,这个数目到2030年预计将上升至5.52亿,从目前的数字来看,过去对糖尿病患者数量的估计都过于保守。糖尿病可以增加微血管和大血管相关的残疾和致命性并发症的风险。糖尿病是第一种基于实践指南将疾病特异指标应用到对护理和预防服务质量进行打分的疾病。美国最近的一项研究指出,大约有一半(48.7%)的糖尿病患者仍然没有达到血糖控制目标;只有14.3%的患者在所检测的三项指标中均达标,即糖化血红蛋白(HbA1c<7%),血压(<130/80mmHg)和低密度脂蛋白胆固醇(<100mg/dl)的水平均达标。目前这种情况距离2型糖尿病的血糖控制目标仍有很长一段路程,除了实现糖化血红蛋白控制目标,理想情况下还应该:a)逆转一个或多个潜在的病理生理进程;b)减少不良效应及结局;c)提高患者的生活质量;d)减少糖尿病的微血管和大血管并发症及糖尿病相关的死亡率。
临床的不确定性
在医疗领域中的不确定性比比皆是。虽然人们认为临床上的不确定性对医生来说是小菜一碟,但它一旦出现就会成为影响医师行为的一个重要独立因素。临床上的不确定性来源广泛,但至少部分上,临床不确定性可通过循证医学将科学研究的数据转换成可以减少不确定性的概率,这使人们能管理、掌握临床上的不确定性。然而,所面临的主要障碍之一是在日常的基础上,临床医生如何去选择现有的最佳证据。直到今天,无论如何查阅文献,无论咨询任何权威的专家,一些问题仍然不能得到满意的解答。不可避免的临床不确定性可能会具有潜在的临床惯性,就如卫生保健提供者不能按照指南的要求去开始或加强治疗。有效性的不确定性是临床不确定性最古老的来源,它并不仅限于糖尿病:它驱使医生依靠归纳推理得出将试验中的数据(平均数据)应用到现实中每一位患者的有效性和可行性的结论。
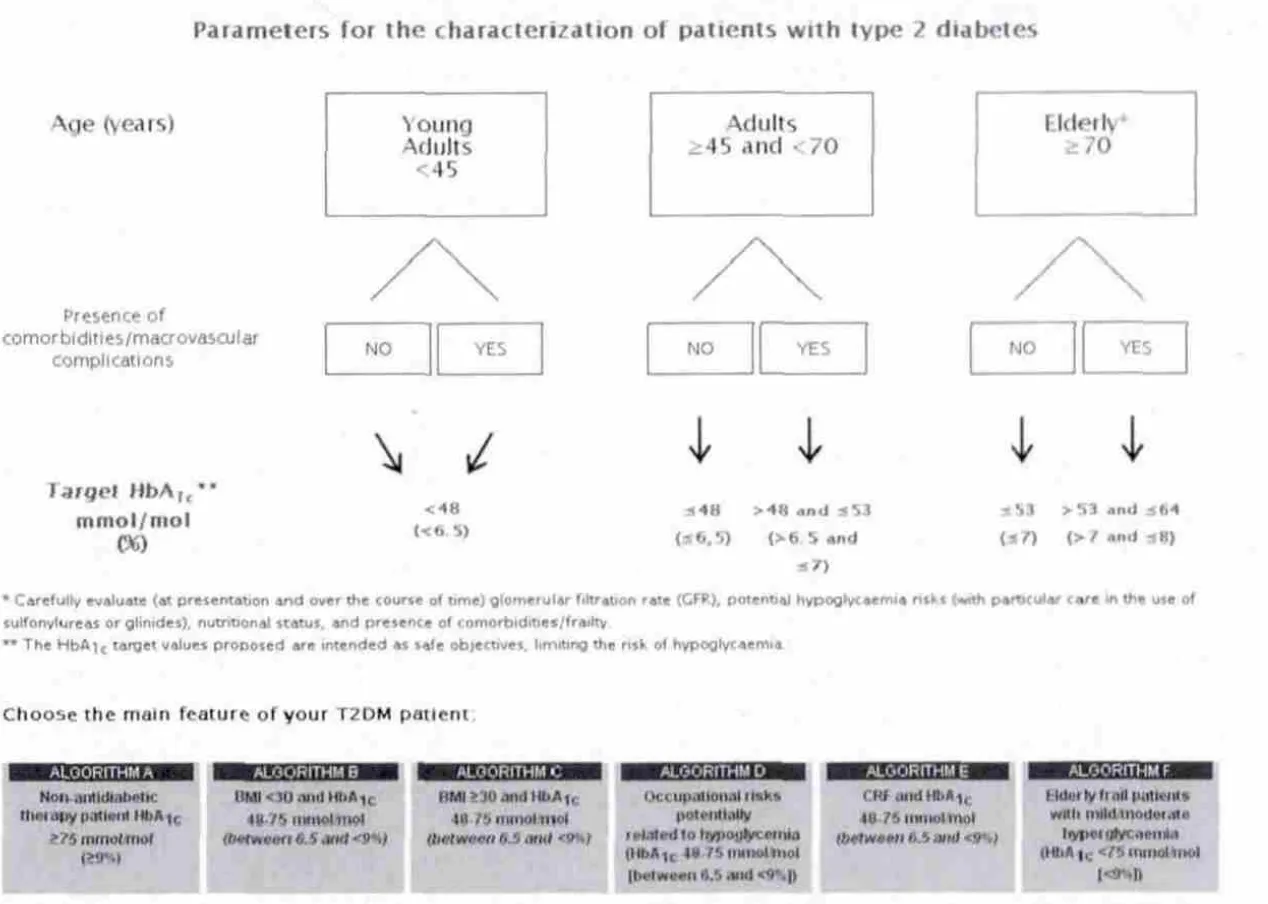
图1 对肥胖和糖尿病风险的影响水平及层面(防止儿童肥胖进展)(2007年 美国国家科学院出版社)
2型糖尿病的高血糖管理
在2型糖尿病的高血糖药物管理中,不确定性也比比皆是。不确定性的来源包括但不限于:一整套的糖化血红蛋白(HbA1c)目标,二甲双胍治疗失败后的理想序贯治疗方案,药物疗法的复杂性,抗高血糖药对人体的可能危害,替代治疗或临床治疗的结局,为防止血管并发症所需要治疗的危险因素的层次等级。当今或以后,日益增长的在临床上可用的糖尿病药物种类,使得探索可被推荐使用的所有可能的药物组合和所有序贯治疗的组合更加困难。所以我们的推论是,糖尿病的治疗法则不能做到真正的以循证为基础,因为实际的研究中不能将所有可用的治疗方式进行组合并比较其疗效。
Tschöpe等最近提出了另一种来源的不确定性,他们强调最近的指南不能指导特定降糖药在存在合并症的糖尿病患者中的使用。由于2型糖尿病患者常合并有许多其他疾病(如超重或肥胖,血脂异常,高血压,心血管疾病及肾功能受损),因此由Tschöpe和他的同事提出的专家意见似乎更合时宜也更符合临床实践。支持他们的专家意见中的证据是最有力的证据;然而,随机对照试验(RCT)的结果和普遍的2型糖尿病患者的现实状况之间的分歧仍然是个问题。伴随的这篇文章的是一个完整的长长的药物清单,其中包括推荐使用的药物,禁忌使用的药物或中性的药物,临床医生根据自己的临床判断(包括临床经验,知识和技能的结合)从中为特定的患者选择最适合的药物。
近日,意大利糖尿病专家协会(Associazione Medici Diabetologi,AMD)认为我们需要根据患者的不同表型,为2型糖尿病患者制定个性化的治疗方案,以达到在安全范围内尽可能控制血糖的目标。因此,据报道,为一些最常见的2型糖尿病患者表型所量身定制的治疗方案已经被开发出来。例如,在图1中的这些治疗路径以在线英语形式程序在一个交互操作版本的网页上(http://www.aemmedi.it/algoritmi_it_2013.)。读者可以根据自己的临床特点迅速找到感兴趣的主题,也可以很容易地一步一步跟随建议的附加治疗途径。网上公布的建议有利于及时更新,确保所有的医疗保健专业人士能在他们的办公室阅读到治疗路径的最新版本。我们希望这种方式在提高药物治疗的依从性方面也有一定的作用。来自药学部的数据,在一项包括100个健康试验超过6,400万个对象的回顾性分析中,进行包括2型糖尿病在内的6种慢性疾病的药物治疗坚持性及依从性分析显示:坚持连续12个月口服降糖药的受试者占72%,而坚持连续两年服药的受试者百分率降至40%。
首要任务是要设定HbA1c目标
糖化血红蛋白目标的选择是专家意见中所忽视的一个领域。这也不是没有实际的意义,内科医生面对的特定患者最适合的HbA1c目标的初始个体化,能去除关于有合并症的患者降糖药物选择上的不协调及分歧。举个例子来说,一个伴大血管并发症的中年患者(定义为>45岁)或老年患者(>70岁):在这种情况下,HbA1c目标必需有所上调(应从7%上调至8%),这将导致一个相对不太强化的治疗模式,也能有效降低副作用(药物相关的)。并非每一位2型糖尿病患者都能从强化血糖控制中获益,因此糖尿病药物(包括胰岛素)需灵活应用以达到个体化的血糖控制目标及持续的专业帮助。
肥胖
2型糖尿病常常合并肥胖。据世界卫生组织估计,肥胖造成了全球44%的糖尿病负担,23%的缺血性心脏疾病负担和7%~41%的某些癌症负担。即使是中度的减肥(减少体重的5%~10%)已被证明可以改善肥胖的2型糖尿病患者的代谢功能及降低患其他合并症的风险。因此,应避免使用或谨慎使用会导致体重增加的糖尿病药物。对于肥胖的2型糖尿病患者,在二甲双胍的治疗不能使HbA1c达标后,对控制体重有利的二线治疗选择是:GLP-1受体激动剂,DPP-4抑制剂,阿卡波糖,胆汁酸螯合剂,胰淀素类似物。在基于GLP-1受体激动剂治疗的荟萃分析,GLP-1受体激动剂可以显著降低体重,比基线体重降低2~2.4Kg不等。肥胖时GLP-1的肠促胰岛素效应受损,这可能是导致肥胖患者出现高血糖、食欲增加、胃的排空加快等现象的原因。在AMD的推荐中,GLP-1受体激动剂是肥胖糖尿病患者继二甲双胍治疗失败后的第一选择,尤其适用于那些仅餐后高血糖的患者,这种情况中阿卡波糖也被推荐使用。
个体化糖尿病学是有效解决方案吗?
通常伴随药物遗传学、基因组学和癌症医学,个体化医学是一门强调定制式医疗保健的医学模式,尽可能达到所有的决定和实践均是根据特定患者量身定做的目标。那些能应用于所有人群的治疗策略或许会成为过去式。然而,内科医生对HbA1c达标的意愿和信念(现在该目标的水平是根据每一位患者量身定制的)对于减少不必要的治疗仍然是最重要的。治疗法则中推荐的治疗方案呈现了关于有效性和安全性的科学依据之间最好的折中,这些均是根据随机对照实验。同时,治疗法则也从真正意义上解释了2型糖尿病。
然而对于务实的医生而言,强化血糖控制能降低2型糖尿病患者出现微血管并发症风险的这个观点仅是勉强能被接受,并且只是适用于大部分而不是所有的糖尿病患者。而且,强化血糖控制会增加严重低血糖的风险。14个临床试验随机抽取了28,614名2型糖尿病患者(15,269名患者接受强化血糖控制,13,345名接受传统血糖控制),然后不论各试验在个体目标之间或实际达标的血糖控制水平之间的差异,将这14项试验进行关于强化降糖效果的荟萃分析。
个体化的糖尿病学在提高糖尿病管理的医疗实践质量方面有潜在的价值,但是还需要不断进行具体的研究。个体化的糖尿病学也应充分利用移动设备相关的先进技术和干预措施,这对糖尿病自我管理有积极的影响。最近的一项对照研究表明,一个以护士为主导的网络在线疾病管理程序可以实现HbA1c在6个月内更大幅度的下降,但这个差异不会持续到12个月。严格遵循个体化的治疗是否会使2型糖尿病患者获益更多?针对这个假设,AMD已经推出干预性的、国家级计划的试验专门对其进行验证,而这绝非是偶然的举措。

