气道正压治疗阻塞性睡眠呼吸暂停综合征不同压力滴定方法的比较:随机、单盲、自身对照临床研究
李燕,刘欣欣,王莞尔,王扬,高和
·临床研究·
气道正压治疗阻塞性睡眠呼吸暂停综合征不同压力滴定方法的比较:随机、单盲、自身对照临床研究
李燕,刘欣欣,王莞尔,王扬,高和
目的比较单纯中重度阻塞性睡眠呼吸暂停综合征(OSAS)患者整夜值守多导睡眠监测下人工压力滴定(PSG-CPAP)、多导睡眠监测下自动气道正压压力滴定(PSG-APAP)和自动气道正压压力滴定(APAP)的有效性和安全性。方法收集20例单纯中重度OSAS患者,序贯接受3种不同压力滴定治疗。对患者主要的有效性指标(滴定压力、残存呼吸事件、睡眠结构)和安全性指标(面部皮肤压伤情况、压力滴定期间舒适性的主观评价和不良主诉)进行比较。结果在有效性指标中获得的结果显示,PSG-APAP、APAP和PSG-CPAP均有效。PSG-APAP和APAP滴定90%时间压力较PSG-CPAP滴定最佳压力平均高3.05cmH2O和2.55cmH2O(P<0.01),但PSG-APAP与APAP间差异无统计学意义(P>0.05)。PSG-APAP和APAP滴定平均压力与PSG-CPAP滴定最佳压力间无统计学差异(P>0.05)。PSG-CPAP、PSG-APAP和APAP的残存睡眠呼吸暂停低通气指数(AHI)差异无统计学意义(P>0.05);压力滴定治疗后血氧饱和度下降指数(ODI)明显减少(P<0.01),但PSG-CPAP与PSG-APAP间差异无统计学意义(P>0.05),两种滴定方法在改善ODI上具有同等效果。与基线PSG比较,PSG-CPAP和PSG-APAP压力滴定后,患者睡眠效率差异无统计学意义(P>0.05),觉醒指数(ArI)明显下降(P<0.01),N1、N2期睡眠占总睡眠时间的百分比(N1%、N2%)明显降低(P<0.01,P<0.05),N3%和R%增加(P<0.05,P<0.01),PSG-CPAP和PSG-APAP两种滴定方法均能改善睡眠结构,但差异无统计学意义(P>0.05)。在安全性指标中获得的结果显示,研究期间受试者均未出现面部皮肤压伤,未发现任何与压力滴定相关的严重不良事件。滴定研究期间患者的主要不适包括干扰睡眠、眼或口干、头痛、憋气、腹胀等。结论对单纯中重度OSAS,采用PSG-APAP和APAP压力滴定和治疗均安全有效,滴定出的平均压力可为CPAP确定最佳治疗压力。
睡眠呼吸暂停,阻塞性;持续气道正压通气;多导睡眠描记术
成人阻塞性睡眠呼吸暂停综合征(obstructive sleep apnea syndrome,OSAS)是常见的睡眠障碍性疾病,可造成多系统损害和睡眠质量下降[1-3]。对多数OSAS患者来说,目前最有效的治疗是持续气道正压(continuous positive airway pressure,CPAP)通气[4],以抵消睡眠期间上呼吸道倾向于陷闭的力的作用,达到开放气道的目的。CPAP治疗的关键因素之一是确定治疗压力。目前国际公认的标准技术方法PSG-CPAP压力滴定[5]是指在睡眠中心,标准多导睡眠监测(polysomnography,PSG)状态下,由多导睡眠技术人员进行整夜值守和实时调试的方法,但缺点是经济成本高,工作负荷大,费时费力。自动气道正压压力滴定(automatic positive airway pressure,APAP)可感知患者在睡眠期间的呼吸事件,理论上可根据患者的实际需要实时自动调整输出压力,降低平均气道压。目前国外虽然有APAP压力滴定实践参数可以参考,但与PSG-CPAP压力滴定比较的随机对照研究资料有限,也尚缺乏PSG监测下APAP压力滴定的推荐指南,特别是与标准PSG-CPAP压力滴定比较的研究尚少。本研究为随机、单盲、自身对照研究,采用三阶段交叉试验设计,对PSG-APAP,PSG-CPAP和APAP压力滴定的有效性和安全性进行比较。
1 资料与方法
1.1研究对象 2011年11月-2012年8月,空军总医院临床睡眠医学中心确诊、符合纳入标准的OSAS患者25例。本研究方案经空军总医院伦理委员会批准,所有受试者均自愿参加研究并签署知情同意书。
OSAS诊断标准:根据病史、体征和PSG监测结果进行诊断。根据中华医学会呼吸病学分会睡眠呼吸障碍学组提出的病情分度标准[6],睡眠呼吸暂停低通气指数(AHI)<5次/h为正常,5次/h≤AHI≤15次/h为轻度OSAS,15次/h<AHI≤30次/h为中度OSAS,AHI>30次/h为重度OSAS。
1.1.1纳入标准 ①年龄18~80岁;②性别不限;③PSG确诊的单纯OSAS[6];④AHI>15次/h;⑤能接受本试验研究,依从性较好;⑥本人愿意参与试验研究并签署知情同意书。
1.1.2排除标准 符合以下任一标准者:①心理智力缺陷不能完成问卷;②精神状态不能很好合作;③中枢型或混合型睡眠呼吸暂停患者;④AHI≤15次/h;⑤伴严重心、肝、肾功能衰竭,神经系统疾病,中重度慢性阻塞性肺病,肺泡低通气,Cheyne-Stoke呼吸,肺大疱和影响呼吸的神经肌肉病变等疾病者;⑥药物或酒精成瘾;⑦无鼾声的OSAS患者(自然的或软腭术后);⑧鼻或面部皮肤感染或损伤患者;⑨急性鼻窦或鼻旁窦疾患患者;⑩不能或不愿提供知情同意或不能遵守试验要求者;⑪对呼吸机产品接触部件过敏或过敏体质者;⑫正在进行CPAP或双水平无创气道正压通气等治疗者。
1.1.3剔除标准 符合下列其中之一项者:①未按要求完成试验研究;②试验期间因不良反应被迫中断试验或试验设计者出于安全考虑认为不宜继续试验;③患者要求退出试验。
1.2试验设计
1.2.1随机、单盲、自身对照 本研究采用三阶段交叉的试验设计,干预措施为3种压力滴定方式(PSG-CPAP、PSG-APAP和APAP)。预先采用随机数字表法安排3种治疗方法序贯实施的次序,随机分配患者的实施方案。在不同压力滴定方法之间设置洗脱期(2d)以确保上一种滴定方法的影响被消除。搜集3种方法在患者中所测得的有效性和安全性指标并进行比较。单盲:对数据分析者实施盲法。自身对照:搜集序贯治疗过程中3种压力滴定所得数据,实施自身对照。
1.2.2干预措施及PSG监测 所有患者在未治疗前(基线)均采用Alice 5多导睡眠仪(Philips Respironics公司)行整夜标准PSG监测,监测时间≥6h,监测导联包括F3-M2、F4-M1、C3-M2、C4-M1、O1-M2和O2-M1,下颏及胫骨前肌肌电、眼电、心电和鼻压力气流,口鼻热敏气流,脉搏血氧饱和度,胸腹运动,体位,鼾声并进行同步视频、音频记录。将治疗前诊断时监测得到的睡眠结构各项指标作为基线数据。
准备工作:滴定前先常规行30min的压力滴定、面罩适配及OSAS相关知识教育,同时为患者选择合适的面罩。压力滴定相关操作及教育由获得美国注册多导睡眠技师资质的技师进行。应用的呼吸机(REMstar Auto A-Flex system 501M型)和面罩(Comfort Classic MASK-M)均购自Philips Respironics公司。同一患者在接受不同压力滴定方法时,使用之前适应的面罩,不可更换。
PSG-CPAP压力滴定:严格按照2008年美国睡眠医学会(AASM)压力滴定指南[5],制定标准操作规程,由技术人员整夜值守,标准PSG监测,同时监测面罩压力、漏气量和气流信号。进行CPAP最佳压力测定时要消除所有体位和所有睡眠期下的阻塞性呼吸暂停、低通气、呼吸努力相关觉醒和鼾声。
PSG-APAP压力滴定[4]:标准PSG监测,实时面罩压力、漏气量和气流信号显示,整晚滴定中技术员可通过调整面罩位置或用下颌托干预过度漏气。
APAP压力滴定:仅佩戴滴定治疗呼吸机,技术人员不进行任何干预,于次日清晨使用Encopro2软件下载数据。
人工滴定时间必须>4h,并且包括至少15min仰卧位快眼动(R期)睡眠。PSG-APAP与APAP滴定时间必须>6h,5h漏气<24L/min,滴定压力4~20 cmH2O。每个研究对象均在7 d内完成试验。
1.2.3多导睡眠图与压力滴定结果判读 研究结果由获得美国注册多导睡眠技师资质的专职技师按照AASM标准[7]人工逐帧判读。
1.3观察指标
1.3.1有效性指标 滴定压力:PSG-CPAP最佳压力,PSG-APAP和APAP的90%时间压力与平均压力。残存呼吸事件:残存AHI、血氧饱和度下降指数(oxygen desaturation index,ODI)。睡眠结构:觉醒指数(arousal index,ArI),睡眠效率(sleep efficiency,SE)。将PSG-CPAP及其治疗期间记录所得的各期睡眠占总睡眠时间的百分比与基线数据相比。经济学指标:人工费、交通费、床位费、监测费和耗材费。
1.3.2安全性指标 面部皮肤压伤情况:面部皮肤压伤计1分,无压伤计0分。患者对3种压力滴定方法舒适性的主观评价:最好计3分,次之计2分,最差计1分,相等或差不多计0分,最后计数各种滴定方法的数字个数。同时,记录治疗期间和治疗后压力滴定期间的不良主诉。
1.4统计学处理 采用SPSS 17.0统计软件进行数据处理和分析,所有数据以x±s表示。3种压力滴定方法与滴定前疗效的比较采用三阶段交叉设计的方差分析,两两比较时方差齐者采用SNK-q检验,方差不齐者采用Dunnett'S T3检验。P<0.05为差异有统计学意义。
2 结 果
2.1一般资料 试验入选患者25例,违反试验方案1例,未完成试验终止研究3例,1例证实为复杂性睡眠呼吸暂停未列入疗效分析。试验最终纳入有效性评价20例,其中中度OSAS 7例,重度OSAS 13例;纳入安全性分析24例。全部病例均符合纳入标准,合并高血压5例,高脂血症5例,肥胖12例,高尿酸1例,冠心病1例,心律失常1例,咽炎2例,胃食管反流1例,吸烟者11例,饮酒者8例。完成全程研究的20例中,男16例,女4例,年龄26~64(42.3±11.0)岁,身高157.0~178.0(170.3±6.4)cm,体重67.0~112.0(89.6±11.0)kg,体重指数(BMI) 24.9~36.6(30.9±3.3)kg/cm2。
2.2有效性比较
2.2.1滴定压力 PSG-CPAP和PSG-APAP压力滴定,均达AASM压力滴定指南的最佳标准[2]。PSGAPAP和APAP压力滴定90%时间压力比PSG-CPAP压力滴定最佳压力分别高3.05cmH2O和2.55cmH2O,差异有统计学意义(P<0.01),PSG-APAP与APAP压力滴定比较差异无统计学意义(P>0.05)。PSG-APAP和APAP滴定平均压力与PSG-CPAP滴定最佳压力相比,差异均无统计学意义(P>0.05),提示PSGAPAP、APAP滴定平均压力可为CPAP确定最佳治疗压力(表1)。
表1 3种滴定方法在患者中所测压力比较(x±s, cmH2O, n=20)Tab.1 Comparison of titration pressure measured with 3 titration methods (±s, cmH2O, n=20)

表1 3种滴定方法在患者中所测压力比较(x±s, cmH2O, n=20)Tab.1 Comparison of titration pressure measured with 3 titration methods (±s, cmH2O, n=20)
(1) shows the data is optimal pressure; (2)P<0.01 compared with PSG-CPAP
Titration method 90th centile pressures Mean pressures PSG-CPAP 9.25±2.05(1) 9.25±2.05(1)PSG-APAP 12.30±2.79(2) 9.79±2.27 APAP 11.80±3.04(2) 9.21±2.79
2.2.2残存呼吸事件 PSG-APAP、APAP压力滴定方法的残存AHI略高于PSG-CPAP,但差异无统计学意义(P>0.05)。PSG时ODI 46.40±33.37次/h,压力滴定治疗后ODI明显减少(P<0.01),PSG-CPAP与PSG-APAP比较差异无统计学意义(P>0.05),两种滴定治疗方法均能明显改善ODI(表2)。善,N3期和R期睡眠增加。进一步分析提示PSGCPAP与PSG-APAP两种滴定治疗方法在改善睡眠结构上相似(P>0.05,表3)。
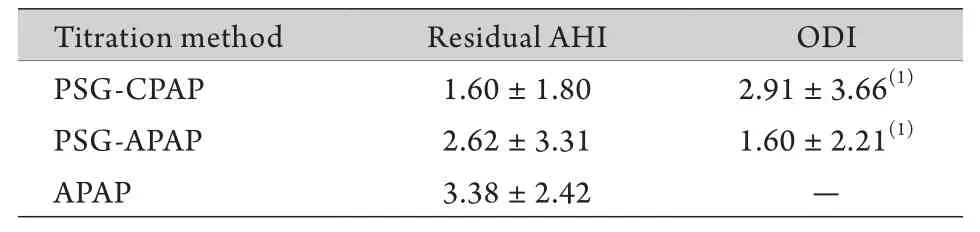
表2 3种滴定方法治疗后患者残存呼吸事件的比较(x±s, /h, n=20)Tab.2 Comparison of residual respiratory events in patients treated with 3 titration methods (x±s, /h, n=20)
表3 PSG-CPAP和PSG-APAP治疗后患者睡眠结构与基线情况比较(±s, n=20)Tab. 3 Comparison between sleep structure baseline data in patients after treatment of PSG-CPAP and PSG-APAP(x±s, n=20)
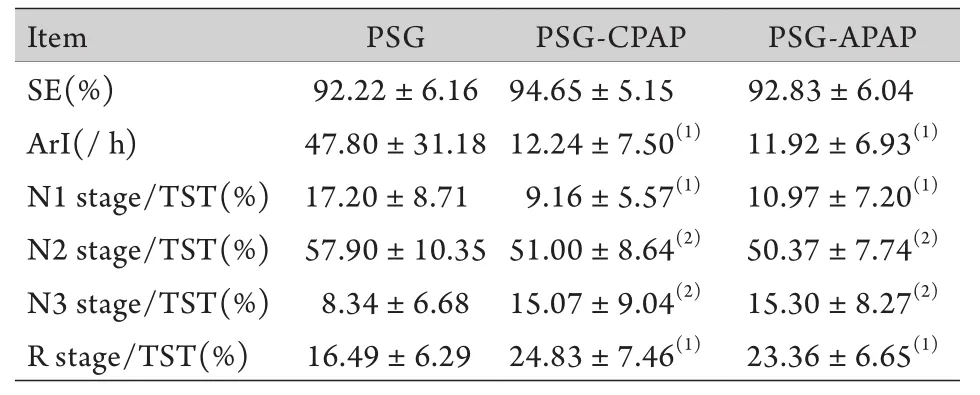
表3 PSG-CPAP和PSG-APAP治疗后患者睡眠结构与基线情况比较(±s, n=20)Tab. 3 Comparison between sleep structure baseline data in patients after treatment of PSG-CPAP and PSG-APAP(x±s, n=20)
SE. Sleep efficiency; ArI. Arousal index; TST. Total sleep time; N1, N2, N3, R stage/TST(%). Percentage of sleep time stage in stage N1, N2, N3, R out of total sleep time; (1)P<0.01, (2)P<0.05 compared with PSG
Item PSG PSG-CPAP PSG-APAP SE(%) 92.22±6.16 94.65±5.15 92.83±6.04 ArI(/ h) 47.80±31.1812.24±7.50(1) 11.92±6.93(1)N1 stage/TST(%) 17.20±8.71 9.16±5.57(1) 10.97±7.20(1)N2 stage/TST(%) 57.90±10.3551.00±8.64(2) 50.37±7.74(2)N3 stage/TST(%) 8.34±6.68 15.07±9.04(2) 15.30±8.27(2)R stage/TST(%) 16.49±6.29 24.83±7.46(1) 23.36±6.65(1)
2.2.3睡眠结构 与基线PSG比较,PSG-CPAP和PSG-APAP压力滴定治疗后睡眠效率差异无统计学意义(P>0.05),ArI明显降低(P<0.01),N1和N2期睡眠百分比降低(P<0.05),N3和R期睡眠百分比升高(P<0.05),提示压力滴定治疗后睡眠结构明显改
2.2.4经济学指标 按照本实验室收费标准,20例患者在接受PSG-CPAP治疗时费用消耗最高(1220元),PSG-APAP次之(970元),APAP最便宜(460元)。与PSG-CPAP比较,PSG-APAP节约20%,APAP节约62%。
2.3安全性比较
2.3.1面部皮肤压伤情况比较 24例可进行安全性分析的患者均未出现任何面部皮肤压伤。
2.3.2患者主观舒适性比较 24例患者中,认为PSG-CPAP舒适性最好的9例,PSG-APAP舒适性最好的1例,APAP舒适性最好的5例,3种方法几乎没有区别者7例。压力滴定治疗后次日清晨感觉头脑较平时清醒,嗜睡、疲劳症状明显减轻者12例,感觉与平时无明显变化者11例,压力滴定治疗依从性差者2例。
2.3.3滴定期间不良主诉比较 PSG-CPAP压力滴定出现不良主诉者7例,其中醒后入睡困难1例,佩戴PSG影响睡眠者2例,对呼吸机有恐惧感1例,眼或口干者3例。PSG-APAP压力滴定出现不良主诉者11例,其中头痛者1例,佩戴PSG影响睡眠者2例,醒后憋气1例,对呼吸机有恐惧感1例,眼或口干者6例。APAP压力滴定出现不良主诉者6例,其中醒后入睡困难1例,腹胀1例,对呼吸机有恐惧感1例,眼或口干者3例。
3 讨 论
3.1压力滴定的质量控制 首先,在严格控制各种压力滴定适应证及禁忌证的基础上[4,7-8],进行压力滴定的技术人员必须经过正规培训,能熟练掌握呼吸机操作和压力滴定相关技术,并能及时处理滴定期间出现的各种问题。OSAS患者压力滴定前相关教育的培训也必不可少,如有关OSAS的临床后果与治疗的必要性,气道正压通气的作用机制、获益、可能的不良反应及处理,面罩的选择与适应性佩戴,压力滴定前的习服等,使患者能接受呼吸机治疗并能自行佩戴面罩。无人照管的压力滴定更应格外注意。上述这些因素控制及教育均在一定程度上减少了首夜效应的发生。另外,本研究采用随机方法对每例患者进行3种不同压力滴定,在设计上也消除了首夜效应对这些方法的影响。研究发现与PSG-CPAP相比,PSG-APAP时患者不良反应相对较多,而APAP时不良反应较少,这可能与佩戴PSG影响睡眠有关,同时也说明了压力滴定相关教育的重要性。值得提出的是,压力滴定前要常规进行胸片、心电图、肺功能、动脉血气分析等辅助检查以确保治疗的安全性。此外还要询问患者是否为过敏体质,以防发生面罩过敏反应,急性鼻窦或鼻旁窦疾病患者要等症状控制后再行气道正压压力滴定及治疗,中枢性睡眠呼吸暂停和复杂性睡眠呼吸暂停应慎用自动压力滴定及治疗,伴严重心、肝、肾功能衰竭,神经系统疾病,中重度慢性阻塞性肺病,肺泡低通气,Cheyne-Stoke呼吸,肺大疱和影响呼吸的神经肌肉病变者禁用自动压力滴定及治疗。
3.2采用PSG-APAP和APAP确定CPAP治疗压力的选择 2008年AASM关于APAP压力滴定的实践参数[4]中指出,单纯中重度OSAS患者可采用APAP压力滴定为CPAP确定治疗压力,也可直接用于部分OSAS的治疗。但由于APAP压力滴定获得的治疗压力是随着治疗时间及呼吸事件的变化而动态变化的,并不像PSG-CPAP最终确定的是消除呼吸事件的某一固定压力值,因此采用APAP为CPAP确定治疗压力就存在如何选择压力值的问题。
本研究为随机、单盲、自身对照临床试验,采用三阶段交叉设计,对3种压力滴定方法进行比较。结果显示,与PSG-CPAP相比,PSG-APAP滴定治疗的平均压力与PSG-CPAP滴定最佳压力差异无统计学意义,但其90%时间压力较PSG-CPAP滴定最佳压力高3.05cmH2O,说明在采用PSG-APAP为CPAP确定治疗压力时可能采用平均滴定压力值更为合适。采用单纯APAP居家压力滴定,国外要求最少连续3d并达到AASM标准的APAP治疗数据,才能为随后CPAP治疗确定治疗压力。本研究采用实验室内的APAP压力滴定并持续一整夜,结果发现平均压力与PSG-CPAP最佳压力差异无统计学意义,与PSG-APAP滴定治疗一样,90%时间压力也较PSG-CPAP最佳压力高。PSG-APAP与APAP滴定压力差异无明显统计学意义,提示在确保滴定质量的前提下实验室内的单次整夜APAP滴定也可根据其平均压力为CPAP确定治疗压力。Cross[9]和McArdle[10]等也发现PSG-APAP、APAP平均压力与PSG-CPAP最佳压力相比差异无统计学意义,这与本研究结论一致,但Ayas[11]与Hudgel[12]研究认为,与PSG-CPAP最佳压力相比,PSG-APAP的平均压力要更低。Lloberes等[13]研究则认为PSG-APAP、APAP 90%时间压力与PSG-CPAP最佳压力相比差异无统计学意义。这种不一致性可能与患者的选择、仪器原理与类型、试验设计方法、患者的耐受性、OSAS的严重程度等有关。因此,我们建议在采用APAP为CPAP确定治疗压力时,各实验室应针对采用的APAP设备及其算法的不同,建立自己的试验数据,或参考国内外同类APAP设备的研究数据,只有这样才能确保治疗的有效性与安全性。
CPAP治疗压力与OSAS的严重程度密切相关,两者的相关性有待进一步研究。本研究使用的呼吸机为Respironics公司的REMstar Auto A-Flex system(501M型),不同类型呼吸机的压力滴定结果是否一致也需要进一步的临床验证。
综上,单纯中重度OSAS,在严格控制纳入标准及压力滴定前教育的基础上,PSG-APAP、APAP压力滴定及治疗安全有效,其滴定出的平均压力可为CPAP确定最佳治疗压力。
[1] Liu R, Lu JM, Liu JF, et al. Influence of obstructive sleep apnea syndrome on blood glucose control and occurrence of chronic diabetic complications in type 2 diabetes patients[J].Med J Chin PLA, 2012, 37(12): 1130-1134.[刘然, 陆菊明, 刘剑锋, 等. 阻塞性睡眠呼吸暂停综合征对2型糖尿病患者血糖控制及相关慢性并发症的影响[J]. 解放军医学杂志, 2012, 37(12): 1130-1134.]
[2] Chen BY. Obstructive sleep apnea syndrome and cognitive function impairment[J]. Chin J Pract Intern Med, 2011, 31(7): 497-498. [陈宝元. 阻塞性睡眠呼吸暂停综合征与认知功能损害[J]. 中国实用内科杂志, 2011, 31(7): 497-498.]
[3] Wang H, Yin XY. Obstructive sleep apnea and impaired glucose tolerance[J]. Acta Acad Med CPAF, 2011, 20(4): 308.[ 王火, 殷兴艳. 阻塞性睡眠呼吸暂停综合征与糖耐量异常1例[J]. 武警医学院学报, 2011, 20(4): 308.]
[4] Morgenthaler TI, Aurora RN, Brown T, et al. Practice parameters for the use of auto titrating continuous positive airway pressure devices for titrating pressures and treating adult patients with obstructive sleep apnea syndrome: An update for 2007[J]. J Sleep, 2008, 31(1): 141-147.
[5] Kushida CA, Chediak A, Berry RB, et al. Clinical guidelines for the manual titration of positive airway pressure in patients with obstructive sleep apnea[J]. J Clin Sleep Med, 2008, 4(2): 157-171. [6] Sleep-Disordered Breathing Task Force of Chinese Medical Association Respiratory Disorder Branch. Treatment guidelines of positive airway pressure in patients with obstructive sleep apnea (2011 revised edition)[J]. Chin J Tuberc Respir Dis, 2012, 1(35): 9-12.[中华医学会呼吸病学分会睡眠呼吸障碍学组. 阻塞性睡眠呼吸暂停低通气综合征诊治指南(2011年修订版)[J]. 中华结核和呼吸杂志, 2012, 1(35): 9-12.]
[7] Iber C, Ancoli-israel S, Chesson A, et al. The AASM manual for the scoring of sleep and associated events: rules, terminology and technical specifications[M]. Westchester, lllinois: American Academy of Sleep Medicine, 2007.
[8] Xiao SC, Luo YM. Obstructive sleep apnea syndrome and neural respiratory drive[J]. Chin J Pract Intern Med, 2011, 31(7): 502-503.[肖思畅, 罗远明. 阻塞性睡眠呼吸暂停综合征与呼吸中枢驱动[J]. 中国实用内科杂志, 2011, 31(7): 502-503.]
[9] Cross MD, Vennelle M, Engleman HM, et al. Comparison of CPAP titration at home or the sleep laboratory in the sleep apnea hypopnea syndrome[J]. J Sleep, 2006, 29(11): 1451-1455.
[10] McArdle N, Singh B, Murphy M, et al. Continuous positive airway pressure titration for obstructive sleep apnoea: automatic versus manual titration[J]. J Thorax, 2010, 65: 606-611.
[11] Ayas NT, Patel S, Malhotra A, et al. Auto-titrating versus standard continuous positive airway pressure for the treatment of obstructive sleep apnea: results of a Meta-analysis[J]. J Sleep, 2004, 27(2): 249-253.
[12] Hudgel DW, Fung C. A Long-term randomized cross-over comparison of auto-titrating and standard nasal continuous airway pressure[J]. J Sleep, 2000, 23(5): 1-4.
[13] Lloberes P, Ballester E, Montserrat JM, et al. Comparison of manual and automatic CPAP titration in patients with sleep apnea/hypopnea syndrome[J]. Am J Respir Crit Care Med, 1996, 154(6 Pt 1): 1755-1758.
Comparison of 3 titration methods of positive airway pressure for obstructive sleep apnea syndrome: a random, single-blind and self-control clinical study
LI Yan1, LIU Xin-xin2, WANG Wan-er2, WANG Yang2, GAO He2*1Hebei North College, Zhangjiakou, Hebei 075000, China
2Clinical Sleep Medicine Center, Airforce General Hospital of PLA, Beijing 100142, China
*
, E-mail: bjgaohe@sohu.com
ObjectiveTo evaluate the efficacy and safety of polysomnography-manual continuous positive airway pressure titration (PSG-CPAP), polysomnography-automatic positive airway pressure titration (PSG-APAP), or automatic positive airway pressure titration (APAP) in patients with moderate or severe simple obstructive sleep apnea syndrome (OSAS).MethodsTwenty patients with moderate or severe OSAS sequentially underwent PSG-CPAP, PSG-APAP and APAP titration 3 days apart, and then 3 primary efficacy indicators (titration pressure, remaining respiratory event and state of sleep), and safety indicators (compression injury of face skin, the subjective evaluation on degree of comfort or any complaint during titration) were compared.ResultsThe results of efficacy indicators revealed that all PSG-APAP, APAP and PSG-CPAP were effective. Compared with the optimal pressure of PSG-CPAP titration, PSG-APAP and APAP pressures were 3.05 and 2.55cmH2O higher, respectively, in 90% of occasion (P<0.01). However, there was no statistically significant difference between APAP and PSG-APAP titration (P>0.05). There was no statisticallysignificant difference between the optimal pressure of PSG-CPAP and the mean pressures of PSG-APAP and APAP (P>0.05). There was no statistically significant difference between the 3 titration methods on residue apnea/hypopnea index (AHI,P>0.05). The oxygen desaturation index (ODI) decreased significantly after titration treatment (P<0.01), but no statistically significant difference was found between PSG-CPAP and PSG-APAP titration (P>0.05). Both PSG-CPAP and PSG-APAP titrations showed the same effects in improving ODI. Compared with basic PSG, no obvious improvement was found in sleep efficiency (SE) after PSG-CPAP and PSG-APAP titration (P>0.05), however, the arousal index (ArI) decreased obviously (P<0.01), the percentage of sleep time spent during N1 phase (N1%) and N2 phase (N2%) decreased significantly (P<0.05), but prolonged in N3 phase (N3%) and R phase (R%) significantly (P<0.01). Both PSG-CPAP and PSG-APAP improved the state of sleep, but with no significant difference (P>0.05). The results of safety indicators showed that no face skin compression injury or severe adverse event related to the titration was found in all the patients during the study. The main complaints of the patients were sleep disturbance, dryness of eyes or mouth, headache, breath holding and abdominal distention.ConclusionBoth PSG-APAP and APAP titration are effective in treatment with moderate or severe simple OSAS, the measured mean pressure may be used to define the optimal therapeutic pressure of CPAP.
sleep apnea, obstructive; continuous positive airway pressure; polysomnography
R563.19
A
0577-7402(2013)05-0373-05
2013-03-05;
2013-03-25)
(责任编辑:沈宁)
首都医学发展科研基金(20091028)
李燕,住院医师,硕士研究生。主要从事睡眠呼吸障碍方面的研究
075000 河北张家口 河北北方学院(李燕);100142 北京 空军总医院临床睡眠医学中心(刘欣欣、王莞尔、王扬、高和)
高和,E-mail: bjgaohe@sohu.com
This work was supported by the Capital Medical Development Foundation (20091028)

