脾脏淋巴瘤的CT诊断价值
周连高 翁晔敏
淋巴瘤(lymphoma)是一组发生于淋巴结和(或)结外部分淋巴组织及单核巨噬细胞系统的恶性肿瘤,根据组织结构和病理成分分为霍奇金淋巴瘤(HL)和非霍奇金淋巴瘤(NHL)两大类,有原发性和继发性两种,常以不明原因的发热伴浅表或深部淋巴结肿大而被临床发现,近年来发病率明显逐年增高[1]。脾脏淋巴瘤是脾脏常见的恶性肿瘤,随着CT临床应用的普及和对脾脏淋巴瘤CT表现和病理学的认识提高,近年来国内外文献报道明显增多[1]。本文着重讨论了脾脏淋巴瘤的CT表现和病理学关系,提高CT诊断的正确率及对临床放、化疗的评估价值。
方 法
1. 临床资料
搜集我院血液科淋巴瘤中心(瑞金医院联合病房)2008年6月~2011年9月共19例脾脏淋巴瘤,浅表淋巴结或深部淋巴结肿大14例,无浅表淋巴结或深部淋巴结肿大3例。1例体检B超发现脾脏增大伴脾内低回声;1例体检PET-CT发现脾脏增大和左侧腋下淋巴结肿大伴脾脏内核素聚集;不明原因发热伴有浅表或深部淋巴结肿大就诊者12例,上腹部不适和体重减轻者5例,无症状体检时者2例。本组14例经皮穿刺活检1例剖腹探查脾脏活检(周围粘连严重未切除脾脏)和3例脾脏手术切除病理均证实为脾脏非霍奇金淋巴瘤,1例脾脏手术切除病理为霍奇金淋巴瘤。年龄40岁~73岁,平均年龄(55.82±7.61)岁,男12例,女7例。临床症状主要有发热同时可伴有浅表或深部淋巴结肿大,常合并不同程度的脾脏肿大,产生邻近脏器的压迫如上腹部不适、饱胀感、食欲减退和体重减轻等,而被临床进一步检查时发现。
2. 检查技术
检查当日晨禁食8h,检查前30min口服纯净水600~800ml,碘过敏试验告知患者和家属并签字,静脉注射1% 碘海醇稀释液2ml,20min后无碘过敏并记录,临检查前再口服纯净水200ml充盈胃和部分小肠。使用GE Hispeed Dual双排螺旋CT,上腹部CT扫描,患者均取仰卧位,自膈顶开始连续扫描至包括两肾下极水平,螺距1.5,扫描层厚7mm,重建层距7mm;全腹部CT扫描,螺距1.5,扫描层厚10mm,重建层距10mm,自膈顶开始连续扫描至耻骨联合水平,本组病例均采用三期增强CT扫描检查,静脉团注碘海醇300mg/100ml,速率3.0~3.5ml/s。采用SSD重建脾脏图像,并测量脾脏的最大长径、宽径和厚径。
3. 图像分析
经SSD重建获得脾脏三维图像,测量脾脏三条最大径线,计算脾脏体积大小等。淋巴瘤CT特征主要包括病灶的位置、形态、大小和强化方式。病灶形态分为肿块型、结节型和弥漫型。病灶大小是在CT横断面图像上测量病灶的最大截面最大径。强化方式分为周边正常脾脏组织强化和病灶强化。在CT平扫和增强图像上,选取肿块型和结节型的最大截面测量病灶中心区与周边正常脾脏组织的CT值,并计算病灶中心区和周边正常脾脏组织区的强化程度差异,即增强后的CT值减去平扫时的CT值。
4. 统计学分析
采用SPSS16.0统计软件包,用独立样本描述性研究Explore分析脾脏病灶中心区与周边正常脾脏组织区域在平扫的CT值和增强后病灶中心区与周边正常脾脏组织区域CT值的差异,同时用箱式图显示CT平扫及增强后的病灶中心区和周边正常脾脏组织区域的动、静脉期CT值的差异。用Paired-Samples t Test分别对脾脏淋巴瘤的病灶中心和周边正常脾脏组织区域增强前、后进行统计学比较研究,P<0.05差异有统计学意义。
结 果
1. 病灶的形态学改变
本组病例继发性脾脏非霍奇金淋巴瘤18例,霍奇金淋巴瘤1例,均有不同程度脾脏体积增大,脾脏体积测量为415.32~4196.15 cm3,平均1615 cm3(SD±709.7),脾脏体积明显增大者17例(17/19,89.5%),其中两例脾脏体积(415.32 cm3和553.92cm3)为正常大小脾脏体积,但见脾脏内多发性低密度结节影。本组病例CT平扫发现单发性圆形或类圆形低密度灶 6例(6/19,31.6%)、多发性圆形或类圆形低密度灶11例(11/19,57.9%),脾脏弥漫性密度减低2例(2/19,10.5%)。本组病例病灶呈肿块型:病灶直径>3cm ,2例(2/19,10.5%)(图1),病灶呈结节型:病灶直径<3cm,单发性4例(4/19,21.1%)(图2),多发性11例(11/19,57.9%)(图3);病灶呈弥漫型:病灶直径<5mm,2例(2/19,10.5%),脾脏弥漫性密度减低(图4)。

2.病灶的CT强化方式和密度差异的定量分析
CT平扫时病灶中心区CT值约为(40.43±9.44)H U;增强后动脉期病灶中心区C T值约为(51.46±13.42)HU,静脉期病灶中心区CT值约为(66.36±21.71)HU,CT平扫时病灶中心区与增强后的动、静脉期病灶密度差异,有统计学意义(P<0.001)(图5);CT平扫时正常脾脏组织CT值约为(51.08±4.48)HU,增强后动脉期正常脾脏组织CT值约为(79.68±13.63)HU,增强后静脉期正常脾脏组织CT值约为(56.25±8.05)HU,CT平扫时正常脾脏组织与增强后动、静脉期正常脾脏组织密度差异,有统计学意义(P<0.001);病灶中心区和正常脾脏组织在CT平扫时密度差异,有统计学意义(P<0.001);病灶中心区和正常脾脏组织在CT增强的动、静脉期后密度差异,有统计学意义(P<0.001)。

图2 脾脏淋巴瘤。A. CT平扫脾脏肿大,脾脏内低密度病变呈单发性结节型。B. CT增强后脾脏肿大,脾脏内淋巴瘤呈单发性结节型。


图4 脾脏淋巴瘤。A. CT平扫脾脏肿大,脾脏密度弥漫型均匀性降低。B. CT增强后脾脏肿大,脾脏淋巴瘤密度呈弥漫型病变。
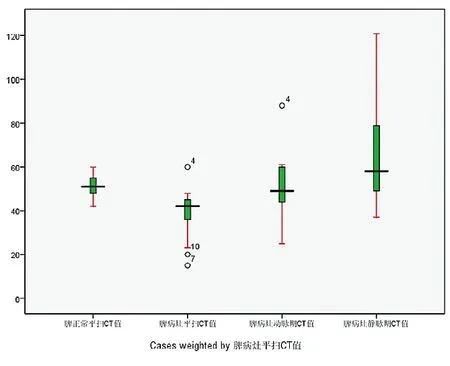
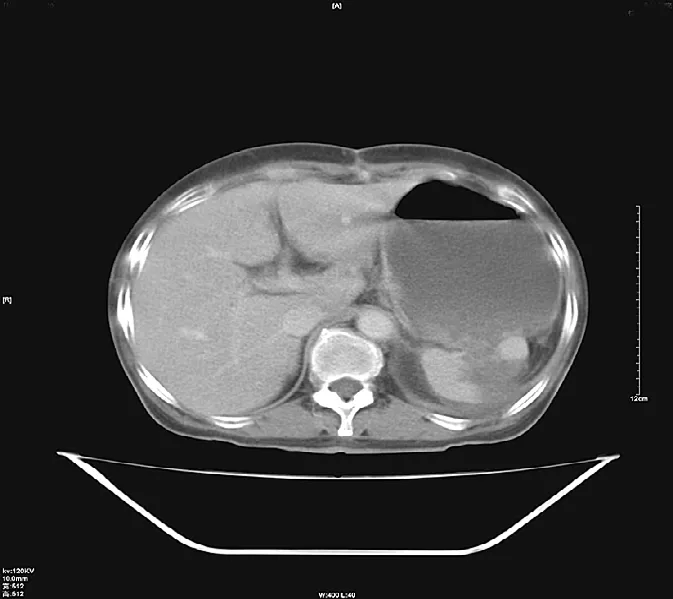
图6 脾脏淋巴瘤。与图1同一患者,化疗后3个月后复查,CT增强后,脾脏明显缩小和脾脏内淋巴瘤病灶明显缩小。
讨 论
1. 脾脏淋巴瘤的CT形态学表现与病理学关系
脾脏淋巴瘤分为原发性和继发性(全身恶性淋巴瘤对脾脏的浸润)两种,其中全身恶性淋巴瘤脾脏浸润占绝大多数,病理上分为NHL和HL两大类,其中NHL多属弥漫性多脏器的结外淋巴瘤的脾脏侵犯之一,尤以NHL为常见。以弥漫性大B细胞淋巴瘤(DLBCL)为主,B淋巴细胞来源多见,原发性HL极少见,仅有10%~30%的HL病人累及脾脏[2],两者对脾脏浸润的表现基本一致[3]。镜下:脾脏组织结构大部分破坏,肿瘤呈多数大小不一的结节状分布,有的融合成大片弥漫状,细胞大小不一,异型较明显,细胞质多数透明,胞界不清,核形不规则,核膜清楚、稍厚,染色质分布不均,多位于核膜下,核仁不明显。瘤细胞间有灶状坏死。结外淋巴瘤常起源于脏器的间质,肿瘤细胞常跨越或沿脏器解剖结构生长,因而肿瘤组织内常见原有的解剖结构残留,当CT增强时这些肿瘤内的残留解剖结构组织可强化。免疫组化CD20、CD79a、CD30、Bcl-2呈阳性[1]。
原发性脾脏淋巴瘤常表现为脾脏不均匀性增大,病灶边界不清,边缘地图样强化具有特征性。继发性脾脏NHL常表现为脾脏明显不均匀性肿大伴肿块、结节病灶和弥漫性脾脏密度减低,肿块、结节状病灶CT平扫边界不清,增强后病灶不同程度强化伴边界清晰具有特征性,但CT平扫示弥漫性脾脏密度减低者易漏诊,当脾脏明显不均匀性肿大伴弥漫性脾脏密度减低者,应做CT增强进一步检查;高度怀疑脾脏淋巴瘤者,应做脾脏经皮活检明确诊断。近年来PET-CT的临床应用可显示淋巴瘤同位素的摄取[4],但价格昂贵,特异性有待证实。
Pim等[5]认为肿大的脾脏体积>725cm3,则对于淋巴瘤累及脾脏的诊断就有100%的敏感性和95%的特异性。本组两例脾脏体积(415.32 cm3和553.92cm3)均<725cm3,为正常大小脾脏,但见脾脏内多发性低密度结节影,同时增强CT病灶有不同程度的强化而诊断,故认为脾脏在正常大小时,更应仔细观察脾脏的密度,增强CT检查更有助于确定脾脏淋巴瘤的诊断 。但有国内外文献报道认为脾脏肿大对淋巴瘤累及脾脏的诊断是有限度的[1]。有待于病例数积累,进一步分析。
2. 脾脏淋巴瘤的CT分型
CT主要表现分型[1]:①肿块型:脾内巨大单发低密度灶(病灶直径>3cm),边缘可规则或不规则,增强后病灶不均匀强化;②结节型:脾脏内单发或多发性低密度灶(病灶直径<3cm),呈圆形或类圆形,边界可清楚也可模糊,增强后病灶强化相对不明显,与明显强化的正常脾脏组织对比更清楚。脾脏内单发或多发结节状圆形或类圆形低密度病灶伴脾脏肿大或脾脏正常大小,增强后整个病灶呈轻度均匀强化或边缘强化,是脾脏淋巴瘤的结节型最重要的CT特点;③弥漫粟粒型:脾脏内粟粒(病灶直径<5mm),脾脏弥漫性肿大伴密度普遍性减低,可有粟粒状低密度灶,可显示不清,增强后弥漫性肿大的脾脏呈轻度强化,本组2例弥漫粟粒型粟粒状低密度灶显示不清,因腹膜后多发软组织肿块围血管生长,高度怀疑脾脏淋巴瘤的浸润,建议经皮脾脏活检及免疫组化CD20、CD79a、CD30、Bcl-2呈阳性而确诊。有报道PET-CT对脾脏淋巴瘤弥漫粟粒型的诊断优于CT[3]。因脾脏淋巴瘤的CT分型仍有分歧,本组病例数仅有19例,有待于积累,进一步对脾脏淋巴瘤的CT分型探讨。
3. 脾脏淋巴瘤的CT诊断和鉴别诊断
脾脏淋巴瘤的影像学检查尤其是CT检查,具有重要的临床价值。脾脏淋巴瘤常有一些特征性表现:继发性脾脏非霍奇金淋巴瘤的后腹膜的肿块围血管生长伴有脾脏明显肿大和脾脏内肿块或结节病变,增强后脾脏内病灶不同程度强化的特征性表现;原发性脾脏淋巴瘤常表现为脾脏不均匀性增大,病灶边界不清,增强后病灶边缘呈地图样强化具有特征性。了解和熟悉这些CT表现,诊断一般不难。CT检查不仅有助于进一步明确诊断、分期、定位经皮脾脏活检,更具有与临床表现相似的疾病相鉴别和对临床放、化疗后的评估作用(图6)。
鉴别诊断:①脾脏血管瘤:常与肝脏血管瘤具有极其相似的CT影像学特征表现,平扫时为病灶较清晰的低密度灶,增强早期边缘呈结节样强化,静脉期、延迟期病灶中央逐渐被对比剂充填为高密度影,呈外围向中央充填病灶。②脾脏转移瘤:常表现为多发性低密度灶,增强后呈环形强化或无强化表现,大多数病人临床有明确的原发性恶性肿瘤病史,当脾脏有转移性病灶时,肝脏同时已有转移性病灶表现。③脾脏梗死: CT平扫脾脏可肿大,脾脏病灶常呈楔形或三角形,底部位于脾脏包膜下,尖端指向脾门,CT增强后常无强化表现,延迟期病灶可轻度强化表现。④脾脏淋巴管瘤:为淋巴系统的先天性良性发育畸形改变,CT平扫可见脾脏增大伴脾脏内囊样低密度灶伴分隔状表现,CT值通常低于淋巴瘤病灶(CT值为10~30HU),CT强化后囊性病灶内的间隔常见轻度强化表现,而不同于脾脏囊肿的表现。脾脏淋巴管瘤极为罕见,淋巴管瘤好发于颈部和腋窝区域。⑤脾脏少见良性肿瘤(错构瘤)和感染:错构瘤是一种少见的脾脏原发性血管增生性瘤样病变的良性肿瘤,CT平扫呈等低密度灶,边缘不清,增强后早期病灶无明显强化,静脉期、延迟期病灶明显均匀强化,边界清晰为特征性表现。有报道弓形虫感染在脾脏病灶的表现类似脾脏淋巴瘤的表现[6],而误诊为脾脏淋巴瘤,血清学检查和相应治疗可证实。笔者指出:淋巴瘤病人免疫力明显下降,各种少见的感染概率倍增,诊断时应全面、细致、慎重。

