冠心病住院失眠患者心理行为干预的效果分析及模型构建
王丽娜 赵岳 周郁秋 姜秀荣
(1.天津医科大学护理学院外科教研室,天津300070;2.哈尔滨医科大学大庆校区,黑龙江 大庆163319;3.哈尔滨医科大学附属第五医院,黑龙江 大庆163319)
失眠是影响心血管疾病发生、发展及预后的重要因素[1]。近年来,心血管疾病住院患者存在的短期失眠引起了国内外学者的广泛关注。住院失眠患者为控制睡眠,夜间紧张度相应增加,出现夜间焦虑情绪,使得睡眠质量降低,进而导致疾病的恶化[2]。因此,关注住院患者睡眠质量及情绪变化,促进患者病情稳定及康复,成为临床护理工作亟待探讨和解决的问题。本研究以知、信、行模式为理论框架,构建并验证了改善冠心病住院失眠患者睡眠质量及焦虑情绪的心理行为干预模型,现报告如下。
1 资料与方法
1.1 一般资料 采用目的抽样法,选取2009年10月~2010年12月在哈尔滨医科大学附属五院心内科确诊为稳定型心绞痛的住院患者共98例。按入院顺序依据匹配设计原则分为实验组和对照组各49例。实验组2例转院治疗,现有47例。其中,合并高血压病史者55例,未合并者41例。患者平均年龄(62.28±5.84)岁,平均住院天数(11.71±1.55)d。研究对象符合以下条件:(1)首次入院,入院前经医疗诊断睡眠基本正常;(2)入院第3天进行睡眠评定存在住院失眠者[3];(3)入院时SAS得分≥国内常模值(33.80±5.90)[4];(4)病情稳定,心功能分级为Ⅱ级及以下,理解力好,知情同意下自愿参与研究者。排除标准:入院前曾规律服用安眠药物或存在酒精等精神活性物质依赖史者;患者存在严重的背部、肌肉损伤和骨折以及其他躯体疾病导致的睡眠障碍。
1.2 方法
1.2.1 失眠评定标准 采用徐归燕[5]外译版本的失眠诊断标准。包括入睡困难、不能熟睡、早醒及睡眠时间缩短等四种类型。
1.2.2 睡眠质量的评定 参照匹兹堡睡眠质量指数量表(PSQI)[6]对睡眠质量评定的项目描述,并结合相关文献[7],研究自行设定三项睡眠质量参数,用以评估患者住院期间的睡眠质量。包括:(1)入睡潜伏期=入睡时间-上床时间;(2)实际睡眠时间=入睡后-间断觉醒时间的累计值;(3)睡眠效率=实际睡眠时间/床上时间×100%。根据睡眠效率将睡眠质量分为Ⅴ级[4],评定睡眠质量等级,保证干预前两组被试睡眠质量均衡。
1.2.3 焦虑情绪的评定 运用Zung焦虑自评量表(SAS)[8]评定被试的焦虑情绪。该量表能较准确地反映有焦虑倾向患者的主观感受。
1.2.4 催眠药物使用量的评定 记录被试干预期间催眠药物的服用总量。
1.2.5 研究方法 在心内科选出两名主管护师作为研究工作的辅助人员,通过具体示教、模拟情境的方法对其进行放松训练及常规护理的培训。
1.2.5.1 对照组 给予常规护理,包括病房环境的维护及睡眠宣教,即创造良好的睡眠环境,调整病室的温、湿度、光线,减少外界环境对患者的不良刺激。营造安静、安全、舒适的病室环境,把病区噪音减少到最低限度;鼓励并监督患者建立有规律的作息制度,白天减少打盹时间;晚餐宜清淡,不宜过饱,忌饮夜茶和咖啡;睡前不要从事紧张和兴奋的活动;睡前行热水浴,促进睡眠活动的发生。上床前减少饮水量;必要时正确服用催眠药物。
1.2.5.2 实验组 在对照组的基础上施加心理行为干预。具体过程分四个阶段:(1)评估阶段:运用问卷评估患者情绪状况及睡眠质量。通过访谈了解患者内心感受、睡眠认知及睡眠行为,为建立心理行为干预模式提供依据;(2)初建心理行为干预模式:以知、信、行理论为依据,针对患者失眠原因建立心理行为干预模式;(3)实施心理行为干预:针对不正确的睡眠认知进行认知干预,具体包括:首先,使患者了解睡眠的正常生理功能,个体不要过分夸大失眠对机体的影响。其次,告知失眠和焦虑一样,有其发生、发展、高潮、下降及结束的过程,两者相互影响,相互促进。将注意力转移到其他事物上(如后所述的放松训练),从而减轻对失眠的焦虑感受,增进睡眠活动的发生。针对不良睡眠行为进行睡眠卫生指导,即根据睡眠宣教的内容评估患者现存的或潜在的不良睡眠行为,通过睡眠宣教纠正其不良的睡眠行为。针对负性情绪进行情绪疏导,与患者交流前,熟悉患者病历,利用专业知识及观察能力,对患者所关心的问题(如何改善失眠状况等)给予认真的分析和回答,用积极的暗示,挖掘患者的潜力,消除患者消极心理;用愉快、轻松的语言引导患者,通过情绪传递,疏解患者的焦虑情绪,从而阻断焦虑心理引起的恶性循环;鼓励患者倾诉、宣泄情绪,从而获得更多的安慰与支持;将注意力转移到其他事物上,从而获得心理上的补偿和满足。针对失眠和紧张状态,实施以生物反馈为主的放松训练,即在安静环境下,患者静卧于一舒适体位,请患者随放松训练磁带进行放松练习。干预时间为6d(根据患者平均住院天数决定干预时间),2次/d,早晚各一次,15min/次。清晨患者空腹及晚间临睡前进行;(4)评价干预效果,确定心理行为干预模式(图1)。

图1 心理行为干预模式
1.3 指标观测及收集 选用三项指标评价干预模式的临床效果:焦虑情绪、睡眠质量及催眠药物的使用量。干预前后应用SAS对被试焦虑情绪进行测评;干预期间,采用研究者夜间定时观察(与责任护士巡视病房时间一致,1次/2h)及次日清晨患者陈述相结合的方式,明确患者夜间睡眠入睡潜伏期(min)、实际睡眠时间(h)、睡眠效率(%)及催眠药物的服用情况,持续测评6d,取6次记录的平均值作为被试睡眠质量参数的观测值。
1.4 统计学方法 应用SPSS 16.0软件对数据进行χ2检验、两因素被试间方差分析及简单效应分析,P<0.05为差异有显著意义。
2 结果
2.1 两组被试人口统计学及医学变量的比较(表1)

表1 两组被试人口统计学及医学变量的比较n(%)
结果显示:两组被试人口统计学变量差异无显著意义(P>0.05),组间具有可比性。
2.2 心理行为干预前后两组被试睡眠质量及焦虑情绪得分的比较(表2,3)
表2 两组被试干预前后睡眠质量参数及焦虑情绪得分的基本情况(±s)
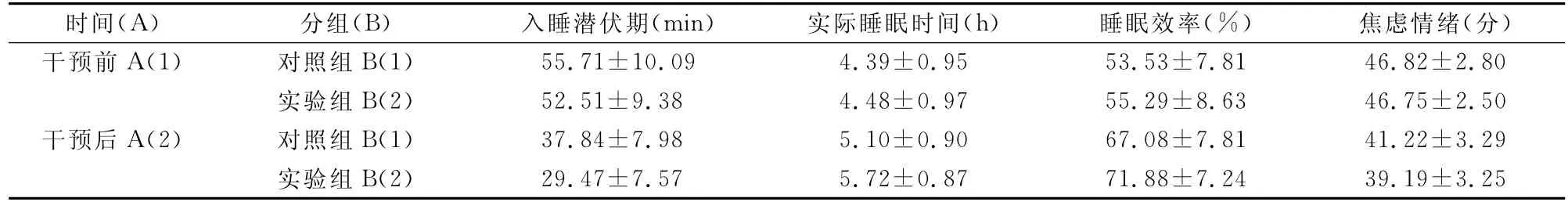
表2 两组被试干预前后睡眠质量参数及焦虑情绪得分的基本情况(±s)
注:A(1):指干预前;A(2):干预后;B(1):对照组;B(2):干预组
?
表2显示:干预前两组睡眠质量参数及焦虑情绪处于较高的平均水平;干预后两组各项指标的平
均水平较干预前有所下降。

表3 干预前后两组睡眠质量参数及焦虑得分的方差分析及简单效应分析
表3显示:对于睡眠质量及情绪指标,分组及测量时间的主效应显著(P<0.05)。简单效应分析表明,干预前,分组因素的主效应不显著,即B在A(1)水平的简单效应不显著,分别为F(1,95)=1.72,F(1,95)=0.28,F(1,95)=0.87,F(1,95)=0.05,干预后,分组因素的主效应显著(P<0.05),提示干预后组间睡眠质量及情绪状况的差异有显著意义;不同组别中,时间因素的主效应显著(P<0.01),同干预前相比,随着时间的推移,两组被试干预后睡眠质量及情绪状况均有所改善,经F值比较,实验组效果更佳。
2.3 两组被试住院期间催眠药物使用量的比较
两组被试催眠药物的使用量为:对照组(2.204±0.818)mg、实验组(0.936±0.869)mg,两者比较差异有显著意义(P<0.01)。提示心理行为干预对被试催眠药物的倾向性有影响作用。
3 讨论
3.1 心理行为干预有助于住院失眠患者睡眠质量的提高 研究评估并纠正了影响住院失眠患者睡眠质量的可能因素,包括睡眠认知、行为及情绪。研究表明:实验组被试的睡眠质量优于对照组(P<0.01)。分析可能的原因:(1)睡眠质量的提高与正确睡眠认知的重建及促进睡眠行为的实施有关。通过正确睡眠认知及行为的重建,患者能够打破失眠—焦虑—失眠加重的恶性循环,从而增进睡眠活动的发生。相关研究已证实认知治疗的长期疗效[9];(2)睡眠质量的提高可以通过焦虑、抑郁情绪的调节而实现,即情绪因素的干预在睡眠质量的改善中发挥了重要的中介作用,通过情绪干预,使其与睡眠之间形成了相互促进的良性循环;(3)早晚间结合实施放松训练,可有效提高住院失眠患者的睡眠质量。夜间实施放松训练可诱发积极的副交感神经作用,进而降低机体交感神经的张力,使大脑接受及传递的神经冲动明显减少,兴奋性随之下降,有助于睡眠活动的发生[10]。同时,睡前实施放松训练,符合机体睡眠活动的生物节律性要求,有助于机体睡眠功能的执行。这一点与光照疗法对失眠症的治疗原理一致[11]。
3.2 心理行为干预可降低住院失眠患者的情绪应激水平 研究显示:干预后实验组被试的焦虑水平显著低于对照组(P<0.01),并且这种心理效能随着时间的推移逐渐增强。住院患者负性情绪的形成很大程度上是对疾病、睡眠的认知偏差造成的[12]。在遭遇疾病应激时,患者多采取回避、屈服等消极应对方式,此时易产生焦虑、抑郁等情绪[13]。心理支持可增强患者的应对能力,情绪疏导又可促进心理支持的不断强化。Gulliksson等[14]应用此种心理干预技术对心内科失眠患者进行心理活动调整,有效降低了患者的心理应激反应,患者心理健康水平和应对能力相应增加。本研究向患者解释应对方式对情绪的影响,肯定和鼓励患者采取积极的应对方式,同时结合倾诉、情绪宣泄及成功实例讲解等心理疏通技术,不断调整患者负性情绪接近正常水平。
3.3 心理行为干预对患者催眠药物倾向性的影响催眠药物在改善住院患者短期失眠的过程中具有明显效果[15]。由于催眠药物发挥了抗焦虑及肌肉松弛的作用,使得患者睡前情绪平稳,肌肉松弛,易于入睡。本研究显示,干预组被试对催眠药物的倾向性较低,这可能与两组被试睡眠质量及焦虑情绪改善有关。催眠药物是一把双刃剑,除了正性作用,个体还会在催眠药物的作用下重建一种与药物作用时间及过程相适应的睡眠节律,导致体内原有的昼夜睡眠节律发生紊乱。停药后,易发生失眠,甚至持续性失眠[16]。因此,对住院患者的睡眠问题应提倡“绿色干预”。由于受研究条件的限制,两组被试对催眠药物的接受程度是否参与了结果的变异,这一因素有待进一步证实。
[1]Todaro J,shen B,Niaura R,et al.Prevalence of depression disorders in men and women enrolled in cardiac rehabilitation[J].J Cardiopulm Rehabil 2005,25(2):71-75.
[2]Spira AP,Friedman L,Aulakh JS,et al.Subclinical anxiety symtoms,sleep,and Daytime Dysfunction in Older Adults With Primary Insomnia[J].J Geriatr Psychiatry Neurol,2008,21(3):149-153.
[3]Young JS,Bourgeois JA,Hilty DM,et al.Sleep in hospitalized medical patients,Part 1:Factors affecting sleep[J].J Hosp Med,2008,3(6):473-482.
[4]汪向东.心理卫生评定量表手册[M].北京:中国心理卫生杂志社,2000:45.
[5]徐归燕,计惠民.失眠患者的护理[J].国外医学护理学分册,1994,13(3):103.
[6]Buysse DJ,Reynolds III,Monk TH.The Pittsburgh Sleep Quality Index:a new instrument for Psychiatric Practice and Research[J].Psychiatry Research,1989,28:193-213.
[7]刘亚波.中药涌泉穴贴敷治疗老年患者失眠症疗效观察[J].中华护理杂志,2010,45(1):43-44.
[8]Zung,W.Wk.A.Rating Instrument for Anxiety Disorders[J].Psychosomatics,1971,12:371-379.
[9]Szklo Coxe M,Young T,Finn L,Mignot E.Depression:relation ships to sleep paralysis and other sleep disturbances in a community sample[J].J Sleep Res.2007,16(3):297-312.
[10]Murray LL,Kim HY.A review of select alternative treatment approaches for acquired neurogenic disorders:relaxation therapy and acupuncture[J].Semin Speech Lang,2004,25(2):138-149.
[11]Dowling GA,Hubbard EM,Mastick J.Effect of morning bright light treatment for rest-activity disruption in institutionalized patients with severe Alzheimer’s disease[J].Int Psychogeriatr,2005,17(2):221-236.
[12]Bondi CO,Rodriguez G,Gould GG,et al.Chronic unpredictable stress induces a cognitive deficit and anxiety-like behavior in rats that is prevented by chronic antidepressant drug treatment[J].Neuro psychopharma cology,2008,33(2):320-331.
[13]Holmes SD,Krantz DS,Rogers H,et al.Mental stress and coronary artery disease:a multidisciplinary guide[J].Prog Cardiovasc Dis,2006,49(2):106-122.
[14]Gulliksson M,Burell G,Lundin L,et al.Psychosocial factors during the first year after a coronary heart disease event in cases and referents.Secondary Prevention in Uppsala Primary Health Care Project[J].BMC Cardiovasc Disord,2007,7(7):36-45.
[15]Vallieres A,Morin CM,Guay B.Sequential treatment for chronic insomnia a pilot study[J].Behav Sleep Med,2004,2(2):94-112.
[16]Lesser GT.Treatment of chronic insomnia with cognitive behavioral therapy vs zopiclone[J].JAMA,2006,296(20):2435-2436.

