危重病患者血脂变化及其对预后的影响
王 涛 李春盛
(首都医科大学附属北京朝阳医院急诊科,北京 100020)
危重病患者病情危重,预后差、病死率高,对危重病患者的救治是医学的一个难点。处于应激反应状态下的危重病患者,其机体代谢发生一系列的变化,其中脂代谢的变化日益受到国内外学者[1-3]的关注。脂代谢作为人体3大代谢的重要组成部分之一,与糖、蛋白质代谢一样起着十分重要的作用。在救治危重病患者的过程中,重视监测糖及蛋白质代谢的同时,应兼顾血脂代谢的变化,可能会达到更为理想的治疗效果[1-2]。研究危重病患者的病理生理状态,有助于临床医师更好地判断疾病严重程度和预后,具有重要的临床意义。
1 材料和方法
1.1 病例选择
选取2009年10月至2010年10月间在首都医科大学附属北京朝阳医院急诊科抢救室救治的危重患者1 992例进行前瞻性研究。其中男性1 134例,女性858例,平均年龄(63.73±13.45)岁。记录危重病患者28 d生存情况,1 992例患者中死亡者470例(为死亡组),平均年龄(65.04±12.93)岁,生存者1 522例(为生存组),平均年龄(62.80 ±14.16)岁。
1.2 方法
1)基础数据收集:记录所有患者的姓名、性别、年龄、身高、体质量并计算体质量指数,详细询问患者既往病史。入院24 h内严密监测患者生命体征,记录急诊诊断以及血常规、血糖、血气分析、生化检查、肝肾功能及血脂〔总胆固醇(total cholesterol,TC)、三酰甘油(triglyceride,TG)、高密度脂蛋白胆固醇(high density lipoprotein,HDL)、低密度脂蛋白胆固醇及脂蛋白(low density lipoprotein,LDL)〕浓度。取患者入院24 h内最差生命指标进行APACHEⅡ评分。
2)检测方法:病人入院后24h内采集静脉血,血液标本静置并分离血清检测。血脂测定标本集中送首都医科大学附属北京朝阳医院生化实验室,应用日立7170A生化仪器(采用美国罗氏公司试剂自动测定)。血气分析采用美国AVLOMNITM血气分析仪,自动分析结果。其余生化指标均由首都医科大学附属北京朝阳医院临床生化实验室检测。
1.3 统计学方法
所有数据均采用SPSS 17.0统计分析软件进行统计分析。正态分布的计量资料均采用均数±标准差(±s)表示。对危重病患者生存组和死亡组正态分布、方差齐的计量资料采用独立样本的t检验进行分析,如方差不齐,则采用t’检验;计数资料采用卡方检验进行分析。按患者生存或死亡的转归,进行2分类Logistic回归方法建立回归方程,筛选出对判断预后有意义的指标,再根据对判断预后有意义的指标绘制ROC曲线,比较这些指标对判断预后价值的大小,以P<0.05表示差异有统计学意义。
2 结果
2.1 危重病患者死亡组与生存组基本情况比较
生存组与死亡组比较,危重病患者的年龄、性别、体质量指数及疾病种类等基本情况差异均无统计学意义(P>0.05),说明2组研究对象具有可比性,详见表1。
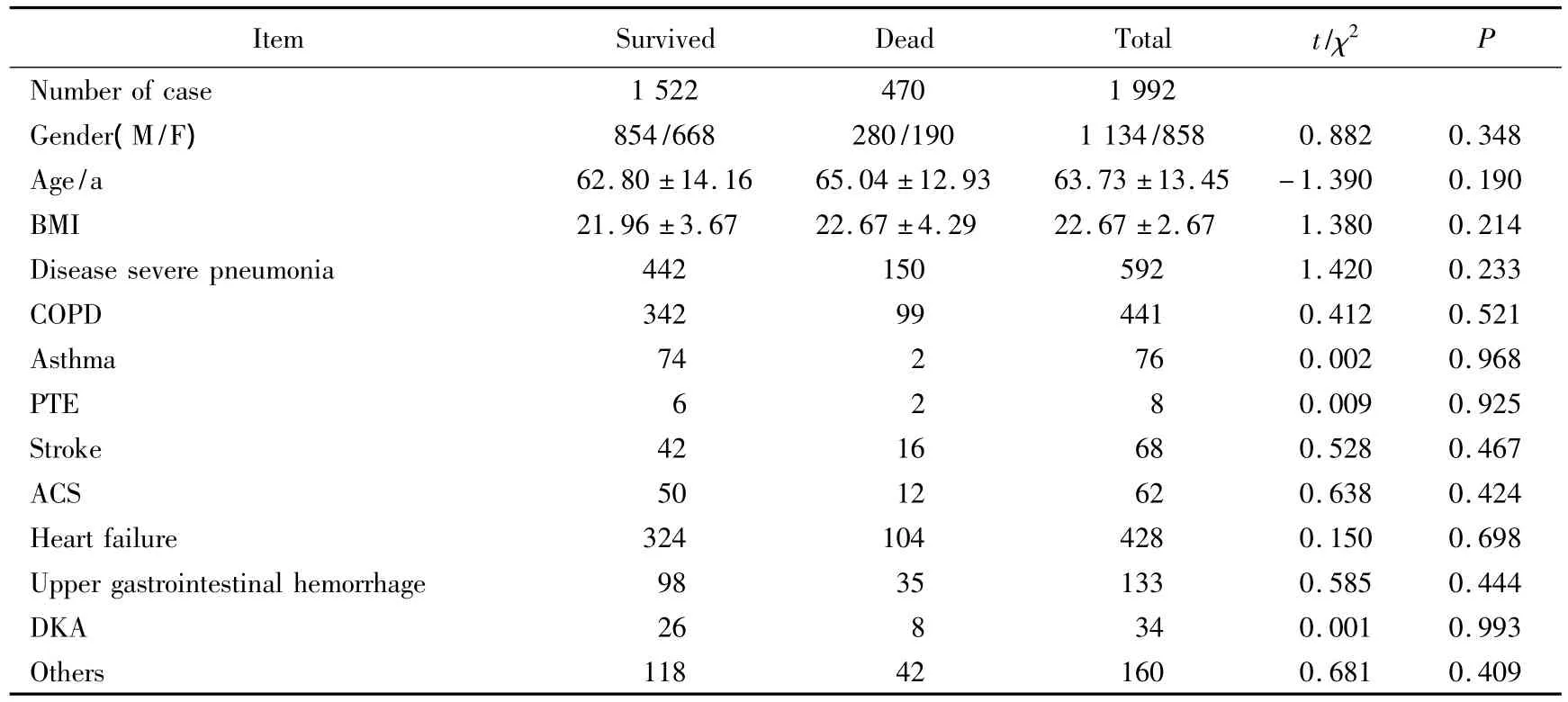
表1 危重症患者死亡组与生存组基础情况比较Tab.1 Comparison of characteristics in the survived group and dead group
2.2 危重病患者死亡组与生存组临床资料比较
与生存组比较,死亡组患者血浆TC、LDL与HDL浓度降低,TG、TG/HDL比值与 APACHEⅡ评分升高,差异具有统计学意义(P<0.05)。而患者血浆脂蛋白及非HDL水平,2组间比较差异无统计学意义(P>0.05),详见表2。

表2 死亡组与生存组间各指标值比较Tab.2 Comparison of the parameter in the survived group and dead group
2.3 按TG/HDL比值是否>3.5分组
TG/HDL比值 >3.5 组(104例)与 TG/HDL≤3.5组(1 852例)的性别、年龄及体质量指数等比较差异无统计学意义(P>0.05)。TG/HDL比值 >3.5组血浆TG浓度(3.40 ±1.92)mmol/L、APACHEⅡ评分(16.40 ±6.92)及病死率(45.76%)较 TG/HDL≤3.5组血浆 TG 浓度(1.14 ±0.63)mmol/L、APACHEⅡ(14.10 ±5.86)及病死率(22.01%)升高,TG/HDL 比值>3.5组血浆 HDL 浓度(0.63±0.34)mmol/L 较 TG/HDL≤3.5组血浆 HDL浓度(1.31±0.49)mmol/L 下降,差异具有统计学意义(P<0.05)。而血浆TC、LDL、LPa及非HDL浓度差异无统计学意义(P>0.05)。
2.4 危重病患者血脂浓度与APACHEⅡ评分相关性分析
危重病患者血浆TC、LDL、HDL与APACHEⅡ评分呈负相关(r值分别为-0.116,-0.123,-0.394,P<0.05),血浆 TG/HDL比值与 APACHEⅡ评分呈正相关(r=0.277,P<0.05),结果具有统计学意义(P<0.05)。而血浆 TG、Lpa、非 HDL 浓度与APACHEⅡ评分无明显相关性(P>0.05)。
2.5 危重病患者2分类Logistic回归分析
以危重病患者28 d预后为因变量,以 TC、TG、LDL、HDL、TG/HDL浓度及APACHEⅡ评分为自变量进行2分类Logistic回归分析(binary logistic),引入水平为0.05,剔出水平为0.1,最终进入方程的为血浆HDL浓度和APACHEⅡ评分。得出回归方程为:LnOR=-7.28+0.449 APACHE Ⅱ-0.961 HDL,提示血浆HDL浓度和APACHEⅡ评分是影响预后的2个独立危险因素,结果见表3。
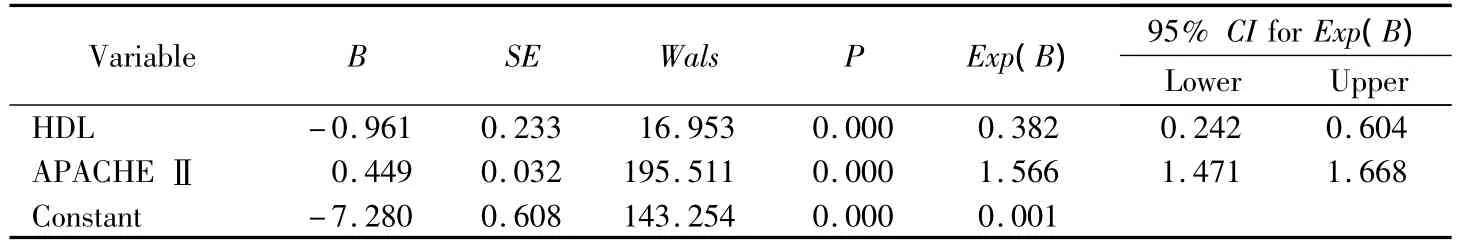
表3 2分类逐步Logistic回归分析危重病患者死亡危险因素结果Tab.3 Results of risk factors in death patients by binary logistic
2.6 预测危重病患者28 d死亡的ROC曲线
应用血浆HDL浓度判断脓毒症患者预后的ROC曲线下面积为:0.688 ± 0.021(P=0.000,95%CI:0.647~0.730),而应用 APACHEⅡ评分判断危重病患者预后的 ROC曲线下面积为:0.925±0.010(P=0.000,95%CI:0.906 ~ 0.943)前者小于后者。计算Z=5.426,2 者差异有统计学意义(P<0.05)。说明APACHEⅡ评分预测预后的价值优于血浆HDL浓度。APACHEⅡ评分敏感性和特异性分别为87.67%和83.22%。其判断预后的界值为17.5分。APACHEⅡ评分≥17.5分的危重病患者28 d病死率为70.91%。
3 讨论
3.1 危重病与APACHEⅡ评分
急诊科医生在临床急诊工作中每天面对大量患者,对于危重病患者的判别易受患者的临床表现影响,诊断多凭医生的主观认识和经验,其中已知的危重病患者常能引起医生重视,另有一部分患者来诊时临床症状不严重,但病情进展迅速,为潜在的危重病患者易被忽视,因此需要采用系统而科学的方法对危重病患者进行评估和判断,以帮助临床医师尽早采取及时有效的治疗措施,防止潜在的危重病患者在不为所知的情况下病情迅速恶化。APACHEⅡ评分是目前国际上应用最为广泛的对危重病患者病情和预后进行评估的方法之一,可以有效评估危重病患者的预后[3-4]。Knaus W A 等[5]对5 815例重症监护室患者的研究表明,APACHEⅡ分值与患者实际病死率直接相关,APACHEⅡ分值以5分随分阶增加,患者病死率显著增加。例如APACHEⅡ分值为0~4,其病死率为1.9%,APACHEⅡ分值为 5~9,病死率则为3.9%,2者间差异有统计学意义。再如,病死率73%对应APACHEⅡ分值为30~35,病死率84%对应APACHEⅡ分值>35,2者比较差异有统计学意义。侯百东等[6]通过临床研究证实APACHEⅡ分值与危重病患者的病死率直接相关,分值越高代表病情越严重,预计病死概率越高,其可靠性及实用性已有公认。本研究也有类似的结果,危重病患者死亡组的APACHEⅡ评分比生存组更高,差异有统计学意义。
虽然APACHEⅡ评分系统应用最为广泛,但在长期的使用过程中仍然暴露了一些不足:① 评分指标多,主观性大;② 对个体死亡预测有偏差;③ 需要动态观察评估。因此,在临床工作中需要寻找一种更为简单有效的方法判断危重病患者的预后。
3.2 危重病与血脂的关系
长期以来,人民普遍关注高脂血症对机体的不良影响[7],而忽视了低脂血症对机体的危害。在危重病患者群体中,低脂血症是常见的。有文献[8]报道,危重病患者易出现脂质代谢紊乱,认为低脂血症是危重病患者的危险信号。Fraunberger P等[9]发现多脏器衰竭的患者血胆固醇和脂蛋白浓度明显下降(2.15±0.78 mmol/L),<2.07 mmol/L 的患者病死率为73%,>2.07 mmol/L的为50%,差异有统计学意义。Vermont C L 等[10]发现血 TC、HDL-C、LDL-C 浓度与重症脑膜炎患者病情程度有关。吴朝明等[11]检测46例危重病患者和28例健康者空腹血清TG、TC、HDLC、LDL-C浓度,发现危重病患者组TC、LDL-C明显低于健康对照组(P<0.01),得出结论认为危重病患者血脂明显降低,可将其作为估计危重病患者病情,观察疗效、判断预后的指标之一。本研究结果表明,与生存组比较,死亡组患者血浆TC、LDL与HDL浓度降低,差异有统计学意义,与以往研究[10-11]结论一致。危重病患者易出现低脂血症,血脂浓度与疾病程度有关,血脂浓度越低病情越重。
危重病患者无论有无糖尿病史,应激性高血糖的发生都极为普遍,其发生机制复杂,与应激状态下神经-内分泌改变、炎性反应细胞因子释放及胰岛素抵抗(insulin resistance,IR)的形成有关。30多年来胰岛素抑制葡萄糖钳制试验相关研究[12-15]为胰岛素抵抗与其他疾病之间的关系积累了大量的资料,是诊断胰岛素抵抗的标准;然而一个更简单的评估胰岛素抵抗的指标是三酰甘油(TG)/高密度脂蛋白胆固醇(HDLC)比率,比率>3.5是一个界定点,比率>3.5即有胰岛素抵抗;其敏感性、特异性与空腹胰岛素相差无几[16]。有研究[17]表明,内科危重病患者早期出现IR,与疾病的种类无关。Robinson L E等[14]报道,危重症患者同时存在应激性高血糖及IR。对危重病患者实行强化胰岛素治疗时动态监测血脂浓度,发现强化胰岛素治疗可提高血浆HDL和LDL浓度,并修复异常的脂蛋白结构,降低病死率[15]。本研究结果表明,与生存组比较,死亡组患者血浆TG/HDL比值与APACHEⅡ评分升高,差异具有统计学意义,血浆TG/HDL比值与APACHEⅡ评分呈正相关(r=0.277,P< 0.05)。与 TG/HDL≤3.5 组比较,TG/HDL比值>3.5组即存在胰岛素抵抗组血浆TG浓度升高,HDL浓度下降,其 APACHEⅡ评分(16.40±6.92)及病死率(45.76%)较 TG/HDL≤3.5 组 APACHE Ⅱ(14.10 ±5.86)及病死率(22.01%)升高,差异具有统计学意义,说明危重病患者TG/HDL比值升高提示预后不良,TG/HDL比值>3.5危重病患者的病死率明显增加,对于危重病患者进行早期救治有着积极的意义。
3.3 危重病APACHEⅡ评分与血脂的关系
Gordon B R等[12]报道血脂浓度与危重病患者的病情有关,如果病情好转,则危重病患者的血脂浓度恢复。另有研究[11]表明血脂浓度下降幅度与 APACHEⅡ评分系统相关联,危重病患者的血脂浓度结合APACHEⅡ评分系统可更好地预测疾病的严重程度和预后。李海玲等[13]发现随APACHEⅡ分值增高,血浆 TC、TG、HDL-C、LDL-C 浓度下降,且 TC、HDL-C浓度下降幅度与疾病严重程度相关,综合ICU危重病患者血清TC浓度结合APACHEⅡ评分可更为准确的预测疾病的严重程度及预后。本研究结果显示,危重病患者血浆TC、LDL、HDL与APACHEⅡ评分呈负相关,血浆TG/HDL比值与APACHEⅡ评分呈正相关,结果具有统计学意义(P<0.05)。这些结果说明急诊室危重病患者第1个24 h内的TC、LDL、HDL-C浓度及TG/HDL比值与病情严重程度有关。这提示急诊抢救室的危重病患者入院后第1个24 h内的血脂浓度与患者的预后有关。对危重病患者进行2分类Logistic回归分析,最终进入方程的为血浆HDL浓度和APACHEⅡ评分,提示血浆HDL浓度和APACHEⅡ评分是影响预后的2个独立危险因素。应用血浆HDL浓度判断脓毒症患者预后的ROC曲线下面积为:0.688±0.021,而应用 APACHE Ⅱ评分判断危重病患者预后的ROC曲线下面积为:0.925±0.010,前者小于后者。说明 APACHEⅡ评分判断预后的价值优于血浆HDL浓度。而APACHEⅡ评分中并不包含血脂评分,以上研究表明检测急诊抢救室的危重病患者入院后第1个24 h内的血脂浓度,并结合APACHEⅡ评分,能更好地判断患者的疾病严重程度和预后。
综上所述,危重病患者易出现低脂血症。APACHEⅡ评分与血脂浓度之间有一定相关性。检测入院后24 h内血脂浓度,并结合APACHEⅡ评分,可以更好地判断危重症患者的病情程度和预后。
[1]李海玲,刘宏,黄金林,等.低血脂水平与危重病预后的关系[J].中国中西医结合急救杂志,2005,12(2):111-113.
[2]黄子通,周明根.危重症监测的基本原则[J].新医学,2007,38(11):764-766.
[3]Al Tehewy M,El Houssinie M,El Ezz N A,et al.Developing severity adjusted quality measures for intensive care units[J].Int J Health Care Qual Assur,2010,23(3):277-286.
[4]Friedericksen D V,Van der MerweL,Hattingh T L,et al.Acute renal failure in the medical ICU still predictive of high mortality[J].S Afr Med J,2009,99(12):873-875.
[5]Knaus W A,Draper E A,Wagner D P,et al.APACHEⅡ:a severity of disease classification system[J].Crit Care Med,1985,13(10):818-829.
[6]侯百东,刘大为.APACHEⅡ评分法在危重病患者的应用及其及评价[J].内科急危重症杂志,1997,3(4):151-153.
[7]Callen P,Schulte H,Assmann G.Total mortality in middle-aged men is increased at low total and LDL cholesterol concentrations in smokers but not in nonsmokers[J].Circulation,1997,96(7):2128-2136.
[8]Petersen J R,Linde M K,Bissell M G.The possible association of decreased total cholesterol and severity of disease in elderly hospitalized patients[J].Clin Chim Acta,2000,290(2):213-220.
[9]Fraunberger P,Nagel D,Walli A K,et al.Serum cholesterol and mortality in patients with multiple organ failure[J].Crit Care Med,2000,28(10):3574-3575.
[10]Vermont C L,den Brinder M,Kakeci N,et al.Serum lipids and disease severity in children with severe meningococcal sepsis[J].Crit Care Med,2005,33(7):1610-1615.
[11]吴朝明,陈欣欣,应斌宇.危重病人血脂代谢变化的研究[J].中国急救医学,2002,22(3):156-157.
[12]Gordon B R,Parker T S,Levine D M,et al.Low lipid concentrations in critical illness:implications for preventing and treating endotoxemia[J].Crit Care Med,1996,24(4):584-589.
[13]李海玲,林慧艳,刘楠,等.危重患者APACHEⅡ评分与血脂水平的关系[J].中国急救医学,2004,24(8):612-613.
[14]Robinson L E,van Soren M H.Insulin resistance and hyperglycemia in critical illness:role of insulin in glycemic control[J].AACN Clin Issues,2004,15(1):45-62.
[15]Mesotten D,Swinnen J V,Yanderhoydonc F,et al.Contribution of circulating lipids to the improved outcome of critical illness by glycemic control with intensive insulin therapy[J].J Clin Endocrinol Metab,2004,89(1):219-226.
[16]Mclaugmlin T,Reaven G,Abbasi F,et al.Is there a simple way to identify insulin-resistant individuals at increased risk of cardiovascular disease?[J].Am J Cardiol,2005,96(3):399-404.
[17]昊艳春,智屹惠,雷澍,等.内科危重病患者胰岛素抵抗的变化及临床意义[J].中国急救医学,2009,29(7):596-598.

