原发性中枢神经系统淋巴瘤疑似1例
赵名娟,张金涛,周翠玲,蔡荣荣
原发性中枢神经系统淋巴瘤(primary central nervous system lymphoma,PCNSL)是指发生于大脑、小脑、脑干、软脑(脊)膜、脊髓和眼,而无全身其他淋巴结和淋巴组织浸润的非霍奇金淋巴瘤(NHL),这是一种罕见的浸润性、多源性恶性肿瘤[1],约占所有颅内肿瘤的1%[2]。由于此病发病率低、临床症状复杂多样、影像学表现无特异性,导致临床诊治经验不足,严重影响着患者预后。现将本院近期收治的1例疑似PCNSL的临床资料结合文献复习,对该病的诊断和治疗作简单的讨论。
1 病例简介
患者女,78岁,因“嗜睡、进行性智力下降,右侧肢体无力13天”于2009年12月~2010年6月多次在本院治疗。患者于2009年12月13日出现嗜睡,午饭后随即入睡直至傍晚醒来,伴有智力下降,偶有饮水呛咳,肢体活动灵活,无头痛、头晕,无恶心、呕吐,无言语障碍、吞咽困难,无意识障碍及大小便失禁,于2009年12月26日于本院首次就诊。行颅脑磁共振(MRI)检查示:双侧半卵圆中心、侧脑室旁、基底节区、丘脑区、胼胝体区、中脑大脑脚区及桥脑区多发性长 T1长 T2信号(图1)。于2009年12月28日住院治疗。患者既往无重大疾病史、无艾滋病史、无器官移植病史、无先天性免疫缺陷病史,有2型糖尿病史、高血压病1级病史10年,平素血糖、血压控制好。
查体:T:36.5℃,P:76/min,R:19/min,BP:130/80 mmHg(1 mmHg=0.133 kPa)。精神淡漠,全身各浅表淋巴结无肿大。心肺腹查体未见异常。神经系统查体:意识清,精神差,言语清晰,计算力、记忆力、定向力、认知力下降,右手指鼻试验阳性,余神经系统查体未见明显异常。入院初步诊断:嗜睡原因待查:①中枢神经系统淋巴瘤;②肉芽肿性血管炎;③胶质瘤。入院简易精神状态检查(MMSE)20分(大学学历)。
实验室检查:血常规、尿常规、肝功、肾功、甲功五项、癌胚抗原(CEA)、铁蛋白、肿瘤标志物、风湿病系列、抗心磷脂抗体、抗中性粒细胞胞浆抗体未见异常。胸部CT及腹部超声未见其他部位占位病灶及肿大淋巴结。2009年12月30日行颅脑M RI强化检查示:双侧侧脑室旁及基底节区散在不规则强化,左侧为重,边界欠清,胼胝体亦有累及,左侧侧脑室略受压,中线结构居中(图1d、图 1e)。
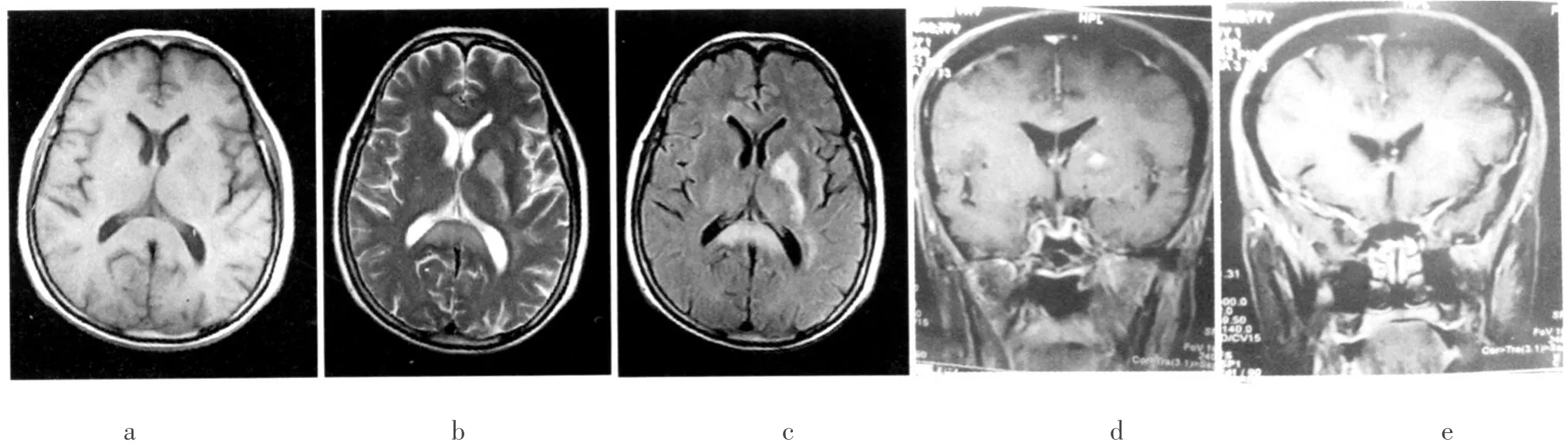
图1 入院时(前)MRI
家属拒绝行腰穿、骨髓穿刺及脑组织穿刺活检检查。给予改善脑循环、改善脑细胞代谢、抗氧化、清除自由基及降压、降糖等对症支持治疗。
患者于2010年1月8日出现小便失禁,智力较前下降,MMSE 16分。于2010年1月13日行颅脑M RI平扫及强化检查示:①双侧半卵圆中心、侧脑室旁、基底节区、丘脑区、胼胝体区、中脑大脑脚区及桥脑区多发性长 T1长 T2信号,较2009年12月26日MRI片比较,病灶明显扩大;②增强扫描示胼胝体区、左侧基底节区病灶呈轻度强化,边界不清,脑室系统形态尚可,中线结构居中(图2)。
经301医院、齐鲁医院专家会诊及激素冲击治疗后,嗜睡、小便失禁明显好转,智力下降较前好转,MMSE 22分。2010年1月30日复查颅脑 MRI检查示:颅脑多发病变治疗后复查,病灶较2010年 1月 13日M RI片减小(图2)。2010年 1月30日诊断:脑病(中枢神经系统淋巴瘤可能性最大)。于2010年2月8日好转出院。
患者于2010年2月22日逐渐出现嗜睡较前加重,早饭后随即入睡,智力进行性下降,出现右侧肢体无力,右手持物不稳,行走时向右侧偏斜,伴饮水呛咳、小便失禁,无头痛、头晕,无恶心、呕吐,无声音嘶哑及吞咽困难,于2010年2月25日第2次入院。
查体:T:36.2℃,P:78/min,R:19/min,BP:110/70 mm-Hg。精神淡漠,全身各浅表淋巴结无肿大。心肺腹查体未见异常。神经系统查体:意识清,精神差,言语清晰,计算力、记忆力、定向力、认知力下降,右侧肢体肌力Ⅳ级,双手指鼻试验、双侧跟膝胫试验阳性,余神经系统查体未见明显异常。于2010年2月26日行M RI平扫及强化示:①颅脑多发病变治疗后改变,病灶较2010年 1月 30日 M RI片明显扩大;②增强扫描显示左侧侧脑室旁、基底节区、丘脑区及中脑大脑脚区不均匀强化。左侧侧脑室受压变形,中线结构轻度右偏(图2)。
再次给予激素及上述药物治疗,患者嗜睡曾一过性较前好转,但于2010年3月16日出现嗜睡明显加重,叫醒后随即入睡;出现进食困难,右侧肢体无力较前加重,并卧床。查体:昏睡状态,精神差,言语清晰,智力下降,右侧肢体肌力Ⅲ级,双手指鼻试验、双侧跟膝胫试验阳性,余神经系统查体未见明显异常。于2010年3月17日行M RI平扫及强化示:①颅脑多发病变治疗后改变,病灶较2010年2月26日M RI片无明显变化(仔细阅片发现病灶略有扩大);②增强扫描显示胼胝体区、左侧侧脑室旁、基底节区、丘脑区、海马区中脑大脑脚区及桥脑区病灶不均匀强化。左侧侧脑室受压变形,中线结构轻度右偏(图2)。
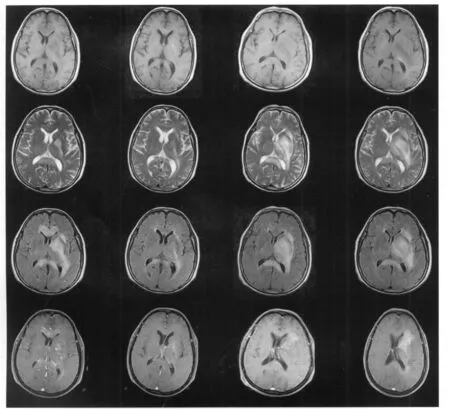
图2 入院后动态MRI
请血液科、结核科、神经外科、心内科、内分泌科等全院相关科室集体病例讨论,再次建议进一步行腰穿、骨髓穿刺、脑组织活检等检查,家属拒绝。在以上治疗基础上,加用脂肪乳、注射用复合辅酶、醒脑静、甘露醇、速尿、肢体功能康复等综合治疗,患者病情仍进行性加重。2010年3月24日患者出现血压进行性下降,给予药物维持血压。
2010年3月27 日查体:T:36.7℃,P:70/min,R:19/min,BP:131/56 mmHg。发育正常,营养一般,精神萎靡,全身各浅表淋巴结无肿大。双肺呼吸音清,未闻及干湿性罗音。心率70/min,律齐,各瓣膜听诊区未闻及杂音。腹平软,肝脾肋下未触及。神经系统查体:昏睡状态,精神不振,智力下降,双侧瞳孔等大等圆,直径约2.5 mm,对光反应灵敏,四肢可见自主活动,肌力查不合作,右侧巴氏征、查多克征阳性,左侧阴性,余神经系统查体不合作。
实验室检查结果:血常规:血红蛋白105 g/L,尿常规潜血3+,乳酸脱氢酶(LDH)803 U/L,肝功、肾功未见明显异常。继续给予以上药物治疗。患者病情进行性加重。于2010年4月14日出现意识不清,疼痛刺激不能唤醒;2010年5月7日患者出现肺部感染,考虑长期卧床、消耗、饮水呛咳误吸等有关,给予抗感染、营养支持治疗。患者病情仍然加重。2010年5月12日出现低蛋白血症,给予人血白蛋白治疗;患者于2010年5月20日出现频繁恶心、呕吐,神经系统查体:昏迷状态,双侧瞳孔不规则类椭圆形,右侧直径约3.0 mm,左侧3.5 mm,对光反应消失,四肢可见自主活动,肌力检查不合作,右侧巴氏征、查多克征阳性,给予甘露醇加强脱水治疗。5月22日患者出现上消化道出血。血常规:白细胞、红细胞、血小板、血红蛋白进行性下降;肝功:胆红素、转氨酶进行性升高,总蛋白、白蛋白进行性下降;肾功:尿素、尿酸增高,电解质紊乱。结合患者并发肺部感染、上消化道出血等,诊断多器官功能障碍综合征。积极抢救治疗。2010年6月1日15:00患者突然出现呼吸、心跳骤停,血压测不到,经积极抢救治疗1 h,无效死亡。
2 讨论
PCNSL是神经科临床上较少见的疾病,由于其发病率低、病理检查不完善、临床表现复杂、影像学检查无特异性、诊断及治疗经验不足,给诊治带来困难。
本例患者特点为:①老年女性,隐袭起病,进行性加重;②嗜睡、进行性智力下降,逐渐出现右侧肢体无力、意识不清;③激素早期治疗敏感:嗜睡、智力下降明显减轻,颅脑磁共振及强化示病灶明显缩小;④颅脑磁共振检查病灶多发、呈团块状或树枝状、非血管分布范围,颞叶海马与中脑大脑脚呈浸润成片(图3);⑤病程转归:复发缓解与激素治疗同步,1个月后复发1次。文献报道,PCNSL多呈团块形,有时肿瘤周围可见“尖突征”,累及胼胝体呈蝶翼型,称“蝶翼征(butterfly sign)”[3],与本例符合(2010-02-26及2010-03-17 FLAIR成像)。
文献报道,85%PCNSL患者脑脊液蛋白升高,约50%能检出肿瘤细胞[3]。Shenkier等认为,80%PCNSL患者可通过立体定向穿刺活检确诊[4]。国内报道,定向性活检是诊断PCNSL的金标准,活检前忌用激素[5],因为激素可以改善临床症状、导致病灶缩小[2]。但本例患者家属拒绝腰穿、脑组织活检等有创检查,所以该例患者最终未能明确诊断。
PCNSL是颅内高度恶性肿瘤,手术+放疗、手术+化疗或手术+放疗+化疗都是行之有效的治疗手段[6]。Freilich认为,该病自然生存期为3.3~5个月,并发现术后放疗加化疗最长生存期为45个月[7]。研究显示,影像学怀疑为PCNSL的患者,给予激素治疗,症状改善、影像学病灶缩小,术后病理证实为PCNSL,因此激素可用于改善症状及诊断性治疗[2]。应依据患者具体情况选择最佳治疗方案,并最大限度地降低治疗的副反应,延长患者的生存期、改善预后。
流行病学调查显示,近年来PCNSL发病率有增高趋势[8];且该病恶性程度高、进展快、预后极差。这就要求我们全面掌握该病的临床表现、实验室检查、影像学特点,尽可能完善腰穿及立体定向活检等有创检查,最大限度降低该病的误诊率,早期诊断,并进行有效的综合治疗,以期延长患者的生存期、提高患者的生活质量、改善预后。
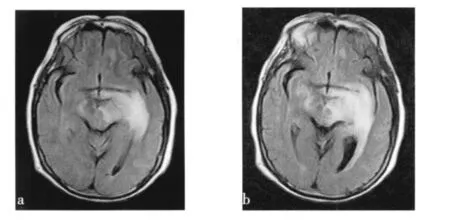
图3 中脑大脑脚MRI(FLAIR)
[1]张列,毛庆.原发性中枢神经系统淋巴瘤的诊治进展[J].中国微侵袭神经外科杂志,2008,13(4):186-189.
[2]罗毅,陈勇,叶远良,等.原发性中枢神经系统恶性淋巴瘤临床诊疗初步经验[J].中国临床神经外科杂志,2008,13(11):678-680.
[3]赵贺玲,曹秉振.原发性中枢神经系统淋巴瘤研究进展[J].实用医药杂志,2009,26(7):75-77.
[4]Shenkier TN,Blay JY,O'Neill BP,et al.Primary CNS lymphoma of T-cell origin:a descriptive analysis from the international primary CNS lymphoma collaborative group[J].J Clin Oncol,2005,23(10):2233-2239.
[5]陈晓春.原发性中枢神经系统淋巴瘤误诊1例[J].疑难病杂志,2009,8(6):371.
[6]项威,赵刚,李彬,等.原发中枢神经系统恶性淋巴瘤的诊断及治疗[J].现代肿瘤医学,2010,18(1):152-154.
[7]Freilich RJ,Gumerlock MK,Julian R,et al.Lymphomas of the brain in adults[J].Neurol Clin,1995,13(4):901-914.
[8]雷鹏.中枢神经系统原发性恶性淋巴瘤[M].//王宪荣,冯华.实用神经外科临床与基础.北京:人民军医出版社,2003:364-367.

