儿童鼻型NK/T细胞淋巴瘤1例并文献复习
苏改秀 吴凤岐 邹继珍 王天有 赖建铭 周志轩 袁新宇
鼻型NK/T细胞淋巴瘤是一种少见、特殊类型的结外原发性非霍奇金淋巴瘤。1994年,淋巴瘤国际学术研讨会首次提出[1],肿瘤细胞表达NK细胞相关抗原和T细胞分化抗原,有特定的免疫表型和基因型;其与EBV感染高度相关。因多原发于鼻部,因此称鼻型NK/T细胞淋巴瘤。本病亦可以呼吸道、消化道及皮肤等部位病变为首发。2001年,WHO分类中明确了结外NK/T细胞淋巴瘤鼻型这一分类[2]。本病既往也称为致死性中线肉芽肿、中线恶网、淋巴瘤样肉芽肿病以及血管中心性免疫病变等。文献报道其发病率占全部恶性淋巴瘤的2%~10%,亚洲发病率明显高于北美和欧洲[3]。病理学改变以肿瘤细胞形态多样为其特征。肿瘤常有嗜血管性,多伴有血管破坏和坏死。本病早期临床表现不典型,以坏死性病变为主,故早期诊断难度大,误诊率较高,易与炎症、Wegener肉芽肿、其他类型淋巴瘤及白塞病混淆。本病具有高度侵袭性,病程进展快,易对化疗药物产生耐药性,其生存期短,预后较差。本病多发于成年男性,儿童病例罕见。国内目前尚未见儿童病例报道,为提高对儿童鼻型NK/T细胞淋巴瘤的认识,减少误诊,提高早期诊断水平,本文总结分析1例儿童鼻型NK/T细胞淋巴瘤的临床及病理学特征,并文献复习。
1 临床资料
患儿,男,15岁,因“发热、皮疹、鼻堵1个月”入首都儿科研究所附属儿童医院(我院)。
患儿入我院前1个月无明显诱因下出现发热,体温达39℃。全身出现大小不等鲜红色及紫红色圆形皮疹,直径1~5 cm,稍高出皮肤,无压痛和痒感,以四肢多见。同时出现鼻堵,呼吸不畅。且鼻堵及呼吸不畅症状渐加重,有少许黄色黏性分泌物,有异味。于当地医院予抗炎治疗(具体治疗方案不详),体温波动在39.5℃,鼻堵症状渐加重,皮疹渐增多。入我院前14 d转他院就诊,查血常规正常,ANA 1∶20,dsDNA(-);左鼻腔新生物病理学检查示:淋巴组织增生伴坏死。诊断为白塞病、Wegener肉芽肿和系统性血管炎。予甲泼尼龙40 mg·d-1治疗。体温降至38.5℃,发热间隔时间延长,但鼻堵症状和皮疹未见好转,左下肢胫骨内侧皮疹直径增至7 cm,渐高出皮肤,表面呈黑紫色。
入我院前7 d,体温再次升至39.5℃;甲泼尼龙加量至120 mg·d-1,发热、皮疹及鼻堵症状仍无好转;入我院前3 d双眼发红,无分泌物,不伴痒感。患儿发病以来,精神欠佳,食欲差,大小便正常,间断出现轻微腹痛。
既往史:患儿2年来反复出现口腔溃疡,未就诊。
入院查体:全身散在大小不等皮疹,略高出皮肤,直径1~5 cm,呈鲜红色及紫红色,以双下肢多见,左下肢胫骨内侧可见一直径约7 cm紫红色结节(图1)。双眼球结膜充血,有少许黏性分泌物。鼻翼肿胀,鼻腔内有增生物,有异味及黄色分泌物。口腔内可见多个溃疡。余查体均未见明显异常。

图1 双下肢皮肤损害表现
Fig 1 Cutaneous metastasis of lower extremity
Notes Rashs with varying sizes could be seen, slightly out of leather, showing bright red and purple. The left lower limb extensor side showed a diameter of about 7 cm purple nodules
实验室检查:血常规WBC 12.5×109·L-1,N 0.87,余未见异常;CRP 41 mg·L-1;ESR 3 mm·h-1。血培养细菌(-)。自身抗体、中性粒细胞胞质抗体、EBV抗体和针刺试验均(-)。骨髓穿刺示:骨髓增生极度活跃,三系大致正常。眼科会诊提示无色素膜炎。
鼻窦CT报告示:左侧上颌窦内可见黏膜增厚,气液面,筛窦呈软组织密度影,骨质未见破坏,筛窦内侧黏膜增厚;右侧上颌窦内侧壁可见局部黏膜增厚,筛窦黏膜增厚。鼻甲肥大,密度均匀一致,鼻腔间隙闭塞为软组织影;鼻中隔右偏。考虑:①副鼻窦炎(左侧明显),左筛窦黏液囊肿;②鼻炎,鼻甲肥大,鼻腔间隙闭塞。
鼻窦MRI示:T1和T2加权显示双侧侧鼻腔及副鼻窦内可见稍长T2、等T1信号肿物,左侧显著,肿物外形不规则,内部呈脑回样,信号欠均匀,肿物填塞整个窦腔,呈膨胀性生长,部分窦壁中断(图2A,B)。
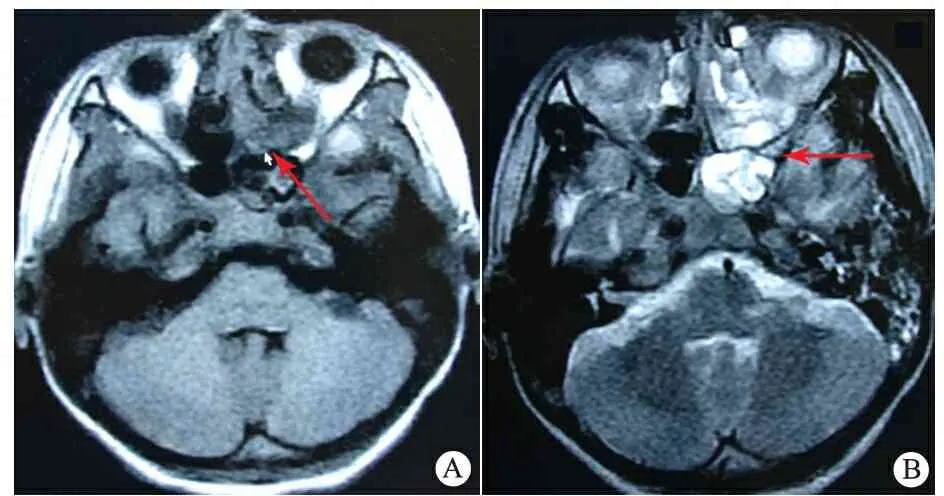
图2 患儿鼻窦MRI所见
Fig 2 Sinus MRI
Notes A(sinus MRI,T1),B(sinus MRI,T2): The mass could be seen in the nasal cavity and paranasal sinuses,with a little bit long signal in T2 and equal in T1, notably in the left side. The tumor was irregular,like gyrus inside.Its signal was uneven. The sinus cavity was entirely filled with tumor showing expansive growth. Part of the sinus wall was interrupted
入院诊断:发热、皮疹原因待查,白塞病?Wegener肉芽肿?淋巴瘤?
诊疗经过:入院后继续予甲泼尼龙40 mg·d-1和青霉素等治疗。入院后5 h患儿双踝关节肿痛伴活动受限,皮肤温度升高,以左踝明显。腹痛进行性加重,入院后15 h查腹压痛明显,呈板状腹。立位腹部X线检查可见膈下积气,提示肠穿孔。遂行直肠穿孔修补、阑尾切除及回肠提吊造瘘术。切除肠管送病理学检查。入院后48 h,双耳突然出现听力丧失,持续5~10 min后缓解。入院后4 d左下肢皮疹病理学检查示:真皮小血管及皮肤附件周围可见异形淋巴细胞浸润,异形淋巴细胞形态大小不一,以中等大小细胞为主,其间尚可见部分肿瘤细胞体积较大。细胞核形态不规则,可见皱褶,染色质呈颗粒状,核仁一般不明显或较小,核分裂相易见(图3A)。左下肢胫骨内侧皮肤结节穿刺涂片,镜下见大量肿瘤细胞,肿瘤细胞的形态与左下肢皮疹病理学检查所见的肿瘤细胞形态相似(图3B)。切除肠管病理学检查示:部分盲肠壁黏膜及肌间可见灶状异形淋巴细胞浸润,其形态与左下肢皮疹病理学检查所见相似(图3C)。左下肢胫骨内侧皮肤结节免疫组化检查示:CD45RO(++),CD3(++)~(+++)(图3D), CD56(++)~(+++)(图3E);GranzymeB、CD20、CD79a及CD68均(-)。结合临床表现、病理学检查及免疫组化结果,诊断为NK/T细胞淋巴瘤,鼻型。
确诊后患儿家属放弃治疗,患儿于出院2个月后死亡。

图3 患儿病理学检查和免疫组化结果
Fig 3 Results of pathological and immunohistochemical examinations
Notes A:Pathological examination of left lower extremity skin nodules, bowel and left anterior tubercle puncture indicated that profiled lymphocyte infiltration could be seen surrounding small blood vessels of dermis and skin appendage. The shape and size of profiled lymphocytes varied,mainly medium-sized cells. Part of the tumor cells were with large size. The shape of nucleus was irregular,fold could be seen. Chromatin was granular. Nucleolus was not obvious or smaller. Mitosis was easily to be seen,HE staining, x 400;B:Pathological examination of the effluence of left anterior tibial tumor ulceration,numerous tumor cells,the morphology of the tumor cells was same as seen in skin nodule of left lower limb,HE staining,×1 000;C:Pathological examination of cecal perforating,focal abnormal lymphocyte infiltration around mucosa and muscle of partial cecal wall,the morphology was same as seen in skin nodule,HE staining,×400;D:Immunohistochemical examination of skin nodule in left lower extremity,tumor cells expressed T cell marker CD3, ×400;E:Immunohistochemical examination of skin nodule in left lower extremity,tumor cells expressed NK-cell-specific antibody CD56, ×400
2 讨论
非霍奇金淋巴瘤根据肿瘤细胞来源的不同分为B细胞、T细胞和NK细胞3种。鼻型NK/T细胞淋巴瘤起源于NK细胞和T细胞,本病为结外原发鼻型NK/T细胞淋巴瘤,大部分为NK细胞来源,极少部分为细胞毒T细胞。该病的发生与EBV感染密切相关[4]。Aozasa等[5]报道,接触杀虫剂和有机溶剂也可能是本病的诱发因素。
本病男性多见,男女比例为2~4∶1,中位年龄为44岁,儿童病例罕见。Pellier等[6]曾报道1例15岁患儿。鼻型NK/T细胞淋巴瘤主要侵及鼻腔及面中线部位, 鼻塞和鼻衄伴恶臭为其常见表现,并伴有耳鸣、声嘶、咽痛和吞咽不适等,进行性发展可有鼻窦、眼眶、额骨等处软组织及骨侵犯。多伴发皮肤转移,表现为皮疹、皮肤结节、溃疡和黏膜红斑等,并可侵及胃肠道、肺以及睾丸等,淋巴结受侵和远处转移少见。中枢神经系统亦可被侵及。Luther等[7]报道鼻型NK/T细胞淋巴瘤侵及中枢神经系统虽不足3%,但预后不良。由于本病与EBV感染密切相关,部分病例还可并发噬血细胞综合征表现,如高热、肝脾肿大、血细胞减少及肝功能异常等。Brodkin 等[8]近期报道1例11岁男性患儿确诊鼻型NK/T细胞淋巴瘤合并噬血细胞综合征。
鼻型NK/T细胞淋巴瘤主要原发于鼻腔,也可原发于韦氏环(主要侵及鼻咽、扁桃体、口咽和舌根)和上呼吸道外(主要侵及皮肤、软组织和胃肠道)[9]。本例患儿为原发于鼻腔的NK/T细胞淋巴瘤,后发生皮肤及胃肠道转移。
鼻型NK/T细胞淋巴瘤的确诊依靠临床表现与影像学检查、病理形态学特征及免疫表型检查相结合。在临床上,呈进行性发展的面部中线破坏性病变应高度警惕本病的可能。其病理特点为血管中心性病变,肿瘤细胞在血管壁内大量浸润并破坏血管壁,造成炎症和坏死。肿瘤细胞形态大小不等,细胞核复杂多样,背景表现为较多的反应性炎症细胞,与炎症反应较难鉴别[10]。免疫表型:鼻型NK/T 细胞淋巴瘤表达T细胞抗原CD2、胞质CD3、NK细胞抗原CD56、细胞毒相关蛋白TIA-1、颗粒酶B及穿孔素均(+)[11],细胞膜CD3(-)。
本例患儿首先出现鼻部症状,表现为鼻堵、分泌物增多有异味、呼吸不畅且逐渐加重,鼻窦CT及MRI均提示为占位性病变。随着病情的快速进展,继而发生皮肤、消化道和关节的转移,引起腹痛等消化道症状,直至肠穿孔,并伴随发热。左下肢皮疹、切除肠管病理学检查均可见异形淋巴细胞浸润。免疫组化示:肿瘤细胞表达T细胞标记物CD45RO、CD3和CD56均(+)。左下肢胫骨内侧皮肤结节穿刺涂片镜下见大量形态相似的肿瘤细胞,符合鼻型NK/T细胞淋巴瘤诊断。
鼻型NK/T细胞淋巴瘤应与以下疾病相鉴别。①炎症:主要依据临床表现、病理特点及抗炎治疗的反应来鉴别。②儿童肿瘤样疾病:低分化癌依据病理学及免疫组化检查鉴别;皮下脂膜炎样T细胞淋巴瘤多表现为多发性皮下结节,瘤细胞表达T细胞标记,但不表达EBV及细胞毒性蛋白[12]。③儿童风湿性疾病:Wegener 肉芽肿是以上、下呼吸道出现坏死性肉芽肿性炎症血管炎和肾小球肾炎,同时侵及皮肤组织和肺等器官为特征的多系统疾病,抗中性粒细胞胞质抗体阳性率为78%~100%[13],无异形肿瘤细胞;白塞病是一种全身性、慢性的血管炎症性疾病,主要临床表现为复发性口腔溃疡、生殖器溃疡、眼炎及皮肤损害,也可累及血管、神经系统、消化道及关节等组织和器官,好发年龄为16~40 岁,中国以女性居多[14]。既往文献中并未见鼻型NK/T细胞淋巴瘤误诊为白塞病的报道,本例患儿2年来间断出现口腔溃疡,皮肤损害表现为结节样红斑,伴有胃肠道和关节炎表现,与白塞病临床表现相似,一度误诊为白塞病,但患儿鼻腔内分泌物增多、异味及增生物不能用白塞病解释,且无色素膜炎和外阴溃疡等表现,应用甲泼尼龙无效不支持白塞病的诊断,结合病理学及免疫组化检查可进行鉴别。
放疗可根治早期鼻型NK/T细胞淋巴瘤。研究发现,早期患者单行放疗完全缓解可达50/67例,15/67例可达部分缓解。鼻型NK/T细胞淋巴瘤对化疗不敏感,疗效较差[15]。早期病例采取单一放疗或放疗后化疗其总体生存率可达50%以上,而中晚期病例多予化疗后放疗,其总体生存率仅为0~20%[16]。Yokoyama等[17]应用同种异基因造血干细胞移植成功治愈了1 例36 岁日本女性鼻型NK/ T 细胞淋巴瘤患者,为本病治疗提供了新的方法。
鼻型NK/T细胞淋巴瘤预后较差。Kim 等[18]研究表明,其5 年生存率仅为20%~56%。年龄>60 岁、进展期病变和临床行为表现差的患者预后较差[19]。此外, 无EBV感染患者的生存期明显高于EBV感染患者[20]。发生在鼻腔外的鼻型NK/T细胞淋巴瘤具有高度侵袭性,临床治疗反应差,存活时间短。多种耐药基因表达是多数病例预后差的原因之一。
[1]Jaffe ES, Chan JK, Su IJ, et al. Report of the workshop on nasal and related extranodal angiocentric T/natural killer cell lymphomas. Definitions, differential diagnosis, and epidemiology. Am J Surg Pathol, 1996,20(1):103-111
[2]Chan JK. The new World Health Organization classification of lymphomas: the past, the present and the future. Hematol Oncol,2001,19(4):129-150
[3]Vose J, Armitage J, Weisenburger D, et al. International peripheral T-cell and natural killer/T-cell lymphoma study: pathology findings and clinical outcomes. J Clin Oncol, 2008,26(25):4124-4130
[4]Liu A, Nakatsuka S, Yang WI, et al. Expression of cell adhesion molecules and chemokine receptors: angioinvasiveness in nasal NK/T-cell lymphoma. Oncol Rep, 2005,13(4):613-620
[5]Aozasa K, Takakuwa T, Hongyo T, et al. Nasal NK/T-cell lymphoma: epidemiology and pathogenesis. Int J Hematol, 2008,87(2):110-117
[6]Pellier I, N′Golet L, Rachieru P, et al. Disseminated nasal-type natural killer/T-cell lymphoma in a child: a case report. J Pediatr Hematol Oncol, 2009,31(5):362-366
[7]Luther N, Greenfield JP, Chadburn A, et al. Intracranial nasal natural killer/T-cell lymphoma: immunopathologically-confirm-ed case and review of literature. J Neurooncol, 2005,75(2):185-188
[8]Brodkin DE, Hobohm DW, Nigam R. Nasal-type NK/T-cell lymphoma presenting as hemophagocytic syndrome in an 11-year-old Mexican boy. J Pediatr Hematol Oncol,2008 ,30(12):938-940
[9]Li YX, Fang H, Liu QF, et al. Clinical features and treatment outcome of nasal-type NK/T-cell lymphoma of Waldeyer ring. Blood, 2008,112(8):3057-3064
[10]García-Cosío M, Santón A, Méndez MC, et al. Nasopharyn-geal/nasal type T/NK lymphomas: analysis of 14 cases and review of the literature. Tumori, 2003,89(3):278-284
[11]Kuo TT, Shih LY, Tsang NM. Nasal NK/T cell lymphoma in Taiwan: a clinicopathologic study of 22 cases, with analysis of histologic subtypes, Epstein-Barr virus LMP-1 gene association, and treatment modalities. Int J Surg Pathol ,2004,12(4):375-387
[12]Kato N, Aikawa K. Nasal type natural killer/T-cell lymphoma with subcutaneous panniculitis-like involvement: association with a poor prognosis. J Am Acad Dermatol, 2003,49(5):1-5
[13]Jiang GD(姜国调), Chen J, Zhang LS.Wegener肉芽肿22例临床分析. Chin J Derm Venereol (中国皮肤性病学杂志),2002,16(3):163-165
[14]中华医学会风湿病学分会.白塞病诊治指南(草案). Chin J Rheumatol(中华风湿病学杂志),2003,7(12):762-764
[15]Yao B(姚波), Li YX,Song YW,et al. Treatment option and outcome for patients with primary non-Hodgkin′s lymphoma of the nasal cavity. Chinese Journal of Oncology(中华肿瘤杂志),2006,28(1):58-61
[16]Li YX, Yao B, Jin J, et al. Radiotherapy as primary treatment for stage IE and IIE nasal natural killer/T-cell lymphoma. J Clin Oncol, 2006, 24(1):181-189
[17]Yokoyama H, Yamada MF, Ishizawa K, et al. Successful treat- ment of advanced extranodal NK/T cell lymphoma with unrelated cord blood transplantation. Tohoku J Exp Med,2007, 211(4): 395-399
[18]Kim WS, Song SY, Ahn YC, et al. CHOP followed by involved field radiation: is it optimal for localized nasal natural killer/T-cell lymphoma? Ann Oncol, 2001,12(3):349-352
[19]Lee J, Kim WS, Park YH, et al. Nasal-type NK/T cell lymphoma:clinical features and treatment outcome. Br J Cancer,2005, 92(7):1226-1230
[20]Ko YH, Cho EY, Kim JE, et al. NK and NK-like T-cell lymphoma in extranasal sites: a comparative clinicopathological study according to site and EBV status. Histopathology, 2004, 44(5):480-489

