系统性红斑狼疮合并比目鱼肌坏死1例*
吴媛媛 刘正奇 宋 珊
1 贵州中医药大学,贵州省贵阳市 550025; 2 贵州中医药大学第二附属医院
系统性红斑狼疮(Systemic lupus erythematosus,SLE)为自身免疫性疾病,可导致全身多系统损害,女性发病率较高[1]。多以发热、关节疼痛、皮疹等为主要临床表现[2],发病过程中也常出现感染、动脉硬化、骨质疏松等并发症[3]。系统性红斑狼疮亦可累及肌肉,常表现为特发性肌炎,但出现肌肉坏死极为罕见[4]。现将我院风湿免疫科收治的1例系统性红斑狼疮伴比目鱼肌坏死病例报道如下。
1 病例资料
患者女,57岁,因“反复双膝关节疼痛伴面部红斑8+年,复发加重伴发热2d”于2022年4月12日入院。患者8+年前诊断为系统性红斑狼疮,长期口服“硫酸羟氯喹、来氟米特、醋酸泼尼松片”治疗。治疗期间左膝关节时有疼痛,伴关节活动受限,遂于“小诊所”肌注“地塞米松磷酸钠注射液”对症治疗,经治疗后上症缓解。此后上症反复发作,未予重视及规范诊治。2d前患者无明显诱因感双膝关节疼痛复发加重,以左膝为甚,左膝腘窝处可见一大小约6cm×2cm包块,伴发热,最高体温39℃,故就诊于我院急查血常规回示:白细胞计数6.38×109/L,红细胞计数3.54×1012/L,血红蛋白浓度93g/L,中性粒细胞百分比82.10%,淋巴细胞百分比8.30%,单核细胞百分比8.80%。全程C反应蛋白98.81mg/L。诊断为“系统性红斑狼疮、左小腿软组织包块?”予注射用甲泼尼龙琥珀酸钠静滴消炎,硫酸羟氯喹、来氟米特口服调节免疫,治疗7d后患者反复高热,考虑是左小腿包块引起的感染,故请我院创伤外科会诊后建议行手术治疗。
入院症见:双膝关节疼痛,以左膝为甚,伴左膝及小腿肿胀,左膝腘窝下方可见一大小约6cm×2cm包块,疼痛明显,局部皮色红,皮温高,关节活动受限,面部蝶形红斑,日光照射后加重。
既往史:9+年“类风湿关节炎”病史,长期口服“硫酸羟氯喹、来氟米特、醋酸泼尼松”调节免疫治疗。3+年“胃窦溃疡”病史,长期口服“泮托拉唑钠肠溶片”抑酸护胃。3+年“重度骨质疏松”病史,长期口服“碳酸钙D3片”抗骨质疏松治疗。3+年“原发性高压2级 很高危组”病史,口服“硝苯地平缓释片”控制血压。3+年“血糖升高”病史,未系统诊治,自行予“盐酸二甲双胍片”口服控制血压。2年前因“多发椎体压缩性骨折”于我院骨科行PKP手术治疗,现时感腰部疼痛。
体格检查:T 36.8℃,P 90次/min,R 20次/min,BP 115/78mmHg(1mmHg=0.133kPa),面部蝶形红斑,脊柱正直无畸形,双膝关节压痛,以左膝关节疼痛为甚,关节活动受限,左膝腘窝下方可扪及一大小约6cm×2cm包块,疼痛拒按,局部皮色红、皮温高,左膝磨髌实验(+),左膝浮髌实验(+-),直腿抬高实验(-),屈髋屈膝实验(-),双下肢无水肿。神经系统检查:生理征存在,病理征未引出。
辅助检查:D-二聚体2.23μg/mL。红细胞沉降率62mm/h。降钙素原0.58ng/mL。自身抗体:抗SSA/60kd抗体阳性(+),抗SSA/52kd抗体阳性(+),抗组蛋白抗体测定阳性(+),核颗粒型1∶160。左膝关节正侧位片+左侧胫腓骨正侧位片(见图1)显示:(1)左侧股骨下段及胫腓骨密度不均;(2)左膝关节退变;(3)左膝关节囊密度增高,积液?其他?(4)左侧小腿及左膝关节软组织肿胀,密度增高。左侧胫腓骨CT平扫:(1)左膝退行性变;(2)左侧膝关节、小腿肌间隙多发水肿;(3)左侧腘窝淋巴结肿大?左膝关节MRI(见图2)显示:(1)左膝关节退行性变;(2)结合临床—自身免疫性滑膜炎伴软骨、外侧半月板损坏,同时伴腘窝及其内下方囊肿伴滑膜瘤、滑膜血管瘤,建议MRI增强进一步明确;(3)左侧胫骨上段、股骨下段多发异常信号改变—多发性股骨梗死(病灶较前增多、范围增大)。

图1 左膝关节正侧位片+左侧胫腓骨正侧位片
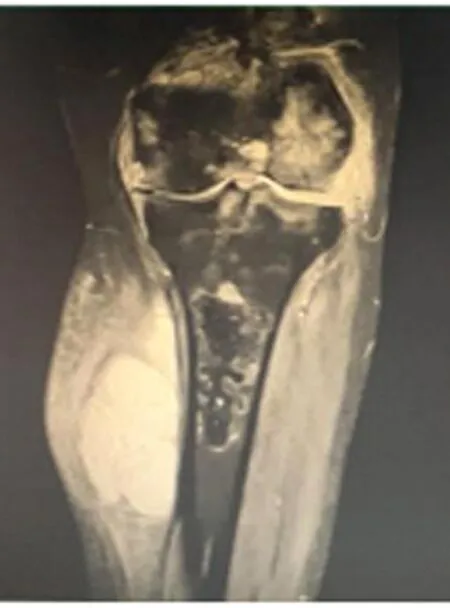
图2 左膝关节MRI
诊断:系统性红斑狼疮、左小腿比目鱼肌坏死。
诊疗经过:患者左膝关节疼痛明显,伴反复发热,予物理降温、补液等对症治疗后未见明显好转,进一步行手术治疗(见图3),术后积极予抗感染、伤口换药等治疗以促进病情恢复。并将术中伤口组织病理已送检(见图4):病理诊断:(比目鱼肌病变组织)肉芽肿性炎坏死,需做特殊染色除外特殊感染。结合特殊染色,未见真菌。特殊染色:PAS(-),六胺银(-)。分泌物培养未见明显异常。经治后患者症状好转出院,定期门诊换药。

图3 术中照片
出院后患者因创面大,伤口愈合慢,伴发热,再次于2022年5月3日住院治疗。住院期间完善(2022年7月13日)左下肢MRI(见图5)显示:(1)左侧股骨、胫骨多发梗死肉芽组织修复改变;(2)左小腿上段内侧炎性肉芽肿术后/皮肤软组织缺损伴肉芽组织增生、脓肿形成、窦道形成—经外科清创、引流术后明显好转、改善,周围软组织水肿/皮下筋膜水肿明显吸收。实验室检查提示中性粒细胞、血沉、CRP等炎症指标升高,考虑由自身免疫病诱发血管炎,结合患者既往系统性红斑狼疮病史,且病情处于活动期,创面愈合困难,经积极抗感染、补液、伤口换药等治疗后,患者病情康复出院,定期门诊随诊。

图5 左下肢MRI
2 讨论
系统性红斑狼疮为多抗体阳性的自身免疫病,临床上常以发热、关节痛、皮疹、血管炎等为主要表现,可伴有多系统损害:如溶血性贫血、四肢关节疼痛、皮疹等[5]。病理表现为淋巴细胞浸润、血管炎性改变[6-7]。血管炎是系统性红斑狼疮在疾病活动时常见表现之一,临床上以四肢溃疡、坏疽等为表现,并涉及多个脏器损害,如皮肤、肾脏、中枢神经系统、胃肠道等[8],但狼疮性血管炎致肌坏死十分罕见。
血管炎可分为不同类型:如小血管炎、中血管炎或大血管炎[9],其中小血管炎最为常见,多见于中老年,实验室检查常伴ESR或(和)CRP升高,病理表现为中—小动脉炎造成供血区肌纤维缺血,轻者仅表现为肌痛,严重可导致肌坏死[10]。目前国外报道了1例狼疮性血管炎致肌坏死病例研究,该患者系统性红斑狼疮病处于活动期,并发肌坏死,经免疫抑制剂与激素治疗后病情好转[11]。结合本病例,患者住院期间及外院反复发热,伤口愈合慢,反复换药虽能预防局部感染,但未保持干燥妨碍其恢复。另外,病理检查提示比目鱼肌肉芽肿性炎坏死,考虑该患者处于系统性红斑狼疮活动期,狼疮性血管炎病情加重,局部血管闭塞,供血不足,导致左小腿比目鱼局部缺血性肌坏死。经积极补液、止痛、调节免疫等治疗后,患者病情好转出院。
狼疮性血管炎常发生在系统性红斑狼疮疾病活动期,其发病机制是循环免疫复合物沉积在血管壁,并激活补体所致。病理表现为血管壁炎性细胞浸润[12],血管炎症反应是微血管病变表现之一,血管壁病变致血管壁上形成血栓,血液灌溉不足,致患处缺血性坏死。治疗上应早期、足量用药,常用糖皮质激素或(和)免疫抑制剂积极控制原发病,可联合使用扩血管、抗血栓形成的药物(如罂粟碱、阿司匹林等)以改善病变组织缺血状态[13]。当狼疮性血管炎病情加重,并发局部肌肉坏死时,应及早使用糖皮质激素冲击治疗。糖皮质激素是治疗狼疮性血管炎的首选药,但病情累及肺、血液系统、皮肤等多个系统时,需加用或换用免疫抑制剂治疗来控制病情发展[9]。若不及时治疗,可出现肢端缺血性坏死,严重者引起坏疽致残,更甚则危及生命。基于此,本病早期应根据个人情况及时评估患者病情,积极控制原发病。若病情未见明显好转时,尽早联合使用生物制剂和(或)免疫球蛋白静脉注射、血浆置换等延缓病情进展[14]。
本例患者因膝关节疼痛多次于“小诊所”注射“激素”对症止痛,可见患者未经专科医师指导下规范使用“激素”,致机体免疫功能紊乱,且局部关节长期红肿伴发热,加之处于系统性红斑狼疮活动期,左下肢血管炎症加重,血管周围炎症细胞浸润和栓塞,血管供血不足,血液循环减少,导致左小腿比目鱼肌缺血性坏死。住院期间予激素、免疫抑制剂与抗感染等积极治疗后,患者病情好转出院,出院后定期门诊随访。
综上所述,系统性红斑狼疮疾病活动时常见表现是血管炎,但狼疮性血管炎并发比目鱼肌坏死属罕见,若早期控制原发病(系统性红斑狼疮),并积极进行临床干预,可减缓病情进展,改善患者预后,降低死亡率,提高患者生存质量。

