上方球形视网膜脱离术中行玻璃体内BSS注入与术毕空气充填效果比较
魏新丽,吴 桐,龚 敏,田超伟,惠延年,杜红俊
0 引言
孔源性视网膜脱离(rhegmatogenous retinal detachment, RRD)是主要致盲性眼病之一,上方球形视网膜脱离(superior bullous retinal detachment, SBRD)是一种常见的脱离形式[1-2]。巩膜外垫压术(scleral buckling, SB)是治疗RRD的主要方法[3]。相对于玻璃体切除手术,SB具有相对损伤小、恢复快、复发率低、术后无体位限制和无硅油取出需求等优点[4-5]。SBRD由于视网膜下液较多,术中行视网膜下液引流(subretinal fluid drainage, SFD)后常出现低眼压或极低眼压,导致裂孔定位不准确和巩膜外缝合困难,且术后易形成视网膜皱褶,最终影响手术成功率[6]。为了避免以上问题,我们对这些低眼压患者先行玻璃体内平衡盐溶液(balanced salt solution, BSS)注入适当升高眼压,然后再完成手术。研究结果显示单次手术成功率明显提高,并发症和手术的操作难度降低。现将结果报告如下。
1 对象和方法
1.1对象本研究为回顾性研究。纳入对象为2018-01/2022-12,因SBRD在西京医院眼科行SB手术的患者72例73眼。本研究经医院伦理委员会批准,所有患者同意并签署知情书。纳入标准:(1)散瞳检查后确认RRD,且裂孔位于9∶00与3∶00连线上方;(2)眼底检查、B超和光学相干断层扫描检查(optical coherence tomography, OCT)联合确认视网膜神经上皮脱离;(3)术中放液后出现明显低眼压的患者。排除标准:(1)明显屈光介质混浊,例如玻璃体积血和白内障等影响眼底观察者;(2)增生性玻璃体视网膜病变(proliferative vitreoretinopathy, PVR)C级及以上病变;(3)巨大裂孔、裂孔牵拉明显、黄斑裂孔、眼部手术史、青光眼和糖尿病视网膜病变等眼病;(4)存在可能影响视网膜复位和视力恢复的全身疾病。患者年龄16-80(平均51.58±10.25)岁。其中男44例45眼,女28例28眼。右眼46例,左眼26例,其中双眼1例。病程2-60[14(12,21)]d。眼轴22.4-29.2(平均25.53±2.496)mm。视网膜裂孔均位于9∶00与3∶00连线上方,其中单个马蹄形或三角形裂孔56眼,圆形或萎缩孔17眼,马蹄孔合并圆孔8眼,合并视网膜变性区18眼。视网膜脱离波及黄斑54眼,未波及19眼。根据放液后是否行玻璃体注射升高眼压和注射物不同,患者被分为三组:常规手术组不做任何玻璃体内注射24例24眼、术毕注入消毒空气组(空气组)23例23眼,以及术中注入BSS组(BSS组)25例26眼。术前,三组患者年龄、BCVA、眼轴和眼压比较,差异无统计学意义(均P>0.05,表1)。

表1 常规手术组、空气组和BSS组术前资料对比
1.2方法
1.2.1术前检查所有患者均完成了包括视力和最佳矫正视力(best-corrected visual acuity, BCVA)、眼压、裂隙灯显微镜和散瞳情况下的眼底检查。视力采用标准对数视力表检查,记录采用将BCVA转换为最小分辨角的对数(LogMAR)表示,并参照文献[7],分别将指数、手动和光感视力记录为2.1、2.4、2.7。通过直接检眼镜、间接检眼镜、裂隙灯下前置镜和三面镜等眼底检查,确认视网膜脱离的范围和裂孔位置。同时通过B超检查确认视网膜脱离光带,并判断眼轴长度。采用OCT确认视网膜脱离,并评估脱离的高度和黄斑是否脱离。通过视觉电生理检查了解视网膜和视神经功能。
1.2.2手术方法手术在2%利多卡因和0.75%罗哌卡因混合液(体积比1∶3)球后麻醉下进行。根据是否需要联合环扎和垫压位置不同,距离角膜缘后2-3 mm打开相应象限的结膜。钝性分离球结膜和筋膜组织,暴露眼外肌并置牵引线。采用间接检眼镜行裂孔定位后进行巩膜外放液:放液口选择在视网膜脱离较高、避开裂孔且相对较低的位置,以利于放出液体和避免玻璃体崁顿入裂孔。放液在显微镜下完成:首先行巩膜表面烧灼止血,然后放射状切开巩膜约1.0-1.5 mm直至出现深色泡状突起,采用27G针头斜行刺破泡状突起,棉签挤压以尽可能排出视网膜下液。常规手术组在放液后再次进行裂孔定位,裂孔周围冷凝后依据裂孔形态和范围选择适当的硅胶海绵或硅胶带完成垫压术;空气组参照常规手术组完成垫压后,在手术结束前玻璃体腔内注入消毒空气0.3-0.8 mL使眼压至正常;BSS组完成放液后,采用31G针头自裂孔对向位置的睫状体平坦部,向玻璃体中央注射适量BSS以使眼压升高至略低于正常(T-1)水平,然后再完成垫压手术。对于裂孔以外有明显视网膜变性的患者同时联合环扎。手术结束前确认裂孔位于垫压嵴上、无明显高眼压且光感明确。术后常规采用复方托吡卡胺滴眼液、妥布霉素地塞米松滴眼液以及溴芬酸钠滴眼液点眼。空气组患者根据裂孔位置采取相应体位,以使裂孔位于最上方。其余两组患者术后体位无特殊要求。
1.2.3观察指标比较各组手术所需时间,即从剪开结膜到缝合结膜完成的时间。术后随访内容包括BCVA、眼压、裂隙灯下眼前节检查、眼底镜下视网膜复位情况、OCT评估视网膜下液吸收情况以及主要并发症等。视网膜复位标准:(1)复位:裂孔封闭,视网膜平伏,视网膜下液消失。(2)好转:裂孔封闭,视网膜基本平伏,存在少量视网膜下液,但未累及黄斑。(3)失败:视网膜脱离改善不明显或继续加重,多量视网膜下液持续存在。所有患者至少随访到视网膜下液完全吸收。
2 结果
2.1手术时间所有患者均顺利完成手术,手术所需时间分别为63.17±13.22、61.65±15.55、57.30±11.70 min,各组手术时间差异无统计学意义(P>0.05,表2)。

表2 常规手术组、空气组和BSS组手术时间、术后眼压和视力对比
2.2术后眼压术后1 d,常规手术组有3眼(13%)眼压低于正常,分别为6、8、8 mmHg;空气组1眼(4%)眼压高于正常,为24 mmHg;BSS组有3眼(12%)高于正常,分别为23、25、26 mmHg。三组中其余术眼眼压在正常范围。三组比较,空气组和BSS组平均眼压高于常规手术组,差异具有统计学意义(P<0.001,表2)。
2.3视网膜复位情况术后1 d,眼底镜下常规手术组视网膜复位率为88%,有3眼(12%)未完全复位,表现为裂孔周围开放、嵴上视网膜皱褶或嵴后视网膜下液;空气组视网膜复位率为96%,1眼(4%)嵴上视网膜皱褶,嵴后视网膜下液存在,另有1眼因气泡遮挡无法看清裂孔情况;BSS组所有患者视网膜复位良好,嵴上视网膜平整。随访至术后3 d,常规手术组仍有2眼视网膜未复位,其中1眼经玻璃体内消毒空气注入后视网膜复位,另1眼因玻璃体经玻璃体切除联合硅油注入后视网膜复位。
2.4手术前后视力常规手术组、空气组和BSS组术后1 d BCVA均较术前提高,差异具有统计学意义(t=2.423,P<0.05;t=3.123,P<0.01;t=3.387,P<0.01)。三组间术后BCVA差异无统计学意义(F=3.046,P>0.05,表2,图1)。
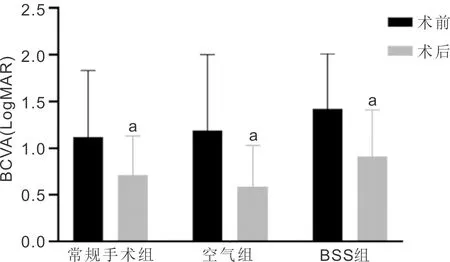
图1 三组术前术后BCVA的比较 aP<0.05 vs 同组术前。
2.5手术并发症常规手术组和空气组分别有1眼在放液时出现视网膜下出血,因出血量少,且对视力无影响,故未给予特殊处理,随访中逐渐吸收。另外,常规手术组有1眼术后出现局限脉络膜脱离,经散瞳和激素点眼后恢复。BSS组术后1眼高眼压(眼压26 mmHg)眼在给予马来酸噻吗洛尔滴眼液2 d后恢复正常。其余眼压异常的眼自行恢复至正常眼压。在随访中,空气组有1眼在术后3 wk时出现新的裂孔并导致局限性视网膜脱离。给予裂孔后缘激光拦截,随访1 a视网膜脱离范围稳定。
3 讨论
RRD是常见致盲性眼病,其年发病率约为(7.98-23.55)/1000000人[8-9]。虽然偶有RRD自愈的报道,但概率极低[10],因此其治疗多需要手术封闭裂孔来实现。气体黏结术具有简单易操作的特点,但单纯的气体黏结术存在复位率低和再手术率高的缺点,因此目前已很少单独使用[11]。经睫状体平坦部玻璃体切除术(pars plana vitrectomy, PPV)主要用于复杂患者。其操作相对复杂,损伤较大,且术后往往需特殊体位要求和二次手术[12]。虽然随着玻璃体切除设备的微创化,手术创伤逐渐减小,越来越多的医生将PPV作为RRD的首选治疗[13-14]。然而,由于SB具有操作简单,并发症相对较少,术后无特殊体位和无二次手术需求等优势,其在RRD治疗中的地位仍然无法被替代[4,15]。近年来,折叠顶压球囊在RRD中的使用大大简化了手术操作,降低了手术创伤,这又赋予了SB术式新的生命力[16]。
SBRD作为一种常见的RRD类型,多由上方视网膜的撕裂孔引起。其特点是视网膜脱离较高、视网膜下液较多和进展较快等[17]。本研究中所有患者的裂孔均位于9∶00与3∶00连线以上,其中撕裂导致的马蹄形或三角形裂孔56眼(77%)。在SBRD患者SB术中,为了提高视网膜裂孔定位的准确度和增加冷凝的可靠程度,也为了缩短术后视网膜下液的吸收时间,术中多需行视网膜下液引流。然而,由于此类患者视网膜下液较多,放液后常常导致眼压过低[18]。过低的眼压除影响术中裂孔定位和垫压物缝合外,术后还易出现垫压嵴过高、视网膜皱褶,甚至脉络膜出血和脱离等,从而导致手术时间延长、下液吸收延迟和手术成功率降低等[19-20]。本研究中常规手术组术后低眼压和嵴上视网膜皱褶都比BSS组高,术后垫压嵴也偏高。
术前为了减少视网膜下液,避免术中放液后低眼压的发生,有学者曾采用术前下直肌悬吊(或联合内直肌固定)和包扎双眼来降低视网膜脱离高度[21]。该方法的缺点是存在创伤和增加感染的可能,且并非所有病例都能达到减少视网膜下液的目的[22]。目前该方法已逐渐被淘汰。1985年,Gilbert等[23]最早采用引流、注气(空气或长效气)、冷凝和垫压的手术模式对选择性的SBRD患者进行治疗。结果显示,患者单次手术的视网膜复位率可达90%以上。戴虹等[6]和佘洁婷等[24]采用类似的手术方法,同样取得了满意的手术效果。然而,术中放液后气体注入最大的问题是影响眼底的观察。另外术后也可能出现继发视网膜裂孔和气泡经较大裂孔进入视网膜下的可能。不同于气体注入,赵冰莹等[19]采用巩膜外放液后玻璃体内注入BSS的方法:6∶00位角巩膜缘后4-5 mm后进针,注射BSS使眼压升高至正常(Tn)或略高于正常(T+1)水平,然后再行冷凝和外垫压手术。研究结果显示,27眼中只有19眼一次性复位,单次视网膜复位率仅为70.4%。我们认为导致手术成功率低的主要原因之一在于正常或高眼压情况下进行垫压,很难形成高度满意的垫压嵴。另外,高眼压状态下进行垫压,垫压物的挤压还极易导致术中和术后的高眼压。虽然适当的高眼压有利于视网膜下液的吸收,但过高的眼压将会影响眼内的血液灌注,严重的甚至引起视网膜中央动脉阻塞[25]。另外,戴鹏飞等[26]采用在巩膜外放液前建立经睫状体平坦部的玻璃体内灌注,然后放液并完成手术。虽然这种方法也达到了避免低眼压和提高视网膜复位率的目的,但眼内灌注操作复杂,灌注管的存在也会妨碍眼球的转动和手术操作,甚至伤及晶状体或视网膜。另外,持续灌注使眼压维持在Tn水平,同样存在垫压嵴高度有限的可能。我们采用的BSS虽然与赵冰莹等[19]类似,但只将眼压升至T-1水平。这样的优点在于既避免了术中低眼压导致的裂孔定位不准确和操作不便,又确保形成足够高的垫压嵴,术后高眼压的发生率也较低。该研究中BSS组只有2眼术后早期眼压略高于正常,且仅有1眼需短期使用降眼压眼药水。
除了术中注射BSS和空气外,部分研究采取手术结束时玻璃体内注射空气或长效气,即SB联合气体黏结术的方法。张正培等[20]对30例SBRD患者在手术结束时向玻璃体内注射C3F80.4-0.6 mL,结果显示90%的术眼视网膜一次性复位。张桐等[27]观察了13例类似患者,单次视网膜复位率达到了100%。除了增加手术的成功率,空气或者长效气注入对于术后视网膜下液吸收也具有帮助作用,另外,对于术后复位不佳或再次出现脱离的患者,眼内注气也是一种选择。本研究的常规手术组中1例视网膜复位不佳的患者在二次行C3F8注入后,视网膜完成复位。空气组中的23眼,有22眼术后实现视网膜复位,复位率达96%。另外,这些结果与其它研究结果类似,即手术结束前气体注入可以提高SB的成功率。
然而,气体的注入在增加视网膜复位率的同时,也增加了视网膜牵拉的可能性,尤其是对于玻璃体后脱离不完全的患者。在张正培等[20]的研究中,C3F8的注射导致3眼(10.00%)出现了继发性视网膜裂孔。相对于长效气,空气虽然膨胀性很小,吸收也较快,但诱发视网膜裂孔的可能性依然存在[6,28]。因此,在SB中联合应用气体黏结术时应考虑这种可能性,尤其是存在玻璃体和视网膜黏连的患者。我们研究中的空气组有1眼发生了继发性视网膜裂孔。另外,玻璃体内气体注入还可能导致气体性白内障的形成,尤其是长效气体。
除了视网膜复位率,我们观察了不同手术方式对术后视力的影响。结果显示三组患者的术后视力较术前都有不同程度的提高,但各组术后视力之间并无明显差别。这一结果也再次证实SB对RRD患者治疗的有效性。
理论上来讲,适当升高眼压可提高巩膜外缝合的便利性,从而缩短手术的时间。但我们研究的结果并未显示各组之间存在明显差异。分析原因,我们认为可能与垫压物缝合占整个手术时间的比例较小有关。另外,可能较少的病例数不足以得出统计学差异。
SB中最常见的并发症是放液时出现视网膜下出血[26,29],尤其是放液后低眼压状态下[30]。我们的研究中有2眼出现了此并发症,发生率为3%,远低于以往的报道[26,29]。考虑到出血量较少且未波及黄斑,对视力和视网膜复位影响较小,因此未做处理。另外,术后高眼压也是RRD手术常见的并发症之一[29]。在我们的研究中,空气组和BSS组分别有1眼和3眼出现了术后早期高眼压,发生率为5%。其中只有1眼给予了眼药水治疗,其余2眼眼压短期内自行恢复正常。SB后高眼压的原因很多,其中术中放液不足或过高的垫压嵴可能是早期高眼压的原因。对于该研究中空气组和BSS组出现的术后早期高眼压,我们认为可能与空气或BSS注射量以及视网膜下液暂未吸收有关。
我们研究的主要不足:(1)在于回顾性研究的局限性,其严谨性会逊于前瞻性研究。(2)由于随访频次有限,术后视网膜下液完全吸收的时间未能准确判定,因此不同手术方式对视网膜下液吸收的影响未能进行统计。但研究发现,空气组和BSS组视网膜下液的吸收时间普遍短于常规手术组。(3)由于术中未能随时测量眼压,空气和BSS注射时仅凭术者采用指测法来粗略估计眼压,而这将在一定程度上影响该术式的推广和应用。
综上所述,我们的研究显示,对于术中视网膜下液引流后低眼压的SBRD患者,先行玻璃体内注射BSS适当升高眼压再完成手术,既可提高视网膜复位率,又可避免术后早期低眼压和气体注射引起的继发性视网膜裂孔形成,该术式对经选择的SBRD安全有效。

