麻醉深度监测仪联合血气分析监测对麻醉复苏期患者的影响
姚伊静,张红
浙江省台州医院 (浙江台州 371000)
麻醉复苏期是指患者从麻醉状态恢复到自主呼吸、意识清醒和生理功能稳定的过程,是麻醉管理的重要组成部分。麻醉深度监测仪是一种通过脑电图信号评估患者麻醉水平的仪器。其可以通过调整麻醉剂量避免麻醉过度或不足,以提高患者手术期间的安全性和舒适性。血气分析检查主要是通过测量血液中氧、二氧化碳、pH 等参数反映患者的呼吸、循环和代谢水平,及时发现和处理患者的低氧血症、呼吸性或代谢性酸中毒等问题,以维持患者内环境稳定。研究证实,采用麻醉深度监护仪能显著减少患者的术后恶心、呕吐等并发症,但目前临床关于麻醉深度监测仪和血气分析仪二者联合应用于麻醉复苏期的报道较少[1-4]。本研究旨在探讨麻醉深度监测仪联合血气分析仪对全身麻醉手术患者麻醉复苏期的影响,现报道如下。
1 资料与方法
1.1 一般资料
选取2021 年2 月至2023 年2 月我院行全身麻醉手术的90 例患者,采用随机数字表法分为对照组和试验组。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性,见表1。本研究经浙江省台州医院伦理委员会批准(伦理审批号:K20230615)。对照组采用常规监测,试验组采用麻醉深度监测仪联合血气分析监测。
表1 两组一般资料比较(±s)
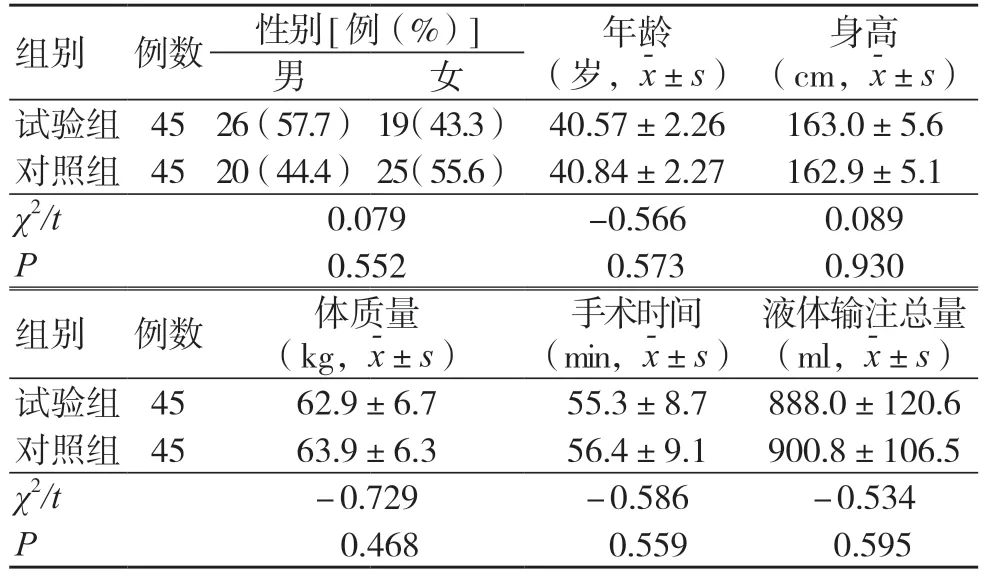
表1 两组一般资料比较(±s)
组别 例数 性别[例(%)] 年龄(岁,x-±s)身高(cm,x-±s)男 女试验组 45 26(57.7) 19(43.3) 40.57±2.26 163.0±5.6对照组 45 20(44.4) 25(55.6) 40.84±2.27 162.9±5.1 χ2/t 0.079 -0.566 0.089 P 0.552 0.573 0.930组别 例数 体质量(kg,x-±s)手术时间(min,x-±s)液体输注总量(ml,x-±s)试验组 45 62.9±6.7 55.3±8.7 888.0±120.6对照组 45 63.9±6.3 56.4±9.1 900.8±106.5 χ2/t -0.729 -0.586 -0.534 P 0.468 0.559 0.595
纳入标准:接受全身麻醉手术;既往无病史、手术史、药物过敏史等;无严重肝肾系统、内分泌系统、神经系统疾病。排除标准:经诊断存在恶性肿瘤或器官功能衰竭、精神性疾病、传染性疾病;有麻醉禁忌证;术中大出血。
1.2 方法
遵医嘱行全身麻醉,严格禁食、禁饮,开启静脉输液,并全程使用麻醉深度监测仪和血气分析仪进行监控。保持室温24 ~26℃,记录患者手术前后的腋窝温度。给予患者面罩吸氧,予咪达唑伦(江苏恩华药业股份有限公司,国药准字H10980025, 规 格:2 ml∶10 mg)2 mg, 舒芬太尼(宜昌人福药业有限责任公司,国药准字H20054171,规格:1 ml∶50 μg)0.4 μg/kg,异丙酚(Corden Pharma S.P.A,注册证号H20171277,规格:20 ml∶200 mg)2 mg /kg,罗库溴铵(峨眉山通惠制药有限公司,国药准字H20183305,规格:5 ml∶50 mg)0.6 mg/kg 诱导[5]。患者肌肉松弛后,均于明视下行气管插管,接呼吸机进入麻醉程序。两组所用液体均通过恒温箱进行加温至36 ℃,由2 名高年资麻醉医师进行麻醉,麻醉后密切观察患者的生命体征。对照组全过程采用常规监测。试验组全过程采用麻醉深度监测仪联合血气分析监测,由护理人员记录患者pH、二氧化碳分压(partial pressure of carbon dioxide,PCO2)、氧分压(partial pressure of oxygen,PO2)、心率(heart rate,HR)、血压(blood pressure ,BP)、呼吸频率(breathing rate,BR)、血氧饱和度及复苏情况。
1.3 评价指标
(1) 血气分析指标:包括pH、PCO2和PO2。(2)麻醉复苏期的生命体征:包括 HR、BP、BR、血氧饱和度等。(3)苏醒过程所用时间:包括气管拔管时间、完全苏醒时间、麻醉后监测室(postanesthesia care unit,PACU)滞留时间。(4)复苏期意识状态:包括患者在苏醒期对刺激无反应、呼之睁眼即刻、定向力恢复各时点的麻醉趋势指数(narcotrand index,NI)、丙泊酚的效应室靶浓度(effect site concentration,Ce)、平均动脉血压(mean arterial blood pressure,MAP)、HR。(5)疼痛程度:采用疼痛数字评分法(pain numerical rating scale,NRS)于拔管前、拔管后5 min、拔管后30 min 对患者的躯体疼痛程度进行评估,评分0~10 分,评分与患者疼痛程度呈正相关。(6)麻醉复苏期并发症,包括苏醒延迟、术中知晓、高碳酸血症、高血糖、皮下气肿等。
1.4 统计学处理
采用SPSS 23.0 统计软件进行数据分析。计量资料以±s表示,采用t检验,两组各时间节点行重复测量方差分析。计数资料以率表示,采用χ2检验,不符合正态分布的用M(P25,P75)表示,组间比较用Mann-WhitneyU检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组复苏期监测指标比较
两组术前pH、PCO2、PO2、HR、BP、BR 和血氧饱和度比较,差异无统计学意义(P>0.05);复苏后,两组pH、PCO2、PO2比较,差异有统计学意义(P<0.05);除血氧饱和度外,试验组麻醉复苏期的HR、BP 和BR 均低于对照组,差异均有统计学意义(P<0.05),见表2。
表2 两组复苏期监测指标比较(±s)
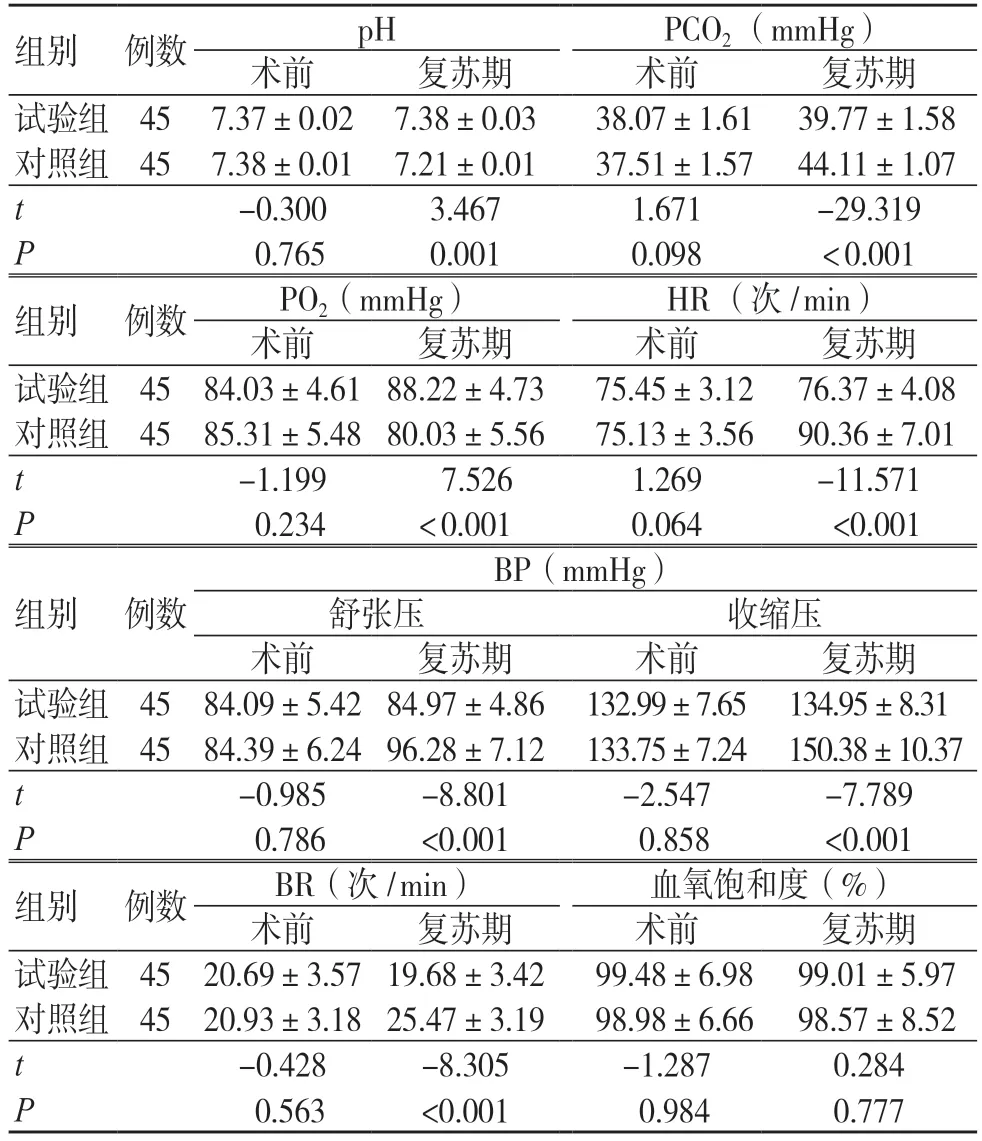
表2 两组复苏期监测指标比较(±s)
注: PCO2 为二氧化碳分压,PO2 为氧分压,HR 为心率,BP 为血压,BR 为呼吸频率;1 mmHg=0.133 kPa
组别 例数 pH PCO2 (mmHg)术前 复苏期 术前 复苏期试验组 45 7.37±0.02 7.38±0.03 38.07±1.61 39.77±1.58对照组 45 7.38±0.01 7.21±0.01 37.51±1.57 44.11±1.07 t-0.300 3.467 1.671 -29.319 P 0.765 0.001 0.098 <0.001组别 例数 PO2(mmHg) HR (次/min)术前 复苏期 术前 复苏期试验组 45 84.03±4.61 88.22±4.73 75.45±3.12 76.37±4.08对照组 45 85.31±5.48 80.03±5.56 75.13±3.56 90.36±7.01 t -1.199 7.526 1.269 -11.571 P 0.234 <0.001 0.064 <0.001 BP(mmHg)舒张压 收缩压术前 复苏期 术前 复苏期试验组 45 84.09±5.42 84.97±4.86 132.99±7.65 134.95±8.31对照组 45 84.39±6.24 96.28±7.12 133.75±7.24 150.38±10.37 t -0.985 -8.801 -2.547 -7.789 P 0.786 <0.001 0.858 <0.001组别 例数 BR(次/min) 血氧饱和度(%)术前 复苏期 术前 复苏期试验组 45 20.69±3.57 19.68±3.42 99.48±6.98 99.01±5.97对照组 45 20.93±3.18 25.47±3.19 98.98±6.66 98.57±8.52 t -0.428 -8.305 -1.287 0.284 P 0.563 <0.001 0.984 0.777组别 例数
2.2 两组麻醉复苏时间比较
试验组气管拔管时间、完全复苏时间和PACU 滞留时间短于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组麻醉复苏时间比较(min,±s)
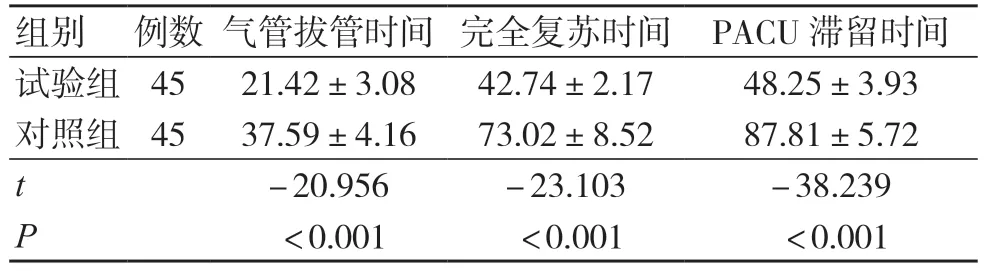
表3 两组麻醉复苏时间比较(min,±s)
注:PACU 为麻醉后监测室
组别 例数 气管拔管时间 完全复苏时间 PACU 滞留时间试验组 45 21.42±3.08 42.74±2.17 48.25±3.93对照组 45 37.59±4.16 73.02±8.52 87.81±5.72 t -20.956 -23.103 -38.239 P <0.001 <0.001 <0.001
2.3 两组复苏期意识状态比较
随着患者意识逐渐恢复,NI、MAP 和HR 逐渐升高,Ce 逐渐降低。与对照组比较,试验组在无反应阶段、呼之睁眼即刻、定向力恢复阶段的NI、MAP 和HR 升高,Ce 降低,差异有统计学意义(P<0.05)。患者拔管前、拔管后5 min、拔管后30 min 的NRS 评分逐渐降低,拔管前两组NRS评分比较,差异无统计学意义(P>0.05),但拔管后试验组5 min、拔管后30 min 的NRS 评分比对照组低,差异有统计学意义(P<0.05),见表4~5。
表4 两组复苏期意识状态比较(±s)
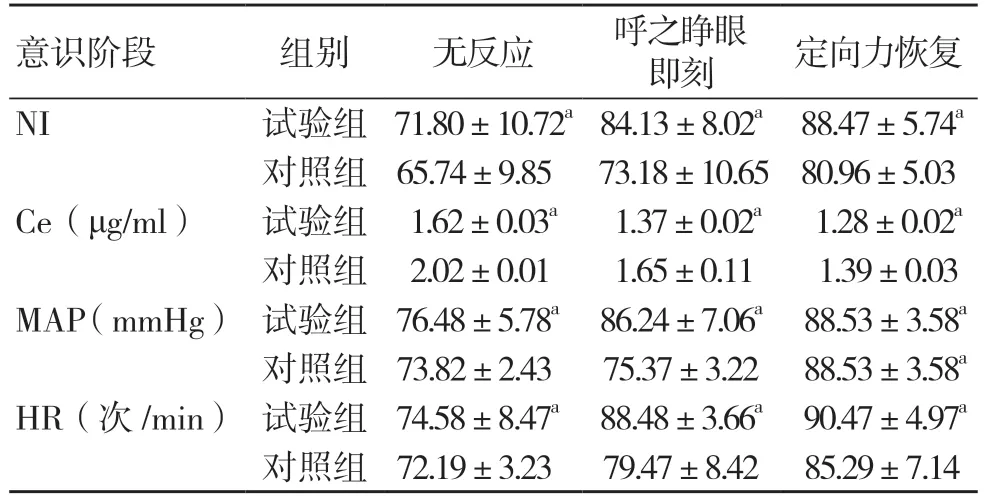
表4 两组复苏期意识状态比较(±s)
注:与对照组比较,aP<0.05;NI 为麻醉趋势指数,Ce 为效应室靶浓度,MAP 为平均动脉压,HR 为心率,1 mmHg=0.133 kPa
意识阶段 组别 无反应 呼之睁眼即刻 定向力恢复NI 试验组 71.80±10.72a 84.13±8.02a 88.47±5.74a对照组 65.74±9.85 73.18±10.65 80.96±5.03 Ce(μg/ml) 试验组 1.62±0.03a 1.37±0.02a 1.28±0.02a对照组 2.02±0.01 1.65±0.11 1.39±0.03 MAP(mmHg) 试验组 76.48±5.78a 86.24±7.06a 88.53±3.58a对照组 73.82±2.43 75.37±3.22 88.53±3.58a HR(次/min) 试验组 74.58±8.47a 88.48±3.66a 90.47±4.97a对照组 72.19±3.23 79.47±8.42 85.29±7.14
表5 两组NRS 评分比较(分,±s)
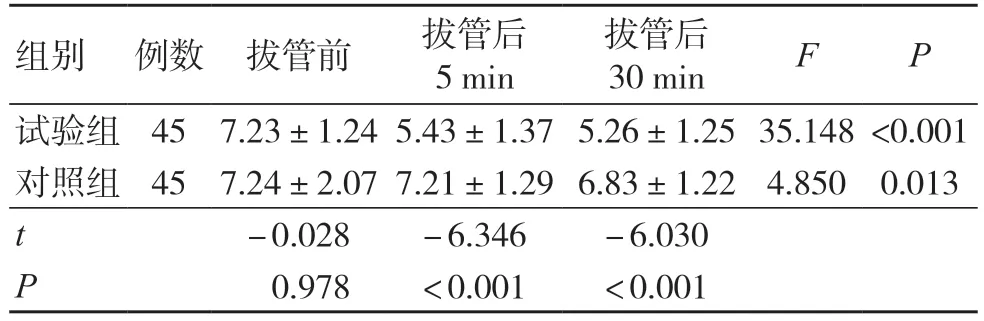
表5 两组NRS 评分比较(分,±s)
注:NRS 为疼痛数字评分法
组别 例数 拔管前 拔管后5 min拔管后30 min F P试验组 45 7.23±1.24 5.43±1.37 5.26±1.25 35.148 <0.001对照组 45 7.24±2.07 7.21±1.29 6.83±1.22 4.850 0.013 t-0.028 -6.346 -6.030 P 0.978 <0.001 <0.001
2.4 两组并发症比较
试验组术后并发症发生率为6.67%,低于对照组的28.89%,差异有统计学意义(P<0.05),见表6。
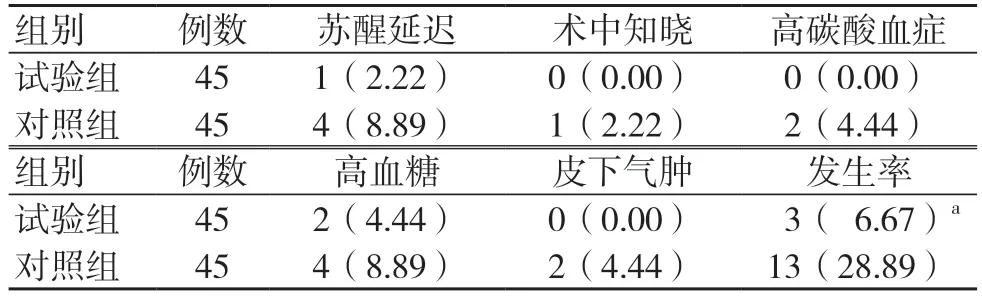
表6 两组并发症比较[例(%)]
3 讨论
麻醉深度监测仪联合血气分析监测能有效维持术中麻醉深度,保证患者术后快速苏醒。本研究结果表明,试验组气管拔管时间、完全复苏时间和PACU 滞留时间明显短于对照组(P<0.05),与杨玉峰等[7]的研究结果相似。说明使用麻醉深度监测仪联合血气分析监测可更有效地维持患者在手术过程中的适当麻醉深度,保证患者手术结束后快速苏醒。分析其原因为,麻醉深度监测仪可通过监测大脑电活动评估麻醉深度,为麻醉师提供实时、客观的麻醉深度信息,此种监测方式比仅依赖生理指标(如BP、HR)更精确。联合监测使麻醉师可更全面地了解患者的生理状态,麻醉剂量更精确,避免了因麻醉不足引起患者术中苏醒,也避免了麻醉过度造成患者术后苏醒延迟。杨宇[8]通过将肌松监测联合麻醉深度监测用于全身静脉麻醉的患者中,发现肌松监测联合麻醉深度监测可保障麻醉恢复期患者安全,避免意外拔管情况发生,提高了麻醉质量,缩短了患者的苏醒时间。
麻醉深度监测仪联合血气分析监测能够维持患者血液酸碱平衡,恢复正常生命体征。本研究结果显示,两组复苏后pH、PCO2、PO2比较,差异有统计学意义(P<0.05)。除血氧饱和度外,试验组麻醉复苏期的HR、BP 和BR 均低于对照组(P<0.05),说明联合监测也有利于维持患者血液酸碱平衡,恢复正常的生命体征。分析其原因为,麻醉深度监测仪联合血气体分析可以持续实时追踪,并通过调整通气量、麻醉深度和给药等方式,迅速识别及解决患者的低氧血症、呼吸性或代谢性酸中毒等问题[9]。宋志敏等[10]研究发现,通过动态血气分析联合麻醉深度监测用于老年人腹腔镜胃癌切除手术,可以降低高碳酸血症、高血糖、低钾血症、全身体表气肿、低血量和气胸等的发生率。桂鹏[11]使用麻醉深度监测仪监测并记录患者脑电双频指数、血氧饱和度、动脉BP 及体温,结果发现麻醉深度监测仪监测可降低上述指标。
麻醉深度监测仪联合血气分析监测能够减轻患者术后疼痛及降低术后并发症的发生。本研究结果也显示,与对照组比较,试验组在无反应阶段、呼之睁眼即刻、定向力恢复阶段的NI、MAP 和HR升高,Ce 降低;试验组拔管后5 min、拔管后30 min的NRS 评分比对照组降低(P<0.05)。说明,联合监测有利于改善患者复苏期意识状态,并能够减轻患者术后疼痛。通过联合检测有利于确保麻醉的精确管理,以减少术中应激反应,降低术后疼痛程度,适当的麻醉深度可减少患者术后疼痛记忆的形成,同时维持生理稳定,如HR 和BP 的稳定,从而减少术后的疼痛和不适。夏真洁等[12]的研究也发现,在麻醉复苏期间为患者实施血气分析监测能控制和减轻患者的疼痛感,提高舒适度和满意度。本研究结果还显示,试验组术后并发症发生率,低于对照组,说明联合监测可有效降低术后并发症的发生率。分析其原因为,全身麻醉患者苏醒过程受气管内导管拔除的影响,躁动发生率较高,且动脉压、HR 等呈明显升高态势,导致可能出现呼吸抑制等并发症,而麻醉深度检测仪能够实时调整麻醉剂量,维持镇静深度在合理范围内[13]。血气分析与麻醉深度的联合监测在麻醉苏醒过程中发挥了靶控输注作用,可定量反映肌松的恢复程度,从而有效抑制或防止拔管后患者出现躁动等一系列不良生理现象[14,15]。袁秀英等[16]的研究表明,在手术过程中对麻醉深度进行监测可以有效避免谵妄等术后并发症的出现,并显著减少患者进行气管插管,并缩短术后麻醉恢复时间,提高护理质量。
综上所述,在全身麻醉手术中使用麻醉深度监测仪联合血气分析监测可以有效控制患者的麻醉水平,维持患者的生理稳定,促进患者快速苏醒,减少术后并发症的发生。

