幽门螺杆菌感染对妊娠糖尿病不良妊娠结局的影响
姚奇棋 林国新 陈金星
(莆田市第一医院,福建 莆田 351100)
近年来,随着肥胖和糖尿病发病率的提高,妊娠糖尿病(gestational diabetes mellitus,GDM)也成了全球重要的公共健康问题。妊娠糖尿病是一种常见的妊娠期慢性疾病,会损害孕期妇女的健康。妊娠糖尿病为首次在妊娠期发现的高血糖,主要指妊娠期间葡萄糖不耐受从而引起不同程度的高血糖[1]。随着全球肥胖发病率达到流行水平,被诊断为患有妊娠糖尿病的孕妇人数正在增加。这就需要临床量化妊娠可能不良结局的风险概率,以进行不良结局预防、风险评估和治疗。妊娠糖尿病的不良妊娠结局主要包括早产、原发性剖宫产和先兆子痫,胎儿出现巨大儿、新生儿低血糖、高胆红素血症等[2]。目前,造成妊娠糖尿病的不良妊娠结局的影响因素尚不明确,常见报道的因素有孕前体质量指数、孕期增重、血糖水平、甲状腺水平等。目前,有研究发现[3],幽门螺杆菌(helicobacter pylori,Hp)感染与妊娠糖尿病的母婴结局有关。幽门螺杆菌是一种革兰阴性菌,定植在胃上皮表面,它具有螺旋弯曲的形状和鞭毛,可用于运动,对胃黏膜具有特异性感染倾向[4]。它被认为是慢性胃炎、消化性溃疡、胃腺癌、胃黏膜相关淋巴组织淋巴瘤、胃食管反流病和功能性消化不良等疾病的高危因素[5]。流行病学调查显示,世界范围内幽门螺杆菌感染率已超过50%,发达国家感染率约为30%,发展中国家感染率可高达80%[6]。截至2019年,中国平均幽门螺杆菌感染率为40%[7]。妊娠糖尿病合并幽门螺杆菌感染的患者,会受到糖尿病和幽门螺杆菌感染的双重影响,应该引起我们重视。因此,本研究主要探讨幽门螺杆菌感染对妊娠糖尿病及妊娠结局的影响,为妊娠糖尿病的预防、治疗以及优生优育提供医学参考。
1 资料与方法
1.1 一般资料 随机选取2020年1月至2022年6月在莆田地区两家三甲综合医院就诊的妊娠糖尿病孕妇276例为研究对象。根据病史和孕期检查中的OGTT筛查、幽门螺杆菌检测结果,分为GDM-Hp阳性组(n=165),GDM-Hp阴性组(n=111)。
1.1.1 纳入标准与排除标准 纳入标准:①诊断符合《妊娠合并糖尿病临床诊断与治疗推荐指南(草案)》[8],并经医师确诊。②心、肝、肾功能正常的产妇。③规律参加产检的孕妇。④接受全程糖尿病治疗的孕妇。⑤签署知情同意书。⑥首胎孕妇。
排除标准:①非自然妊娠。②有异常生育史。③有精神障碍等无法配合者。④有影响生育的遗传疾病者。⑤严重的肝、肾、心功能不全。⑥孕期血糖控制不佳者。
1.1.2 伦理审查 本研究经课题组和医院伦理委员会批准,受试对象及家属自愿同意参与研究,并签署临床研究知情同意书。
1.2 方法
1.2.1 妊娠糖尿病治疗方法 所有研究对象均接受相同的妊娠糖尿病治疗,给予糖尿病饮食、运动、血糖监测等健康指导,血糖控制不佳者采用皮下注射胰岛素治疗(三餐前注射门冬胰岛素注射液,睡前注射地特胰岛素注射液),并监测末梢血糖。
1.2.2 幽门螺杆菌检测方法 前日晚上禁食8 h,次日清晨空腹抽静脉血,采用酶联免疫吸附试验(ELISA)检测幽门螺杆菌血清抗体。酶联免疫吸附试验原理是将抗体(或抗原)包被于载体上,通过抗原抗体反应使酶标记抗体(或抗原)也结合在载体上,经洗涤去除游离的酶标记抗体(或抗原)后,加入底物显色,定性或定量分析有色产物从而确定待检物的存在与含量。
1.3 观察指标 ①入组时一般资料:包括年龄、孕周、体质量、心率、血压、血糖等。②围生期就诊记录:对孕妇进行电话随访,随访内容包括孕周、体质量、心率、血压、血糖、是否有妊娠剧吐等。③妊娠结局:查阅病历记录,内容包括子痫前期、流产、死胎、胎儿窘迫、产后出血及新生儿体质量、身长等。
1.4 指标相关定义 ①妊娠剧吐:指频繁恶心呕吐,不能进食,排除其他疾病引发的呕吐,体质量较妊娠前减轻大于等于5%,体液电解质失衡及新陈代谢障碍[9]。②小于胎龄儿(SGA):新生儿出生体质量在同胎龄儿体质量的第10百分位数以下。③子痫前期:孕周≥20周,收缩压≥140 mm Hg和(或)舒张压≥90 mm Hg,伴有尿蛋白≥0.3 g/24 h或随机尿蛋白阳性。④早产:怀孕≥28周但<37周分娩者。
1.5 统计学方法 采用SPSS 20.0软件进行统计学分析。计量资料采用表示,组间比较采用t检验;计数资料采用n(%)表示,比较采用χ2检验,检验水准α=0.05。P<0.05表示参与比较的数据之间有统计学差异。
2 结果
2.1 两组研究对象一般资料比较 在资料收集过程,因其他客观原因,GDM-Hp阳性组有4例退出研究,GDM-Hp阴性组有3例退出研究。最终GDM-Hp阳性组有161例纳入研究,GDM-Hp阴性组有108例纳入研究。两组对象一般资料(包括年龄、孕周、体质量、收缩压、舒张压、血糖)比较,P>0.05,具有可比性。见表1。
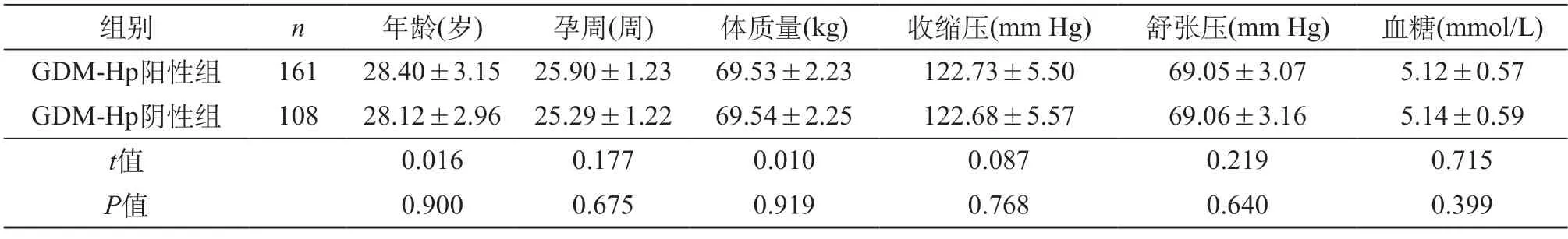
表1 两组对象一般资料比较
2.2 两组研究对象妊娠相关疾病和妊娠结局比较 两组对象的妊娠相关疾病(妊娠剧吐)比较,P<0.05;两组对象的妊娠结局(子痫前期、早产、新生儿体质量、新生儿身长)比较,P<0.05;两组妊娠结局(流产、胎儿窘迫)比较,P>0.05。见表2。
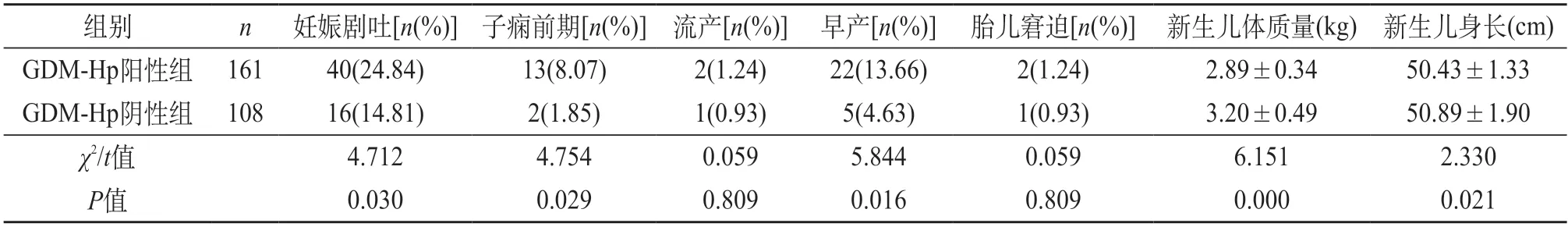
表2 两组对象妊娠相关疾病及妊娠结局比较
3 讨论
幽门螺杆菌感染已成为全球性健康问题,孕妇是幽门螺杆菌感染的易感群体之一[10],Azami[11]等通过Meta分析报道了幽门螺杆菌的全球孕妇感染率为46%。Cardaropoli等[12]的研究发现,妊娠糖尿病患者幽门螺杆菌感染率比正常妊娠妇女高。高血糖会对细胞和免疫功能造成损害,以及增强机体对幽门螺杆菌感染的敏感性。此外,高血糖会削弱胃肠蠕动和胃酸分泌,从而促进幽门螺杆菌的定植和感染。由于怀孕免疫力降低,孕妇更易感染幽门螺杆菌。幽门螺杆菌感染通过不同的机制在各种妊娠相关疾病的发病机制中发挥作用[13],如可引起代谢综合征和其他代谢紊乱,这进一步增加了不良妊娠结局的发生率。
幽门螺杆菌感染检查主要包括胃镜检查、碳13或碳14尿素呼气试验、血清学抗体检查等。因为胃镜检查是有创检查,无创检查的碳13或碳14尿素呼气试验是放射性同位素检查,所以这两种检查手段不适用于孕妇。血清学抗体检查属于无创检查,操作简单,价格低廉,敏感性和特异性较高[14],是筛查孕妇是否存在幽门螺杆菌感染的首选手段。
本研究发现,两组妊娠相关疾病(妊娠剧吐)GDM-Hp阳性组发生率比GDM-Hp阴性组高,GDM-Hp阳性组新生儿体质量和身长低于GDM-Hp阴性组,两组比较有统计学意义(P<0.05),这些结果与一项Meta研究结果相似[15]。究其原因是,妊娠早期由于激素变化及免疫耐受力下降等因素,可能导致潜在幽门螺杆菌感染的激活,加重恶心和呕吐症状。幽门螺杆菌感染可能引起或加重消化不良、恶心或呕吐等症状,进而造成胃吸收不足,母体缺乏营养直接导致胎儿生长受限,从而损害胎儿生长,出现新生儿体质量、身长低于同龄新生儿。
幽门螺杆菌感染可引起孕妇全身系统性炎症反应,大量细胞因子产生,并经胎盘通道,可导致宫内感染,造成宫内炎症损伤,并参与启动分娩机制,引发早产。本研究中两组对象早产率比较有统计学意义,也提示幽门螺杆菌感染可能会造成早产。
此外,一些炎症细胞因子可能会触发释放血管收缩物质,导致血压升高,甚至引起妊娠期子痫前期。幽门螺杆菌感染引发子痫前期的发病机制还可以通过氧化损伤来阐明。炎症引发大量的自由基产生,自由基可能会导致超氧阴离子和过氧化氢增加,从而导致脂质过氧化。这种情况会导致内皮损伤,进而导致高血压。总之,幽门螺杆菌感染可通过诱导炎症反应引起机体血管潜在损伤,从而介导子痫前期的发生。另外,幽门螺杆菌感染导致的子痫前期和妊娠糖尿病这两个妊娠问题进一步导致胎儿生长受限。本研究中两组对象子痫前期发生率比较有统计学意义,提示子痫前期可能与幽门螺杆菌感染有关。
近年来,许多研究人员致力于研究妊娠糖尿病合并幽门螺杆菌感染患者的治疗方法。一些研究人员已经评估了用于治疗孕妇的抗幽门螺杆菌药物的安全性。幽门螺杆菌抗生素治疗的耐药性和治疗后肠道微生物群的失调,对妊娠妇女及胎儿造成的影响是不容忽视的。一项荟萃分析报道显示,妊娠早期质子泵的使用与自然流产风险增加相关,还可造成早产或重大先天性出生缺陷。所以,一些专家建议幽门螺杆菌根除治疗应该推迟到哺乳期。因此,孕前筛查就显得尤为重要。
在孕前实施早期筛查诊断并进行根除幽门螺杆菌感染治疗,可在一定程度上降低妊娠相关疾病和妊娠不良结局的发生,降低新生儿生长、发育障碍等先天性疾病的发生,做到优生优育,减轻家庭和社会的医疗负担。同时,幽门螺杆菌感染通常是在儿童时期获得的,尤其是通过家庭内部传播。幽门螺杆菌检测不包括在常规筛查中,通常只有在患者有症状或在治疗后确认根除时才进行,所以也要注意家庭成员的筛查以及减少家庭内部传播。
本研究还存在一定的局限性,如筛查幽门螺杆菌感染的诊断未采用胃镜活检等金标准手段,还有样本量偏少,后期将进一步完善研究设计,得到更可靠、更科学的结果,为妊娠糖尿病和幽门螺杆菌感染的治疗提供依据。

