柱状水囊前列腺扩开术治疗小体积前列腺增生:一项单中心开放随机对照临床试验
何大立,姚 振,崔 栋,严奉奇,焦 勇,付 强
(空军军医大学唐都医院泌尿外科,陕西西安 710038)
传统经尿道前列腺电切术(transurethral resection of prostate,TURP)广泛用于治疗前列腺增生,具有疗效确切、安全可靠、创伤小和恢复快等优点。越来越多的研究显示,小体积前列腺增生患者增生腺体(体积<40 mL)本身对尿道的压迫并非引起症状的主要机制,行传统TURP难以有效消除病因,整体效果并不理想,且发生膀胱出口梗阻的风险较大[1-3]。传统TURP治疗小体积前列腺增生术后恢复缓慢,对患者性功能有影响,致使部分要求保留性功能的患者抵触传统TURP治疗。近年来,经尿道柱状水囊前列腺扩开术(transurethral columnar balloon dilation of the prostate,TUCBDP)这一新型术式逐渐用于前列腺增生的临床治疗,该术式改变了传统TURP局限在前列腺包膜内的手术模式,借助复合柱状水囊导管经尿道抵达前列腺部,通过使前列腺包膜与腺体完全裂开,达到解除压迫、梗阻和促使排尿通畅的治疗目的[4]。然而TUCBDP治疗小体积前列腺增生能否在疗效、并发症发生和性能力保护上较传统TURP具有优势尚未定论,相关的研究也鲜有报道。基于此,本研究发起了一项单中心、开放、随机对照临床试验,对比了TUCBDP与传统TURP治疗小体积前列腺增生的临床疗效和安全性,以期为临床高效治疗方案的选择提供参考,具体报道如下。
1 资料与方法
1.1 一般资料该试验是一项单中心、开放、随机对照临床试验,选择空军军医大学唐都医院泌尿外科2019年1月-2021年1月确诊的96例小体积前列腺增生患者作为研究对象,随机化区组分为观察组和对照组(各48例)。观察组患者采取TUCBDP,对照组患者采取传统TURP。以定期回院复查的形式进行随访,每隔6个月随访1次,随访24个月,无失访情况发生。
本研究经空军军医大学唐都医院伦理委员会批准,所有治疗方案和内容均符合赫尔辛基宣言以及国家相关法规,并且获得每位患者的书面知情同意,配合检查、治疗和随访。
1.2 纳入和排除标准纳入标准:①符合前列腺增生的诊断标准,彩超计算前列腺体积<40 mL;②具有下尿路梗阻症状,国际前列腺症状评分(International Prostate Symptom Score,IPSS)>7分,最大尿流率(maximum urinary flow rate,Qmax)<10 mL/s;③保守治疗不满意,存在疾病进展风险,耐受手术治疗者;④具有中-重度下尿路症状并已明显影响生活质量者。
排除标准:①合并严重的心、脑、肺等基础性疾病者;②存在泌尿系统感染、结石、神经源性膀胱、尿道狭窄者;③有前列腺癌、膀胱癌病史或手术史者;④逼尿肌、尿道外括约肌功能异常者。
1.3 随机化分组方法采用随机化区组设计方案,以入院时间作为配伍因素,将入院时间相邻的4位患者作为一个区组,区组长度为4,则观察组和对照组有可能的排列为6,使用SPSS 18.0软件产生一串随机数字,只选择1~6区间内的整数数字,按照上述随机数字排列区组,使观察组和对照组各等量分布48位患者。
1.4 手术方法观察组行TUCBDP治疗,采取椎管内麻醉或全身麻醉,取截石体位,置入膀胱镜观察尿道、前列腺、膀胱等情况,根据前列腺体积选择相应型号的水囊导管(图1),经尿道插入膀胱,直至前列腺尖部触碰水囊定位突且会阴区触摸定位突,适当调整定位突位置,固定水囊导管,将适量生理盐水缓慢注入内囊,在确定定位突及内囊位置后,将外囊注水,水压维持在0.30~0.35 MPa,持续3~5 min后,将内外囊放空生理盐水,撤出导管,在电切镜下观察评估扩开裂效果,若出现出血点予以充分止血,留置导尿管,彻底冲洗膀胱。
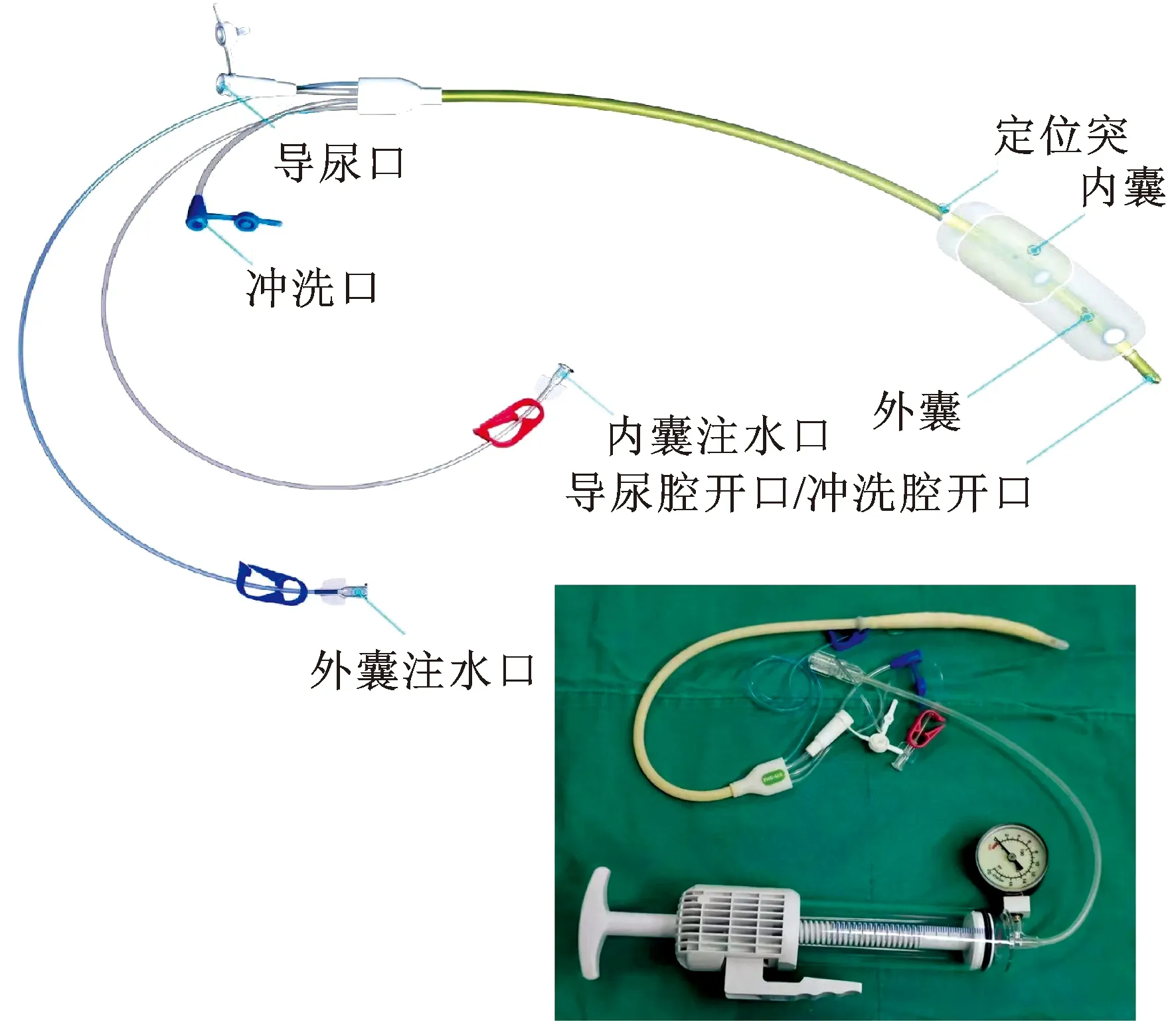
图1 经尿道柱状水囊前列腺扩开术(TUCBDP)中导管及各部分组成
对照组行传统TURP治疗,采用德国StorzF26气化电切镜,设置电切功率100~120 W,电凝功率60~80 W,于膀胱颈作切口,切除增生的腺体,直至精阜上缘,深度切至前列腺外科包膜。
1.5 观察指标主要结局指标:对比两组术前及术后24个月的IPSS、生活质量评分(Quality of Life Score,QOL)、勃起功能专项评分(international index of erectile function-erectile function,IIEF-EF)、Qmax、排尿后残余尿量(postvoid residual urine volume,PVR)、最大逼尿肌压力(maximum detrusor pressure,MDP)。次要结局指标:对比两组患者术后并发症发生率包括排尿异常、尿路感染、短暂性尿失禁、持续性尿失禁、膀胱颈挛缩等;对比两组患者较术前新增性功能障碍发生率包括性欲减退、勃起功能障碍、性交障碍和射精障碍。

2 结 果
2.1 两组患者基线资料比较观察组与对照组患者的一般基线资料(年龄、前列腺体积及性功能障碍发生率)对比,差异无统计学意义(P>0.05,表1)。
2.2 两组患者围术期各项指标比较两组患者均顺利完成手术治疗,两组术后住院时间对比,差异无统计学意义(P>0.05);观察组手术时间、留置导尿时间均短于对照组,差异有统计学意义(P<0.05,表2)。
表2 观察组与对照组患者手术时间、术后留置尿管及术后住院时间比较
2.3 两组患者手术前后主要结局指标比较所有患者均获得随访,术前两组患者的QOL、IPSS及IIEF-EF评分与Qmax、PVR、MDP比较,差异无统计学意义(P>0.05)。两组患者术后24个月的QOL、IPSS、IIEF-EF评分与Qmax、PVR、MDP均较术前明显改善,差异有统计学意义(P<0.05);观察组术后24个月的IPSS评分低于对照组,IIEF-EF评分与Qmax均大于对照组,差异有统计学意义(P<0.05,表3)。
2.4 两组患者手术前后次要结局指标比较观察组手术相关的并发症发生率、术后新增性功能障碍发生率低于对照组,差异有统计学意义(P<0.05,表4)。观察组未出现术后膀胱颈挛缩,术前、术后尿道镜观察对比如图2所示。
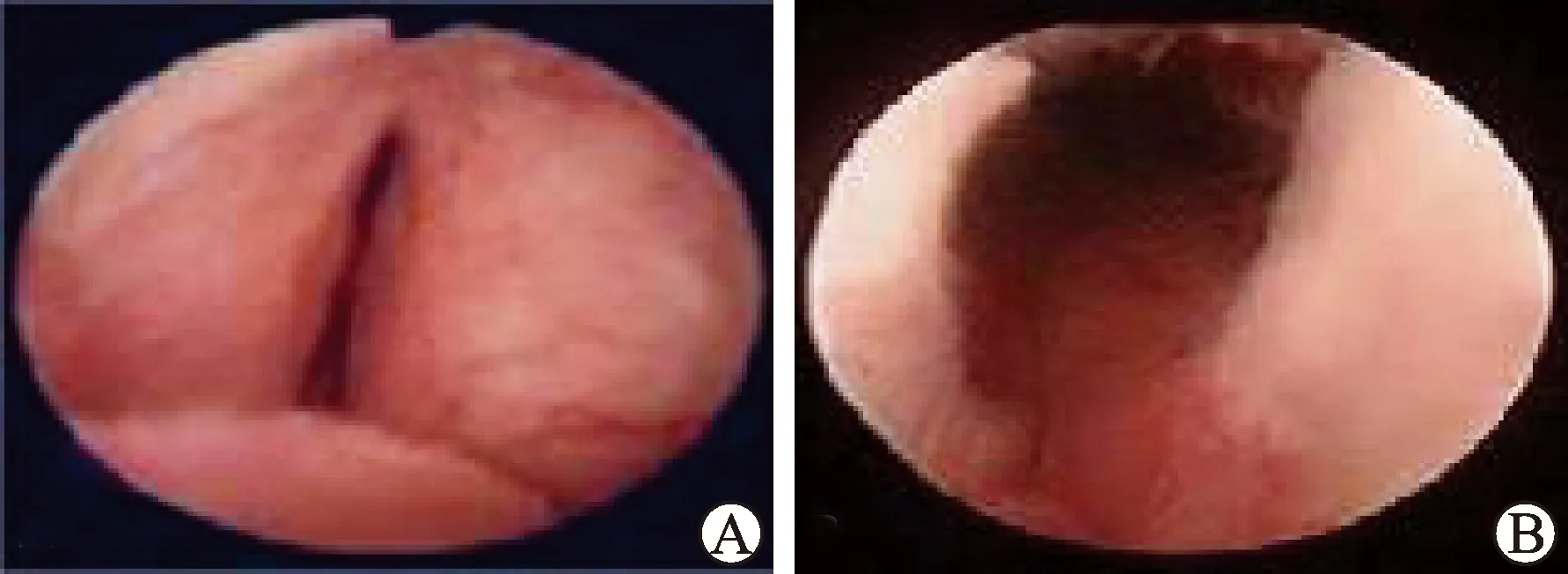
A:术前见前列腺两侧叶肥大,明显挤压尿道;B:术后见前列腺部尿道通畅,12点位置可见明显扩裂痕迹。
3 讨 论
前列腺增生的发生、发展伴随着下尿路症状、尿路梗阻的发生,原因与前列腺异常增大密切相关,这亦是采取手术治疗的重要依据。传统TURP是治疗前列腺增生的一线术式,术后常见的并发症有排尿异常、膀胱颈挛缩等,且对患者性生活能力有较大的影响,电切引起的热损伤是导致术后并发症发生的重要原因[5]。小体积前列腺增生包膜不清晰,采用传统TURP治疗是一项临床挑战,发生并发症的风险显著增大,因此寻找新型术式对确保手术疗效及安全性至关重要。近年来,临床学者逐渐重视TUCBDP对小体积前列腺增生的治疗,该术式采用双柱球囊导管设计,同时扩张前列腺尿道和膀胱颈,将前列腺包膜扩开,缓慢解除膀胱出口梗阻[6-7]。研究表明,前列腺纤维化和平滑肌收缩均是导致小体积前列腺增生患者术后发生膀胱颈挛缩的主要因素[8]。TUCBDP无需切除组织,即可扩开前列腺尿道和膀胱颈,避免热损伤引起的并发症,为治疗小体积前列腺增生提供一种新方案。从本研究结果可知,观察组手术时间、留置导尿时间均短于对照组,与杨杰[9]的研究结果相符,提示TUCBDP的操作较传统TURP更便捷且更微创。值得注意的是TUCBDP治疗小体积前列腺增生手术成功的关键在于选择大小适当的柱状水囊导管及准确的定位。
不管采用何种术式治疗小体积前列腺增生,术后排尿困难始终是影响患者生活质量的重要因素,甚至可能导致再次手术。王成明等[10]研究表明,前列腺组织电切过程中的热损伤是导致小体积前列腺增生患者术后出现下尿路症状的重要原因。相当一部分小体积前列腺增生患者存在前列腺纤维化和慢性前列腺炎,由于传统TURP引起的热损伤,可能会加剧前列腺纤维化和慢性前列腺炎,进而影响治疗效果[11]。对比传统TURP,TUCBDP能避免热损伤,在前列腺组织内释放扩张力,使前列腺外科包膜薄弱处裂开,有效解除外科包膜对前列腺尿道的压迫,同时损伤腺体内血管,使其因缺少血供而缩小,为提高患者的远期疗效提供基础[12-13]。本研究对所有患者进行24个月随访,结果显示:两组患者术后24个月的QOL、IPSS及IIEF-EF评分与Qmax、PVR、MDP均较术前明显改善,而观察组术后24个月的IPSS评分均低于对照组,Qmax大于对照组,提示TUCBDP治疗小体积前列腺增生较传统TURP能产生更佳的远期疗效。出现上述结果的原因考虑如下:①TUCBDP使腺体与包膜不能合拢复位,可有效扩张尿道梗阻段,打开前列腺包膜,扩大膀胱出口,显著改善下尿路梗阻症状,理论上保持尿道的长期畅通[14];②TUCBDP术后裂开的腺体处于受压状态,损伤血管和神经,造成前列腺体进一步萎缩,增加远期获益[15]。
有研究认为,传统TURP治疗小体积前列腺增生,术中切开的颈部环状纤维易因热损伤和瘢痕重新愈合而出现再梗阻,可能成为术后并发症的危险因素[16]。也有研究认为,TUCBDP可能损伤尿道内括约肌和膜部尿道外括约肌,导致短暂性尿失禁发生[17]。然而在本研究中,TUCBDP可以有限、钝性地扩开膜部尿道,对外括约肌的损伤是轻微的、暂时的,并不会因此增加并发症发生。从本研究结果可知,观察组手术相关的并发症发生率明显低于对照组,与卜威振等[18]的研究观点相符,提示TUCBDP的并发症发生少、安全性更高,前提是插管熟练、定位准确、规范操作,完全扩开腺体与包膜。
另外,保护小体积前列腺增生患者的性生活能力,是评估患者手术治疗质量的重要依据。也有研究表明,TUCBDP治疗前列腺增生患者术后较少发生逆行射精、阴茎勃起功能障碍[19]。本研究结果显示,观察组术后24个月的IIEF-EF评分高于对照组,性功能障碍发生率明显低于对照组,表明TUCBDP在保护性功能,特别是射精功能方面较传统TURP具有独特的优势,与连文峰等[20]的观点相契合,提示TUCBDP能更好地保护患者的性生活能力,这可能与该手术可保留前列腺器官,保全膀胱颈完整性,不损伤支配阴茎勃起的血管、盆丛神经有关。
综上所述,TUCBDP治疗小体积前列腺增生疗效显著,在改善术后IPSS评分、IIEF-EF评分及Qmax方面与TURP相比显示出更大的优势,且并发症发生率与性功能障碍发生率低,安全性高,对患者性生活能力的影响较小,值得临床予以重视。本研究也存在不足之处,如采取单中心研究、样本量不多、随访时间不长,有待日后扩大研究规模,延长随访时间,以验证本研究结论。

