老年高血压直立性低血压与血压昼夜节律的相关性分析
郭晓峰 汪文金 陈朗朗
直立性低血压指的是快速直立(站立)时出现血压显著下降,在老年患者中尤为常见,是导致患者乏力、视力模糊、跌倒、晕厥的重要因素,其与冠心病、脑卒中、心力衰竭等多种心脑血管病的发生发展有关[1-2]。直立性低血压出现时患者可能无明显症状,临床中易忽视[3];同时,老年高血压血压昼夜节律异常者晚间血压增高的风险较大,而存在直立性低血压患者因自主神经失调等因素,血压增高风险可进一步增加(尤其是晚间)[4-5]。当临床中监测到血压增高后,医师常会考虑增加降压药物用量,再加上患者住院期间常选择卧位行动态血压监测,更易诱发直立性低血压而出现各种不良事件[6]。24 h 动态血压监测是一项针对高血压患者的常规检查,借助其分析直立性低血压与血压昼夜节律间的关系,为老年直立性低血压的诊断治疗提供指导。
1 资料与方法
1.1 临床资料 选取2020 年1 月至2022 年11 月本院收治的老年高血压患者318 例。男170 例,女148 例;年龄60~81(70.16±8.30)岁。纳入标准:①年龄≥60岁;②诊断为原发性高血压,标准参考相关指南[7];③可独立行走并积极配合检查;④认知及理解能力正常;⑤2 周内未使用镇静类、抗精神病类以及抗帕金森病药物。排除标准:①合并急性心力衰竭、急性冠状动脉综合征等急危重症;②住院后需立即给予强化降压;③合并恶性肿瘤;④合并心房颤动、房室传导阻滞。将患者按照有无直立性低血压分为两组。本研究经本院伦理委员会批准,患者均签署知情同意书。
1.2 方法 (1)收集资料:包括患者体质量指数(BMI)、吸烟情况、饮酒情况、合并症(包括糖尿病、脑卒中后遗症、帕金森病、血脂异常等)、近2 周内降压药物服用情况[包括但不限于血管紧张素受体阻滞剂(ARB)、血管紧张素转换酶抑制剂(ACEI)等]以及实验室指标(包括空腹血糖、总胆固醇、甘油三酯、血清肌酣、肌酐清除率)。(2)卧位、直立位血压测量:于患者入院后第2 天上午10 ∶00~12 ∶00 进行卧位、直立位血压测量(若遇当天空腹检查项目过多等特殊情况则改期,但测量时间段不变),测量时最少进食≥60 min,测量前30 min 嘱患者禁饮茶、禁剧烈运动、禁吸烟以及禁憋尿,平卧休息5 min 后采用水银柱血压计测量右侧肱动脉血压,然后分别于2 min、4 min 再测量第2 次、第3 次,计算并记录3 次测量所得的卧位血压平均值;然后嘱患者取直立位后分别于即刻、3 min 测量血压并记录。并按照以下标准判定直立性低血压:体位转换为直立位后3 min 内收缩压降低≥20 mmHg 或舒张压降低≥10 mmHg,低灌注症状可有可无[8]。(3)24 h 动态血压监测及血压昼夜节律判断:患者入院后3 d 内采用动态血压监测仪进行24 h 动态血压监测,选择血压略高一侧上臂(双侧上臂血压差值≥10 mmHg 时)或非优势上臂(双侧上臂血压差值<10 mmHg 时)将袖带固定,日间(6 ∶00~21 ∶59)血压测量频率为15 min/次,夜晚(22 ∶00~次日5 ∶59)测量频率为30 min/次,期间指导患者及其家属在发现袖带移位、过松或过紧时的处理方法,24 h 有效血压测量次数应大于总测量次数的80%,不符合条件者需再次监测。根据《中国动态血压监测指南》[9],将如下2 个血压大幅变化时间段的血压测量结果剔除后计算夜晚血压降低率:5 ∶00~7 ∶59、20 ∶00~22 ∶59。血压昼夜节律判断方法:夜晚血压降低率<0%为反杓型,0%~<10%为非杓型,10%~20%为杓型,>20%为超杓型。
1.3 统计学方法 采用SPSS 26.0 统计软件。计量资料以(±s)表示,用t检验;计数资料以n(%)表示,用χ2检验;采用二分类Logistic 回归模型控制混杂因素分析直立性低血压与血压昼夜节律的关系。P<0.05为差异有统计学意义。
2 结果
2.1 单因素分析 318 例老年高血压患者中,共检出直立性低血压73 例(22.96%)。直立性低血压组与非直立性低血压组在年龄、合并糖尿病、卧位收缩压均值、卧位舒张压均值方面比较,差异有统计学意义(P<0.05)。见表1。
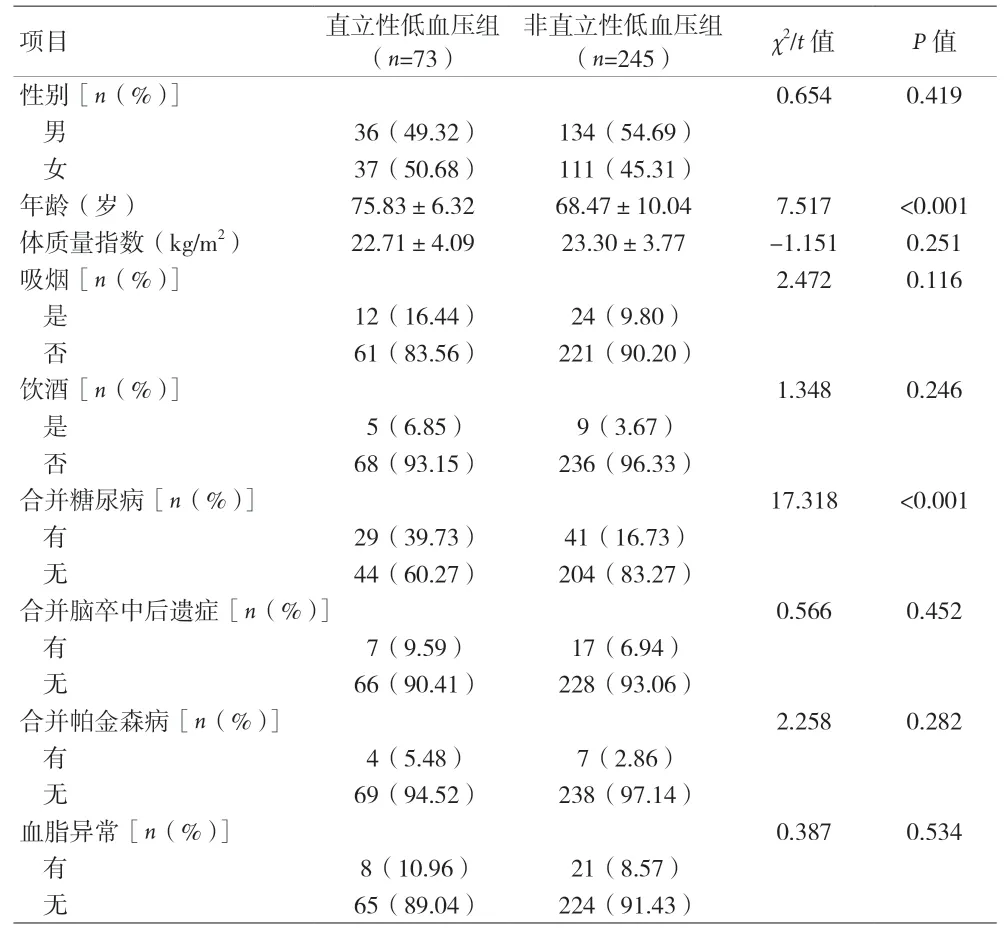
表1 老年高血压患者单因素分析
2.2 两组24 h 动态血压监测以及血压昼夜节律的差异 直立性低血压组与非直立性低血压组在24 h收缩压均值、日间收缩压均值、夜晚收缩压均值以及血压昼夜节律方面比较,差异有统计学意义(P<0.05)。见表2。
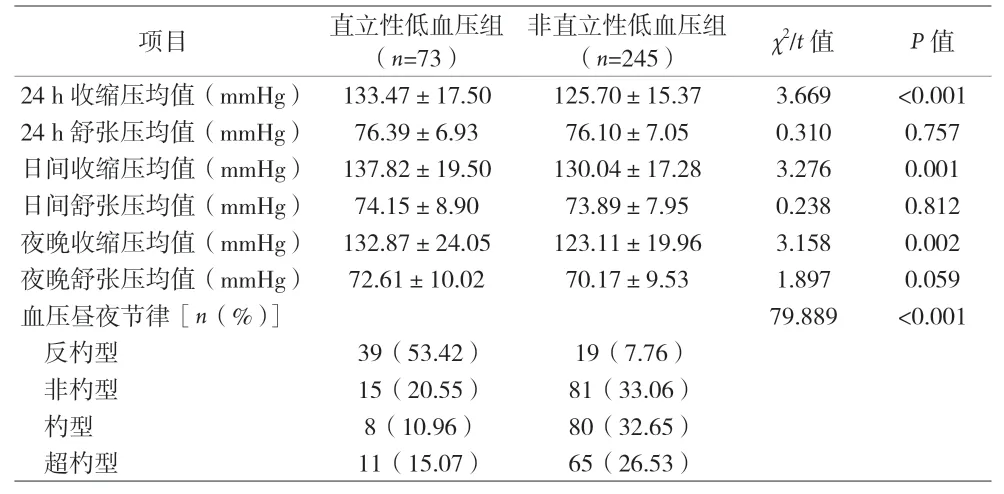
表2 两组患者24 h动态血压监测以及血压昼夜节律的差异
2.3 多因素分析 以有无直立性低血压为因变量,两组临床资料、24 h 动态血压监测以及血压昼夜节律差异有统计学意义的指标为自变量,纳入二分类Logistic 回归模型,在控制混杂因素后发现反杓型血压是导致直立性低血压的独立影响因素(P<0.05);此外,年龄、合并糖尿病以及卧位收缩压均值亦为直立性低血压的独立影响因素(P<0.05)。见表3。
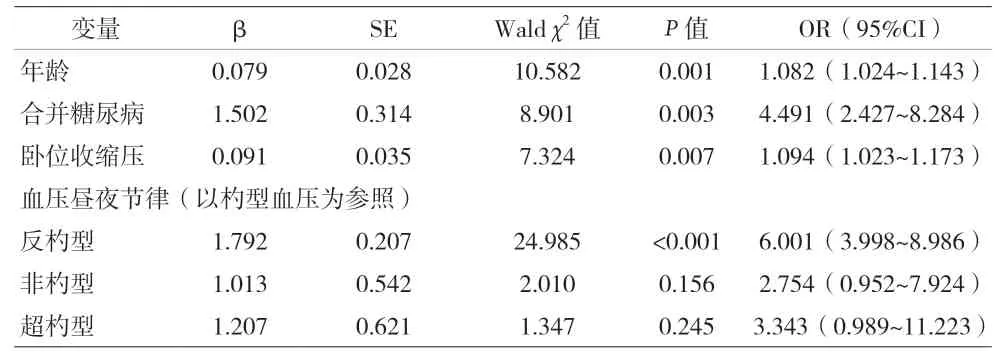
表3 多因素分析
3 讨论
SCHELL 等[10]学者研究发现,住院老年患者中直立性低血压的发生率为39.20%。本研究老年高血压患者中直立性低血压发生率为22.96%,与上述研究有差异,可能与研究人群、种族以及年龄等不同有关。但与国内方根强等[11]学者报道的老年高血压直立性低血压发生率相近,而考虑到直立性低血压的各种危险,临床观察中及时识别危险因素具有重要意义。
24 h 动态血压监测是一项针对高血压患者的常规操作,夜晚血压降低率不足甚至增高的反杓型、非杓型血压亦为自主神经功能紊乱的现象,既往研究认为其与直立性低血压的发生机制有一定关联[12]。本研究结果显示,老年高血压患者中直立性低血压组血压昼夜节律与非直立性低血压组比较,差异有统计学意义(P<0.05);且反杓型直立性低血压发生率>非杓型>超杓型>杓型,GAVRIILAKI 等[12]认为杓型血压患者心血管事件风险明显低于其他类型。但GHAZI 等[13]则认为直立性低血压与血压昼夜节律并无关联,可能与该研究患者血压水平不高以及年龄较小有关。本研究两组患者年龄、合并糖尿病、卧位收缩压均值、卧位舒张压均值等比较差异有统计学意义,表明血压昼夜节律的差异也可能为年龄增高、合并症等混杂因素导致。因此,本研究进一步采用多因素模型控制混杂因素的影响后发现,反杓型血压是导致直立性低血压的独立影响因素(发生风险是杓型血压的6 倍),表明临床中遇到此类老年高血压患者需调整降压方案时,不能只以卧位血压为参考,应评估治疗过程中发生直立性低血压等风险,在必要情况下可多次测量卧位、直立位血压,若前后血压差值过大,建议在综合考虑后再使用降压药物或增加降压药物剂量,以防止因治疗卧位高血压而发生直立性低血压相关不良事件。
此外,本研究结果显示,年龄、合并糖尿病以及卧位收缩压均值亦为直立性低血压的影响因素。老年高血压患者年龄越高发生直立性低血压的风险越大(年龄每增加1 岁风险增高1.08 倍),高龄高血压患者血管胶原纤维增多,降低了血管顺应性以及管壁弹性,随着年龄增高压力感受器敏感性也随之降低,当体位由卧位向直立位变化时不具备良好的血压调节能力,更易发生直立性低血压,与方根强等[11]研究结论一致。GANNON等[14]学者一项横断面研究表明,糖尿病与直立性低血压发生风险显著增加有关。本研究发现老年高血压合并糖尿病患者发生直立性低血压风险是非糖尿病的4.49倍,分析原因可能与糖尿病患者交感神经节后纤维受损有关,当体位由卧位向直立位变化时因交感神经反射弧传递受影响,儿茶酚胺释放明显减少,血管收缩反应低下,发生直立性低血压风险更大[15]。老年高血压患者卧位收缩压越高发生直立性低血压的风险越大(卧位收缩压每增高1 mmHg 风险增高1.09 倍),与沈逸华等[16]研究一致。
综上所述,除了既往发现的直立性低血压影响因素外,老年高血压患者出现直立性低血压与血压昼夜节律中的反杓型血压有关,特别发现反杓型血压患者卧位血压增高时,临床治疗中需考虑直立性低血压的存在。

