非ST段抬高型急性冠状动脉综合征患者介入术后血小板计数与长期临床预后相关性分析
周 鹤, 刘彬彬, 裘淼涵, 那 堃, 李 毅, 韩雅玲
1.辽宁中医药大学,辽宁 沈阳 110032;2.北部战区总医院 心血管内科,辽宁 沈阳 110016;3.沈阳市第七人民医院 心血管内科,辽宁 沈阳 110003
非ST段抬高型急性冠状动脉综合征(non-ST-elevation acute coronary syndromes,NSTE-ACS)是一种常见的危及生命健康的心血管疾病,大多数NSTE-ACS患者经皮冠状动脉介入术(percutaneous coronary intervention,PCI)治疗后可恢复有效血流再灌注,改善心肌缺血,缓解临床症状[1-2]。然而,该类患者PCI术后仍存在较高的心血管风险[1]。目前,临床对NSTE-ACS的诊断、风险分层及治疗方法与指南仍具有一定差异。血小板(platelet,PLT)是一类小的盘状无核细胞,由骨髓造血的巨核细胞产生,存在于血液循环中,在止血、伤口愈合、炎症反应、血栓形成及器官移植排斥等生理和病理过程中有着重要作用。已有研究报道,PLT与机体炎症、血栓形成有着密切的关系[3],对冠状动脉血管病变程度以及预后有很好的预测价值[4-5],在心血管相关疾病的诊治中受到了广泛的关注。为预防血栓事件的发生,住院期临床医师通常会给予行PCI治疗的NSTE-ACS患者更为充分的抗栓治疗,如负荷剂量的阿司匹林、P2Y12受体抑制剂,以及PCI术中应用的肝素、PLT糖蛋白Ⅱb/Ⅲa受体拮抗剂(glycoprotein Ⅱb/Ⅲa inhibitor,GPI)等[6]。有研究表明,有3%~13%的患者由于围术期应用P2Y12受体抑制剂、肝素、GPI等抗栓药物,造成PLT计数的降低,甚至发生获得性PLT减少症[5,7]。有研究报道,PLT降低与患者的静、动脉血栓形成及死亡事件相关[6]。然而,也有研究报道,急性冠状动脉综合征住院期PLT水平增加与患者出院后50个月的全因死亡风险相关[8]。目前,不同PLT水平与NSTE-ACS患者预后的相关性仍存在较多争议。本研究旨在探讨不同PLT水平与NSTE-ACS患者预后的相关性,以期为临床工作中基于PLT水平的诊疗和风险评价提供循证证据。现报道如下。
1 对象与方法
1.1 研究对象 回顾性分析2017年1—12月于北部战区总医院心血管内科住院诊断为非ST段抬高性心肌梗死(non-st elevation myocardial infarction,NSTEMI)和不稳定型心绞痛并接受PCI治疗的5 067例患者的临床资料。排除标准:PLT数据记录缺失者;合并血液系统疾病者。根据术后PLT计数水平三分位,将患者分为PLT低值组(T1组,PLT<203×109个/L,n=1 684),PLT中值组(T2组,203×109个/L≤PLT<249×109个/L,n=1 666),以及PLT高值组(T3组,PLT≥249×109个/L,n=1 717)。本研究经医院伦理委员会批准。
1.2 研究方法及研究终点 分析患者的临床基线资料、实验室检查、PCI相关资料及随访资料,排除不完整或不合理的数据资料。术后PLT计数水平取自患者PCI术后次日血常规,使用希森美康Sysmex XT-2000T全自动血液分析仪,采用电阻抗法获得PLT计数。对所有入选患者进行出院后1年电话随访。本研究的主要终点为患者出院后1年的全因死亡。次要终点为患者出院后1年的缺血事件,包括心源性死亡、心肌梗死和/或缺血性卒中。

2 结果
2.1 各组患者的临床基线资料比较 3组患者在年龄、性别、吸烟、合并高血压、陈旧性心肌梗死、外周血管疾病、既往PCI病史、估计的肾小球滤过率及冠心病诊断方面比较,差异均有统计学意义(P<0.05)。见表1。
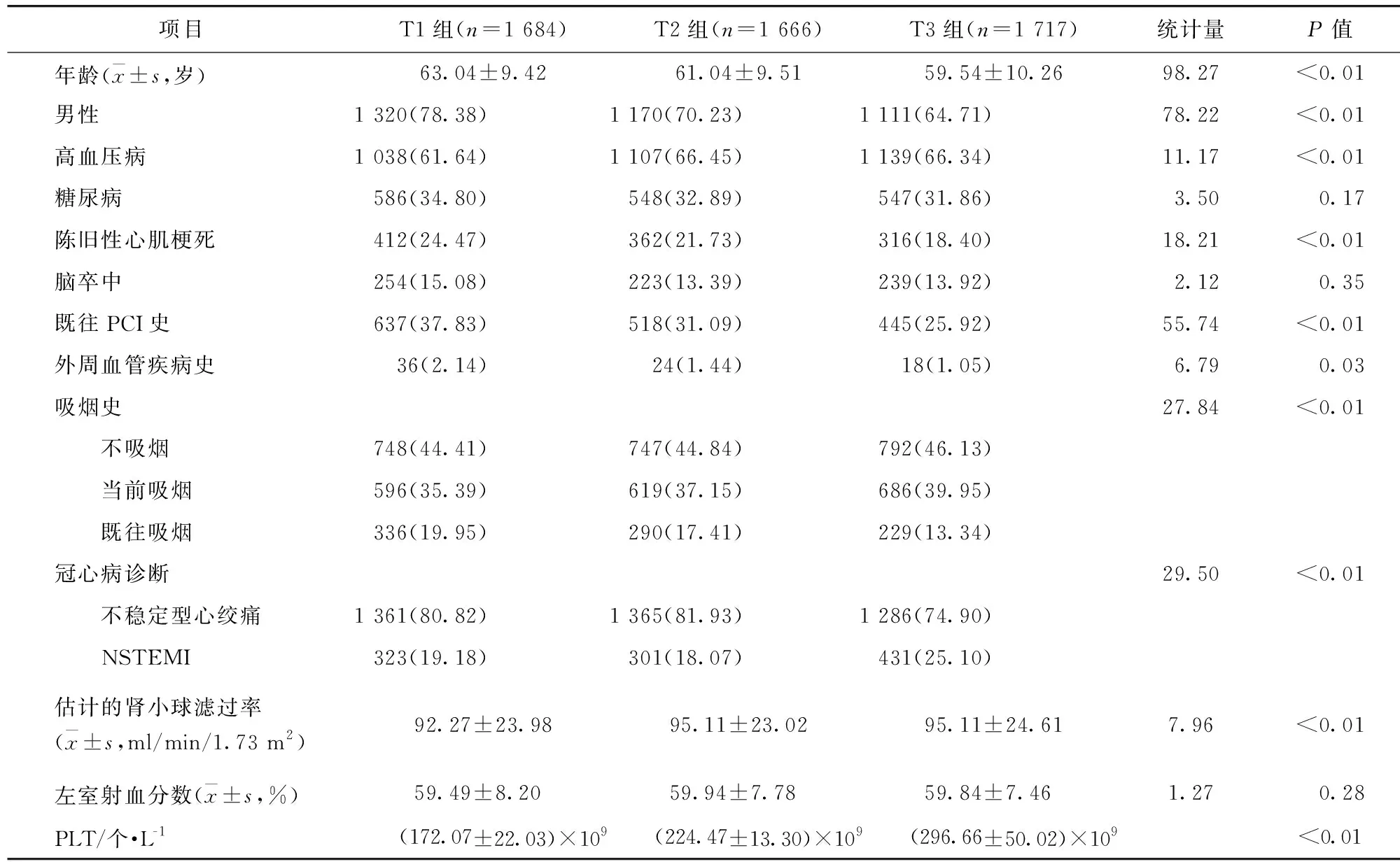
表1 各组患者临床基线资料比较/例(百分率/%)
2.2 各组患者的冠状动脉造影及PCI资料比较 3组患者在介入血管入路、靶血管位置、支架长度与个数、支架平均直径、SYNTAX评分、术中应用替罗非班方面比较,差异均无统计学意义(P>0.05)。3组术中肝素及比伐芦定的使用率比较,差异均有统计学意义(P<0.05)。见表2。
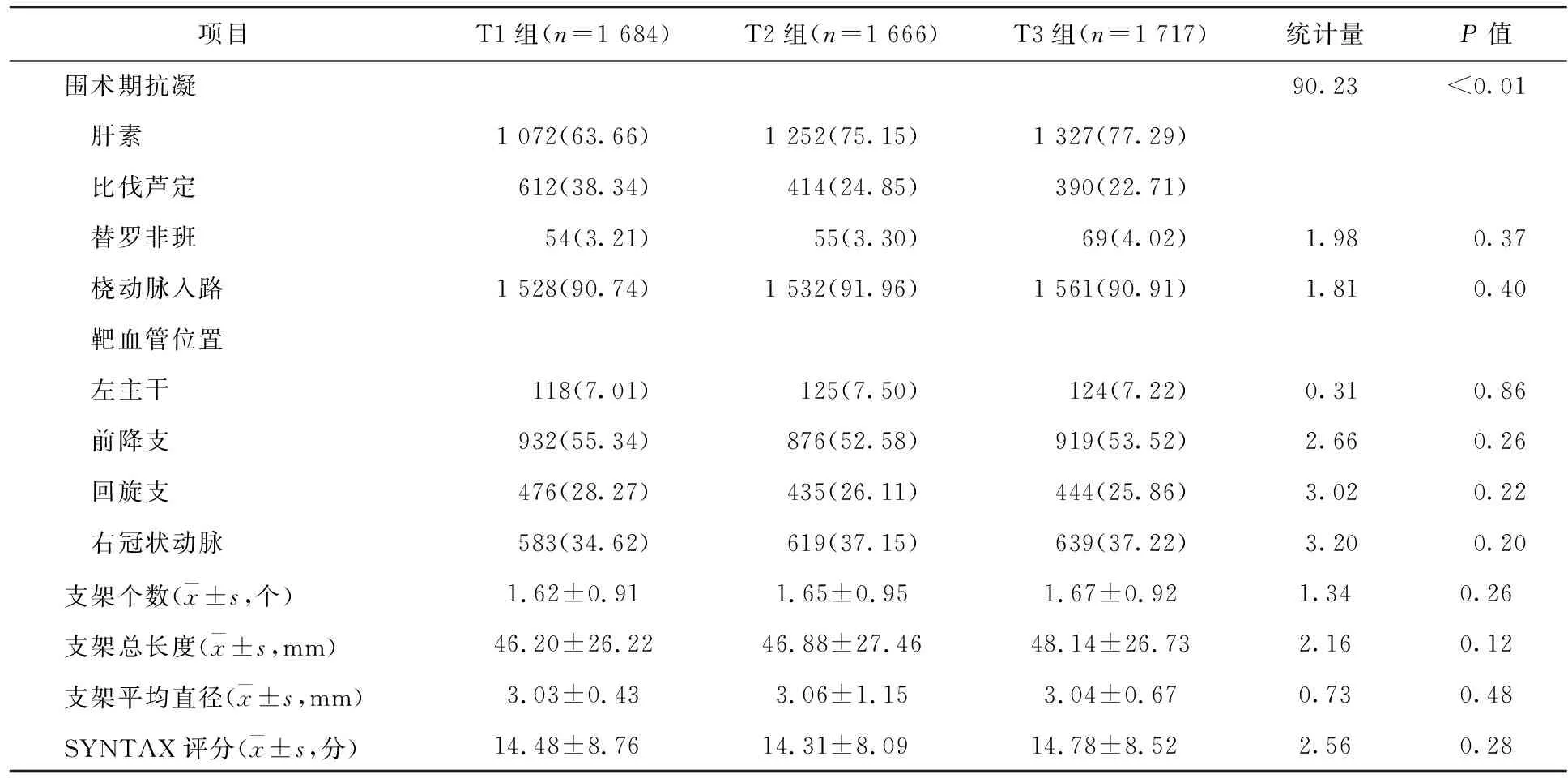
表2 3组患者冠状动脉造影及PCI围术期资料比较/例(百分率/%)
2.3 各组患者的出院应用药物情况比较 3组在出院时应用β受体阻滞剂的患者比例比较,差异有统计学意义(P<0.05)。3组应用阿司匹林、P2Y12拮抗剂、他汀类药物、血管紧张素转换酶抑制剂(angiotensin-converting enzyme inhibitors,ACEI)/血管紧张素受体拮抗剂(angiotensin receptor blockers,ARB)类药物的患者比例比较,差异均无统计学意义(P>0.05)。见表3。
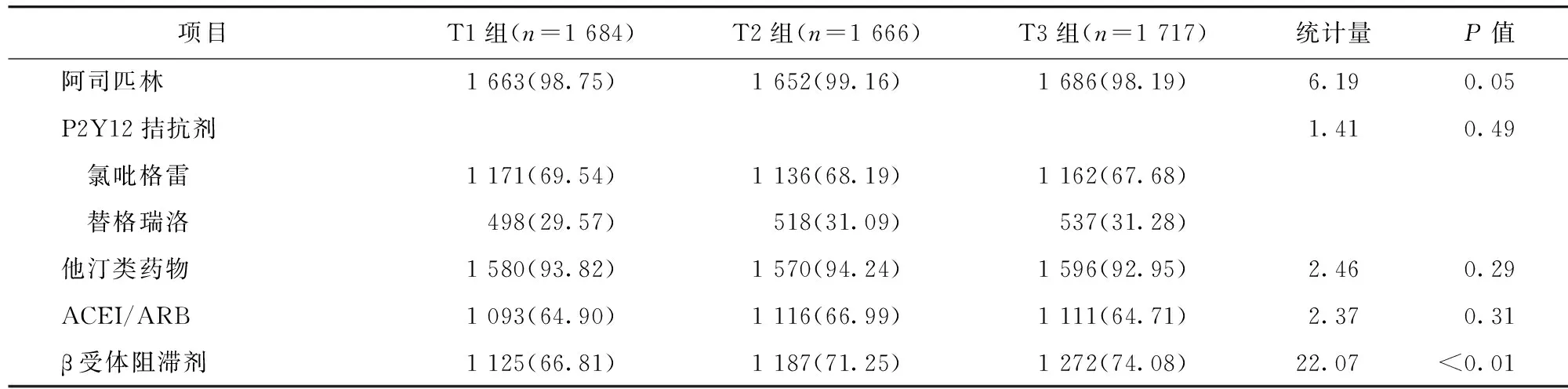
表3 3组患者出院应用药物情况比较/例(百分率/%)
2.4 各组患者的终点事件比较 3组患者全因死亡发生率比较,差异有统计学意义(P<0.05)。3组患者的缺血事件,以及心源性死亡、心肌梗死和卒中发生率比较,差异均无统计学意义(P>0.05)。见表4。

表4 3组患者终点事件比较/例(百分率/%)
2.5 PCI术后PLT水平与全因死亡相关性分析 在校正了年龄、性别、高血压、既往心肌梗死、既往PCI、外周血管疾病、吸烟史、冠心病诊断、eGFR、围术期比伐芦定,以及出院阿司匹林、β受体阻滞剂使用情况后,PCI术后PLT计数水平与全因死亡呈U型曲线关系,具有显著的非线性相关性(P<0.05)。以PCI术后PLT计数水平229×109个/L为参考,随着PLT计数水平的升高或降低,患者1年全因死亡发生率呈增加趋势。见图1。
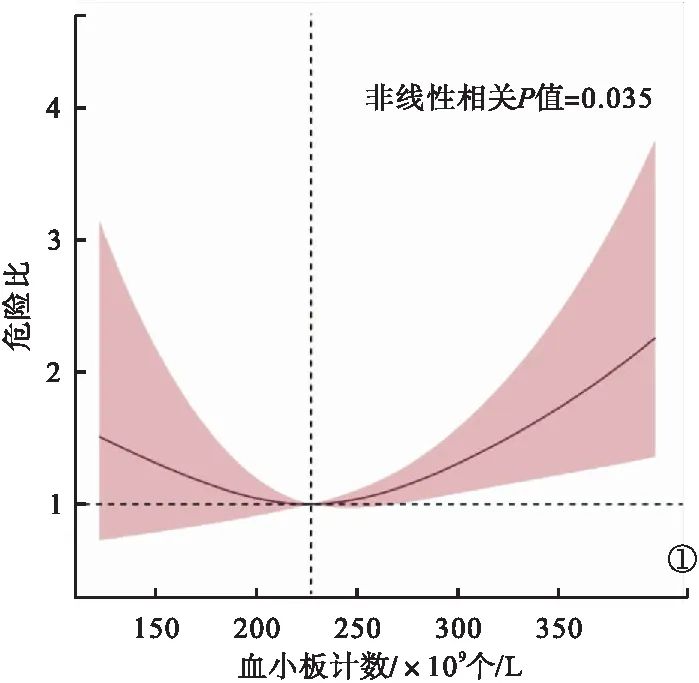
图1 PCI术后PLT水平与全因死亡相关性分析
3 讨论
冠心病患者的PLT水平与随后的心血管不良临床结局发生风险具有较强的相关性[9-10]。这主要是由于PLT功能与机体炎症、血栓形成等病理生理过程有着密切的关系[11]。PLT在动脉粥样硬化的发生、发展过程中起至关重要的作用,病理过程包括PLT粘附于受损的内皮细胞,并释放炎症以及趋化因子,激活白细胞,导致动脉粥样硬化血栓事件[12-13]。有研究报道,PLT计数与冠心病患者冠状动脉血管严重程度呈显著正相关,并与动脉粥样硬化斑块不稳定性密切相关[14]。PCI是NSTE-ACS患者血运重建的主要治疗策略,具有改善预后的优点,但是,在PCI之后的一段时间内,因支架贴壁不良、血管内皮受损、高凝状态等原因,会导致PLT反应出现异常,造成局部PLT血栓异常,可能引发患者PCI术后发生不良心血管事件[15-17]。本研究探讨了PLT计数与行PCI的NSTE-ACS患者出院1年临床事件的关系,限制性立方样条图结果显示,PLT水平与NSTE-ACS患者PCI术后1年全因死亡风险呈U型曲线关系,以PLT 229×109个/L为参考值,无论PLT计数升高或降低,患者1年内全因死亡的风险均表现为上升趋势。Tsai等[18]研究发现,在老年人群中,PLT计数与全因死亡风险呈U型关系,此外,PLT减少症与出血性心血管死亡相关,而PLT增多与血栓事件导致的心血管死亡风险增加有关,本研究结果与之相符。
本研究存在一定的局限性:首先,本研究是回顾性研究,未分析抗PLT药物对患者临床预后的影响,且未进行PLT功能检测,并无法避免潜在混杂因素;但是,本研究对NSTE-ACS患者住院期间严格按照指南进行诊疗,并按照指南建议对患者进行出院用药指导,因此,可以在一定程度上反映真实世界的NSTE-ACS患者的诊疗情况。其次,药物导致获得性PLT减少症的发生时间可持续至药物使用后1~2周,而本研究采集PLT的时间为患者PCI术后次日,这可能会高估某些患者术后PLT的最低水平。
综上所述,NSTE-ACS患者PCI术后PLT水平与全因死亡发生率呈非线性相关,适中的血小板水平与患者较好的预后相关,可被用于NSTE-ACS患者的危险分层和预后评估的指标。但如何为该人群选择PLT的具体界值,仍有待进一步研究。

