圆锥角膜不同交联方法术后基质分界线发生特点及其对交联效果的影响
王宁 董巧巧 王姝婷 董沐晨 李素霞
山东第一医科大学(山东省医学科学院) 山东省眼科研究所 山东省眼科学重点实验室-省部共建国家重点实验室培育基地 山东第一医科大学附属眼科医院,济南250021
圆锥角膜是一种以非炎症性、角膜进行性扩张和变薄为特点的疾病[1],发病过程中角膜中央及旁中央区域向前膨隆,导致不规则散光。随着圆锥角膜的进展,角膜中央进一步变薄,有发生角膜急性水肿,甚至穿孔的危险,晚期不可避免地需行角膜移植手术[2-4]。圆锥角膜患眼角膜不断变薄可能是胶原纤维板层缺失及胶原纤维排列顺序改变所致[5],核黄素/紫外线A角膜胶原交联术(riboflavin/ultraviolet A corneal collagen cross-linking,CXL)通过加强胶原纤维间的连接阻止早期圆锥角膜进展,其安全性和有效性得到广泛认可[6]。研究发现,CXL治疗的圆锥角膜患者角膜基质中有一条高亮度的基质线,即基质分界线,可能是衡量角膜胶原交联深度的指标[7-8],但其发生机制及形态变化趋势尚未完全阐明。圆锥角膜角膜交联术包括经上皮角膜交联术和去上皮角膜交联术,2种术式术后基质分界线的不同变化及疗效是否有差别尚不明了。本研究拟观察圆锥角膜患者接受不同角膜交联手术后基质分界线的有无和特点,以及最薄处角膜厚度(thinnest corneal thickness,TCT)和视力的变化,评估2种手术方法对圆锥角膜的治疗效果,为圆锥角膜手术方式的选择提供参考依据。
1 资料与方法
1.1 一般资料
采用非随机对照临床研究方法,选取2019年5月至2021年2月于山东第一医科大学附属眼科医院就诊的圆锥角膜患者69例69眼,包括初发期圆锥角膜13眼,完成期圆锥角膜56眼。圆锥角膜的诊断及分期参照中国圆锥角膜诊断和治疗专家共识(2019年)中的标准[9]。患者中男50例50眼,女19例19眼;年龄14~38岁,平均(22.50±6.42)岁。所有患者均接受CXL,按照角膜基质厚度将患者分为2个组,其中经上皮交联组21例21眼,接受经上皮CXL;去上皮交联组48例48眼,接受去上皮CXL。2个组患者性别构成比,以及术前裸眼视力(uncorrected visual acuity,UCVA)、最佳矫正视力(best corrected visual acuity,BCVA)、角膜最大曲率(corneal maximum curvature,Kmax)比较,差异均无统计学意义(均P>0.05)(表1)。根据术后是否出现基质分界线分为有基质分界线组和无基质分界线组;按照CXL总能量不同分为5.4 J能量组和7.2 J能量组。纳入标准:(1)根据病史、临床体征及特殊检查确诊为圆锥角膜:①患者有框架眼镜矫正不理想、眼部变态反应和长期揉眼、角膜屈光手术史等。②具有圆锥角膜典型临床体征,如Fleischer环、Vogt线、Munson征、角膜中央或偏颞下部呈明显锥状前突。③眼部检查发现进行性近视和/或不规则散光,配戴框架眼镜矫正效果不佳;角膜地形图检查发现典型的圆锥角膜前后表面异常抬高等改变;角膜厚度检查发现角膜中央或旁中央明显变薄;角膜生物力学检查显示角膜滞后量和阻力因子量等生物力学指标下降。(2)符合角膜交联术治疗标准[9]:①初发期或完成期的临床进展性圆锥角膜;②角膜中央无瘢痕;③年龄不超过40岁。排除标准:(1)具有其他眼部活动性病变者。(2)存在累及眼部的全身疾病者,如干燥综合征等。(3)经上皮交联组角膜基质厚度≤400 μm;去上皮交联组角膜基质厚度>400 μm,或术中采用临时措施使得角膜基质厚度暂时>400 μm[10]。本研究符合《赫尔辛基宣言》,研究方案经山东第一医科大学附属眼科医院医学伦理委员会批准(批文号:2019.05),术前所有患者及其监护者均签署知情同意书。
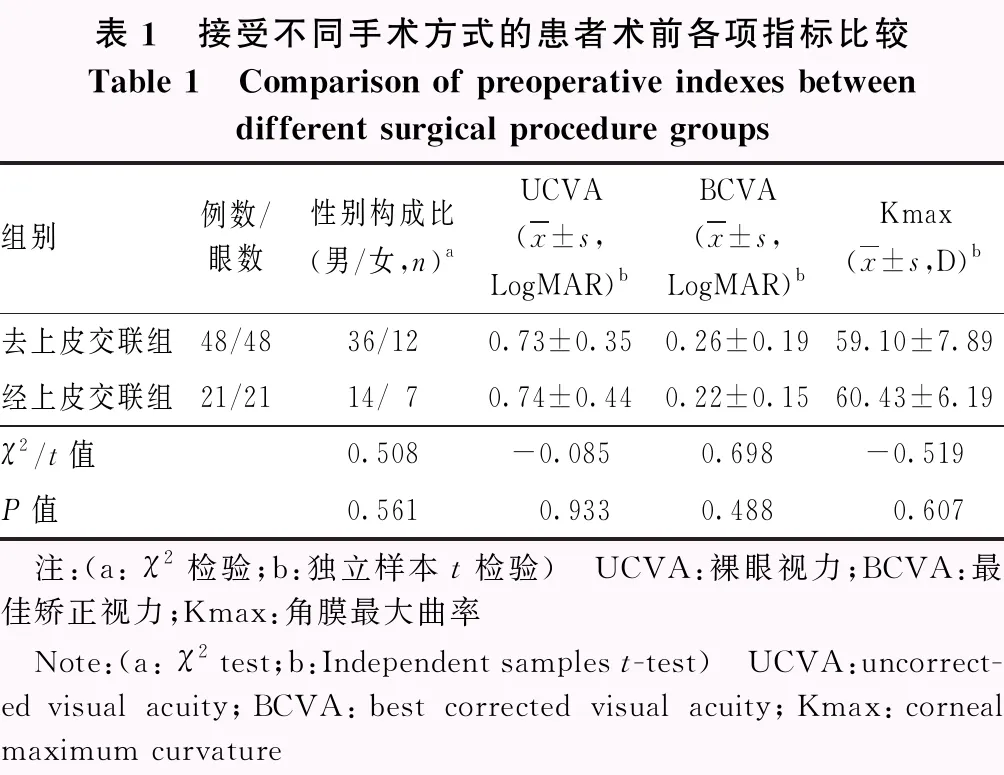
表1 接受不同手术方式的患者术前各项指标比较Table 1 Comparison of preoperative indexes betweendifferent surgical procedure groups组别例数/眼数性别构成比(男/女,n)aUCVA(x±s,LogMAR)bBCVA(x±s,LogMAR)bKmax(x±s,D)b去上皮交联组48/4836/120.73±0.350.26±0.1959.10±7.89经上皮交联组21/2114/70.74±0.440.22±0.1560.43±6.19χ2/t值0.508-0.0850.698-0.519P值0.5610.9330.4880.607 注:(a: χ2检验;b:独立样本t检验) UCVA:裸眼视力;BCVA:最佳矫正视力;Kmax:角膜最大曲率 Note:(a: χ2 test;b:Independent samples t-test) UCVA:uncorrect-ed visual acuity;BCVA:best corrected visual acuity;Kmax:corneal maximum curvature
1.2 方法
1.2.1CXL手术方法 (1)去上皮CXL 采用体积分数20%乙醇溶液浸泡角膜上皮15 s,微型角膜刀刮除直径约8.5 mm的中央角膜上皮。点用质量分数0.1%核黄素共10 min,生理盐水冲洗残余核黄素,7.2 J能量组使用角膜交联仪(美国Avedro公司)紫外线灯照射角膜6 min 40 s(365 nm,18 W/cm2,总能量7.2 J);5.4 J能量组照射时间为5 min,总能量为5.4 J。术后佩戴角膜绷带镜,眼睑内涂妥布霉素地塞米松眼膏,包扎术眼。(2)经上皮CXL 0.25%核黄素浸泡角膜10 min,生理盐水冲洗剩余核黄素。7.2 J能量组用角膜交联仪紫外线灯照射角膜6 min 40 s(365 nm,18 W/cm2,总能量7.2 J);5.4 J能量组照射时间为5 min,总能量为5.4 J。眼睑内涂妥布霉素地塞米松眼膏,包扎术眼。
1.2.2术后处理及随访 术后采用0.1%氟米龙滴眼液、加替沙星滴眼液、0.3%玻璃酸钠滴眼液点眼,每日4次;妥布霉素地塞米松眼膏(美国爱尔康公司)每晚1次,用药2周。术后2周、1个月、3个月、4个月复诊,观察角膜上皮愈合情况和角膜曲率、角膜地形图、角膜厚度变化,根据患者角膜上皮愈合情况糖皮质激素适度减量。
1.2.3眼科检查 术前采用国际通用视力表、角膜地形图仪(Pentacam 70700三维眼前节分析系统)、电脑验光仪(日本Topcon公司)及综合验光仪记录患者的UCVA、BCVA、散光度数、Kmax及TCT;完善裂隙灯显微镜(日本Topcon公司)、眼前节光相干断层扫描(anterior segment-optical coherence tomography,AS-OCT)(RTVue100-2型,美国Optovue公司)、激光扫描共聚焦显微镜(德国海德堡公司)、角膜内皮计数仪、B型超声等辅助检查以获得眼表情况、基质分界线深度、胶原纤维形态、角膜内皮数以及眼内情况。
1.2.3.1激光扫描共聚焦显微镜检查角膜基质胶原纤维的形态变化 盐酸丙美卡因滴眼液点受检眼1~3次,开睑器撑开受检眼眼睑,在激光扫描共聚焦显微镜(德国海德堡公司)镜头前涂适量卡波姆眼用凝胶(山东博士伦福瑞达制药有限公司),盖上透明检查帽,嘱被检者下颌置于托架上,额头紧靠额托,注视正前方,前推镜头接触角膜中央,转动焦平面调节环调节深度,以获得不同深度角膜胶原纤维的形态,踩下踏板获得不同深度的角膜胶原纤维图像。
1.2.3.2AS-OCT检查基质分界线深度 嘱受检者下颌放置于下颌托上,双眼正视前方,调节AS-OCT至眼前节模式,前后推动镜头,以拍摄不同部位的角膜切面图像。获取的角膜切面图像中反射率明显不同于正常角膜基质的一条高亮度的线即为基质分界线,测量其深度。
1.3 统计学方法
2 结果
2.1 不同手术方式组及交联能量组基质分界线出现比例比较
69眼中术后可见基质分界线者44眼,占63.77%;术后未见基质分界线者25眼,占36.23%。去上皮交联组出现基质分界线者占79.17%(38/48),经上皮交联组出现基质分界线者占28.57%(6/21),组间比较差异有统计学意义(χ2=16.186,P<0.01)(表2);5.4 J能量组术后出现基质分界线者占72.00%(18/25),7.2 J能量组出现基质分界线者占56.80%(25/44),组间比较差异无统计学意义(χ2=1.565,P=0.302)(表3)。
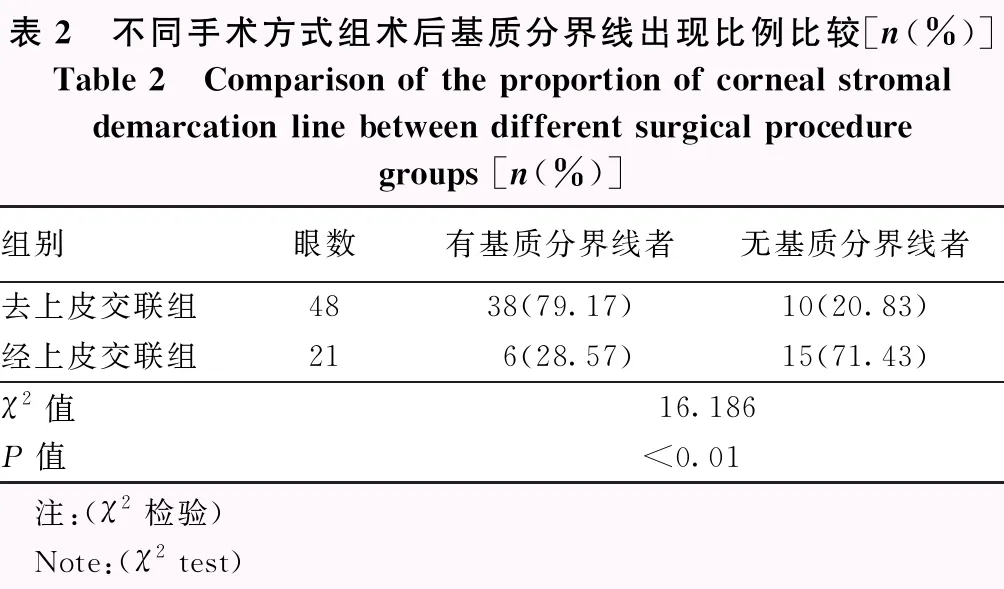
表2 不同手术方式组术后基质分界线出现比例比较[n(%)]Table 2 Comparison of the proportion of corneal stromaldemarcation line between different surgical proceduregroups [n(%)]组别眼数有基质分界线者无基质分界线者去上皮交联组4838(79.17)10(20.83)经上皮交联组216(28.57)15(71.43)χ2值16.186P值<0.01 注:(χ2检验) Note:(χ2 test)
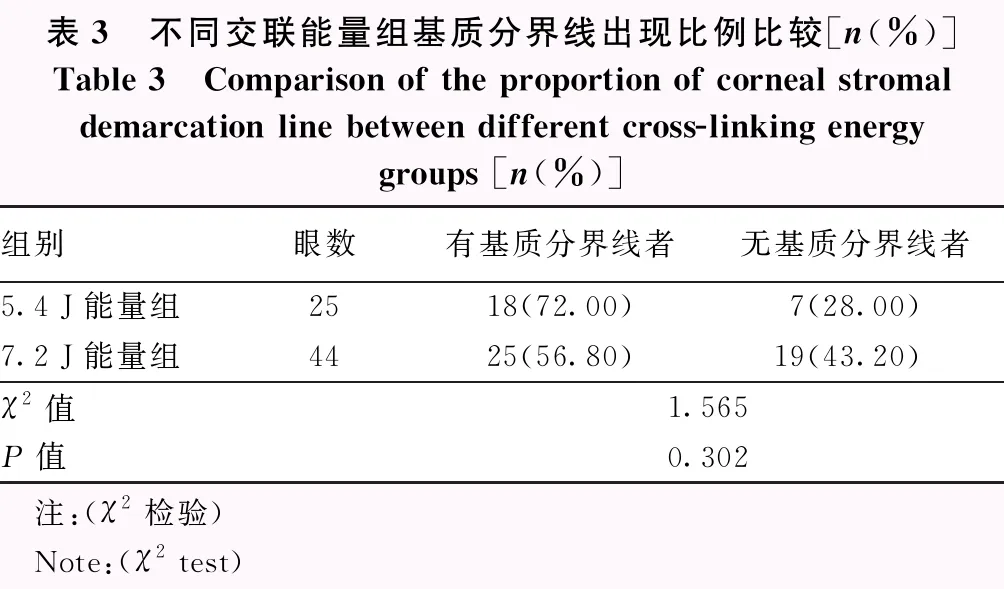
表3 不同交联能量组基质分界线出现比例比较[n(%)]Table 3 Comparison of the proportion of corneal stromaldemarcation line between different cross-linking energygroups [n(%)]组别眼数有基质分界线者无基质分界线者5.4 J能量组2518(72.00)7(28.00)7.2 J能量组4425(56.80)19(43.20)χ2值1.565P值0.302 注:(χ2检验) Note:(χ2 test)
2.2 术眼术后基质分界线形态表现及变化
2.2.1术后裂隙灯显微镜及AS-OCT基质分界线影像动态变化 裂隙灯显微镜下可见出现基质分界线的术眼角膜基质片状轻度混浊,位于角膜基质浅中层或深层,AS-OCT下呈现为线状或带状的高反光区域。基质分界线出现于术后1~2周,起初为角膜基质出现片状、较弥散、反光较弱混浊;术后1个月,高反光混浊逐渐汇聚成基质分界线,反光增强、形态致密;术后2~3个月,基质分界线反光减退,边界变淡,趋于弥散;术后4个月基质分界线完全消失,部分患者存在轻度混浊并逐渐消失(图1)。AS-OCT下基质分界线出现于角膜浅中基质层,部分患者(17眼)基质分界线深度达深基质层,基质分界线深度范围可达141~423 μm,平均(263.44±84.22)μm。
2.2.2术后激光扫描共聚焦显微镜下基质分界线影像动态变化 基质分界线附近角膜基质形态随时间发生变化。术后2周,基质分界线附近基质细胞激活,背景反光增强,胶原纤维纵横伸展并相互交错,纤维排列呈网状。术后1个月,基质分界线部位基质细胞反光明显增强,胶原纤维水肿增粗,反光增强,排列交错呈网状。术后3个月,基质分界线附近可见胞体反光减弱,胶原纤维水肿减轻,排列紊乱。术后4个月,角膜基质反光减弱,胶原纤维排列规则,可见少量高反光瘢痕及细胞核结构(图1)。术后2周,角膜浅基质呈现高反光蜂窝状致密网状结构,未见明显细胞核结构;中基质基质细胞激活,细胞体反光增强,细胞核结构不可见,胶原纤维水肿且排列紊乱,呈相互交错的网状结构;深基质可见高反光基质细胞核且未见明显交联反应及混浊(图2)。
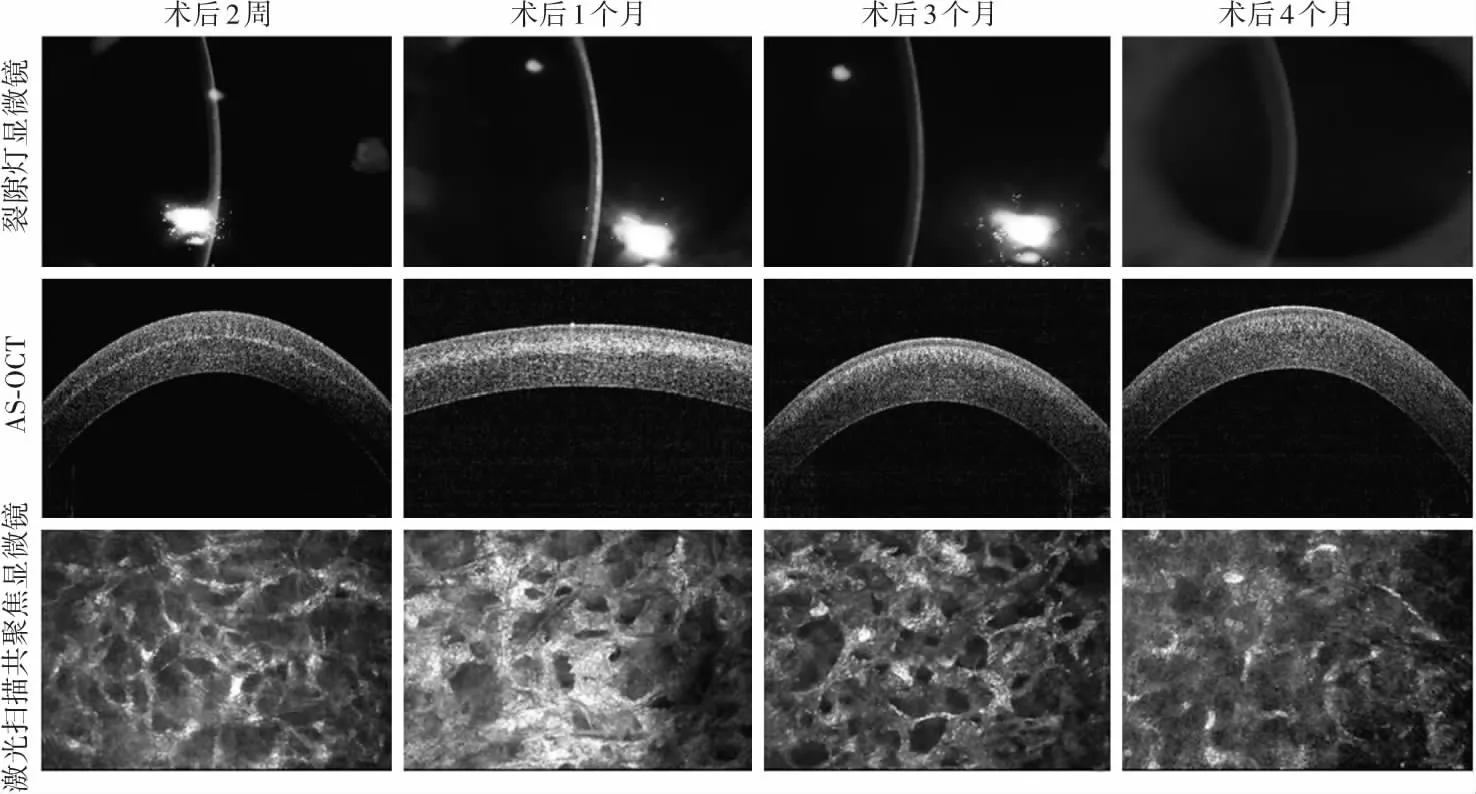
图1 患者Ⅰ术后不同时间点裂隙灯显微镜、AS-OCT下基质分界线形态变化及激光扫描共聚焦显微镜下角膜基质形态变化特点 裂隙灯显微镜下可见交联反应于术后2周出现;术后1个月,角膜浅基质出现轻度混浊,角膜透明度略下降;术后3~4个月,角膜混浊逐渐减轻,角膜恢复透明。AS-OCT下可见基质分界线于术后2周出现;术后1个月,基质分界线范围扩大,反光增强;术后3~4个月,基质分界线边界变淡,趋于弥散并逐渐消失。激光扫描共聚焦显微镜下可见术后2周基质分界线附近角膜基质细胞被激活、胶原纤维排列紊乱、反光逐渐增强;术后1个月,胶原纤维水肿增粗,排列紊乱,相互交错呈网状高反光结构;术后3~4个月,反光逐渐减弱,胶原纤维水肿减轻,排列趋于规则 AS-OCT:眼前节光学相干断层扫描
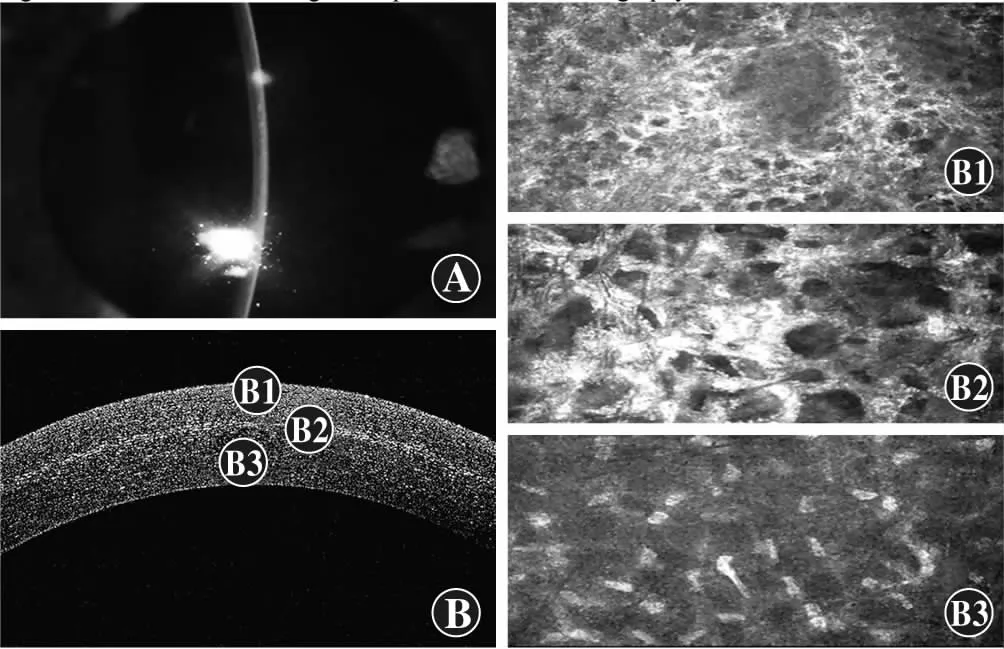
图2 患者Ⅰ术后2周激光扫描共聚焦显微镜下不同深度角膜基质形态特点 A:术后2周,裂隙灯显微镜下可见基质分界线 B:术后2周,AS-OCT下基质分界线形态(B1:角膜浅基质;B2:角膜基质;B3:角膜深基质)
2.2.3不同患者AS-OCT及激光扫描共聚焦显微镜下基质分界线形态及基质形态 原纤维形态:(1)胶原纤维呈针尖状,较坚硬;(2)角膜基质细胞激活胶原纤维变粗相互交错呈网状结构,共价键形成;(3)角膜基质呈高反光絮状物堆积。基质分界线形态:(1)角膜基质呈片状混浊,未汇聚成明显基质分界线;(2)基质分界线呈现弥散状高反光带状结构;(3)基质分界线呈现汇聚致密的线状(图3)。
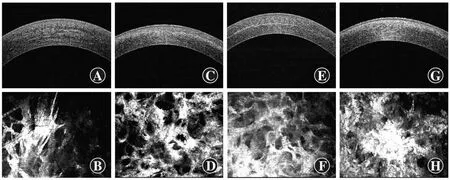
图3 不同患者术后1个月AS-OCT下基质分界线形态及相应部位角膜基质形态差异 A:患者Ⅱ AS-OCT显示基质分界线较弥散且未汇聚成线状,呈片状混浊 B:患者Ⅱ激光扫描共聚焦显微镜下显示胶原纤维呈现高反光,且呈针尖样及条索状形态 C:患者Ⅲ AS-OCT显示基质分界线呈带状但较弥散 D:患者Ⅲ激光扫描共聚焦显微镜下显示胶原纤维水肿增粗反光增强呈网格状交错 E:患者Ⅳ AS-OCT显示基质分界线呈线状且较致密 F:患者Ⅳ激光扫描共聚焦显微镜下显示角膜基质背景反光增强,纤维水肿增粗 G:患者Ⅴ AS-OCT显示基质分界线较浅且边界较弥散趋于消失 H:患者Ⅴ激光扫描共聚焦显微镜下显示角膜基质可见团状高反光结构,胶原纤维结构紊乱
2.3 术眼术后TCT、视力及Kmax比较
术后4个月,所有术眼TCT较术前变薄,差异有统计学意义(t=6.705,P<0.001)。有基质分界线组与无基质分界线组术后TCT下降幅度比较,差异无统计学意义(t=1.684,P=0.100)。术后4个月所有术眼UCVA(LogMAR)较术前明显提高,差异有统计学意义(t=2.109,P=0.039),手术前后BCVA差异无统计学意义(t=1.006,P=0.319)。有基质分界线组与无基质分界线组术后UCVA和BCVA变化量比较,差异均无统计学意义(t=0.065,P=0.949;t=0.346,P=0.730)。手术前后所有术眼Kmax比较,差异无统计学意义(t=0.050,P=0.950);有基质分界线组和无基质分界线组术后Kmax变化量比较,差异无统计学意义(t=-0.739,P=0.464)(表4,5)。
2.4 不同手术方式组术后TCT、视力及Kmax变化量比较
去上皮交联组术后TCT变化量明显大于经上皮交联组,差异有统计学意义(t=2.815,P=0.008);2个组间术眼术后UCVA、BCVA和Kmax变化量比较,差异均无统计学意义(Z=-0.023,P=0.986;Z=-0.274,P=0.789;Z=-0.674,P=0.510)(表6)。
2.5 术后并发症
术后1 d,所有术眼均出现不同程度的流泪、异物感、疼痛等症状,随着时间延长症状逐渐消失。去上皮交联组角膜上皮均于术后3~5 d重新长入,术后未出现角膜上皮脱落;经上皮交联组术后角膜上皮未发生脱落。所有患者术后无明显角膜瘢痕、感染性角膜炎、角膜内皮失代偿等并发症。
3 讨论
CXL是治疗初发期圆锥角膜的主要方法,通过紫外线A照射被核黄素浸润的角膜激发核黄素到三线态产生活性氧,从而催化胶原纤维产生共价键,加强胶原纤维间的连接以达到阻止圆锥角膜进展的效果[11]。在早期,术后交联反应深度仅能通过激光扫描共聚焦显微镜观察角膜基质反应来确定。近年来,随着研究的不断进展,有研究者认为术后角膜OCT图像中出现的基质分界线为脱细胞区域与细胞区域的过渡区,可以作为衡量交联反应深度的指标[12]。Gatzioufas等[13]认为可以将基质分界线深度与治疗的有效率联系起来,推断有效角膜治疗深度最小值,从而用最短治疗时间和辐照强度来达到最优的治疗效果,减少术后并发症的发生,提高手术安全性。但目前对基质分界线发生机制及影响其深度的因素还未有明确的解释,且无统一的标准来对基质分界线的深度进行评价。
本研究对基质分界线的深度及其变化趋势进行观察,结果显示术后4个月内,基质分界线在术后1个月左右最显著,术后1个月可能是交联反应最强的时间,出现基质分界线者术后OCT影像动态变化与Seiler等[7]的研究结果相吻合。Seiler等[7]认为高反光带的出现是由于治疗后浅基质和深基质的折射率不同,但引起折射率不同的原因并未给出明确解释。
本研究中激光扫描共聚焦显微镜观察结果显示,术后角膜基质胶原纤维形态发生了明显变化。Wollensak等[14]通过兔角膜苏木精-伊红染色发现,角膜胶原交联术后3 d角膜浅基质细胞大量凋亡,形成了蜂窝状的腔隙性水肿;而在下方及两侧可见伴有角膜细胞凋亡的弥漫性水肿过渡区域,这些水肿区域在术后6周完全消失。这解释了在激光扫描共聚焦显微镜下观察到的术后角膜浅层基质呈现蜂窝状的变化,我们猜测术后胶原纤维水肿和角膜细胞激活可能参与术后基质分界线的出现。
本研究发现,CXL术后角膜基质出现高反光瘢痕及混浊,而这些瘢痕和混浊随着基质分界线的消失而逐渐减退。既往研究认为,瘢痕的形成是由于角膜细胞向成纤维细胞转化,产生的Ⅲ型胶原,而这种转化可能并不是胶原交联的结果,而是由于CXL术后角膜基质变硬,提供了转化所必需的细胞外微环境;此外,角膜上皮损伤也会促进角膜细胞向成纤维细胞的转化[15-17]。张经等[18]认为有一种胶原酶从深部基质开始逐渐往浅基质降解这些瘢痕,这部分解释了基质分界线的变化趋势。而CXL术后角膜细胞不但会凋亡,还会有活化和再生[17],可能是这些活化的角膜细胞产生了新的细胞外基质及多种胶原酶,共同参与基质分界线的形成及变化过程,这还需要大量的研究来进一步证实。
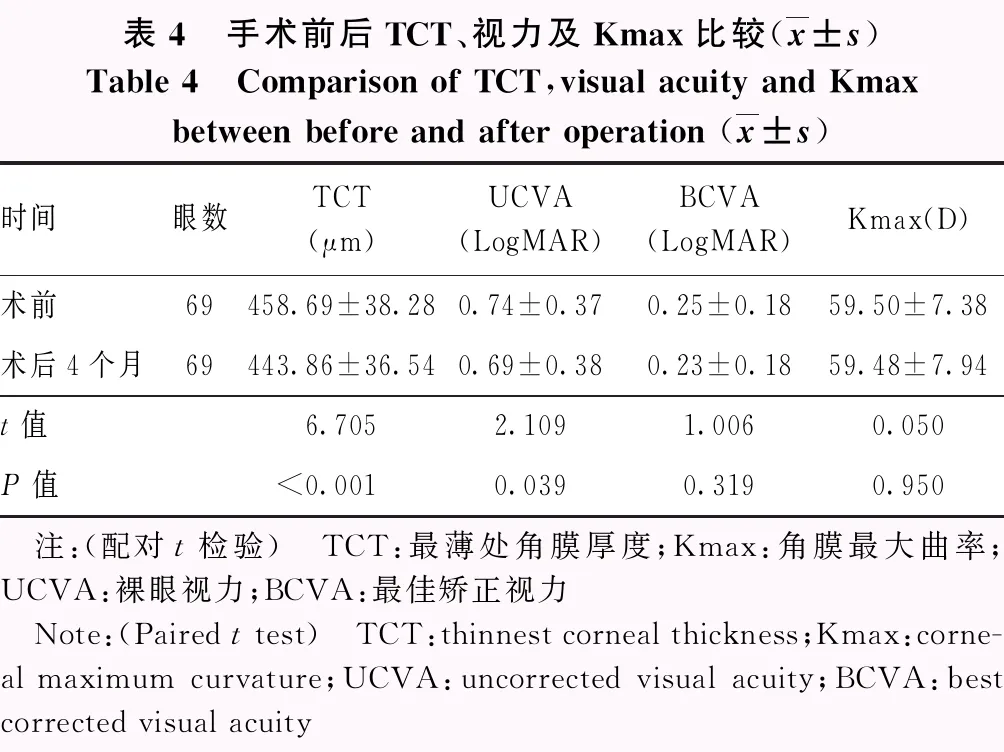
表4 手术前后TCT、视力及Kmax比较(x±s)Table 4 Comparison of TCT,visual acuity and Kmaxbetween before and after operation (x±s)时间眼数TCT(μm)UCVA(LogMAR)BCVA(LogMAR)Kmax(D)术前69458.69±38.280.74±0.370.25±0.1859.50±7.38术后4个月69443.86±36.540.69±0.380.23±0.1859.48±7.94t值6.7052.1091.0060.050P值<0.0010.0390.3190.950 注:(配对t检验) TCT:最薄处角膜厚度;Kmax:角膜最大曲率;UCVA:裸眼视力;BCVA:最佳矫正视力 Note:(Paired t test) TCT:thinnest corneal thickness;Kmax:corne-al maximum curvature;UCVA:uncorrected visual acuity;BCVA:best corrected visual acuity
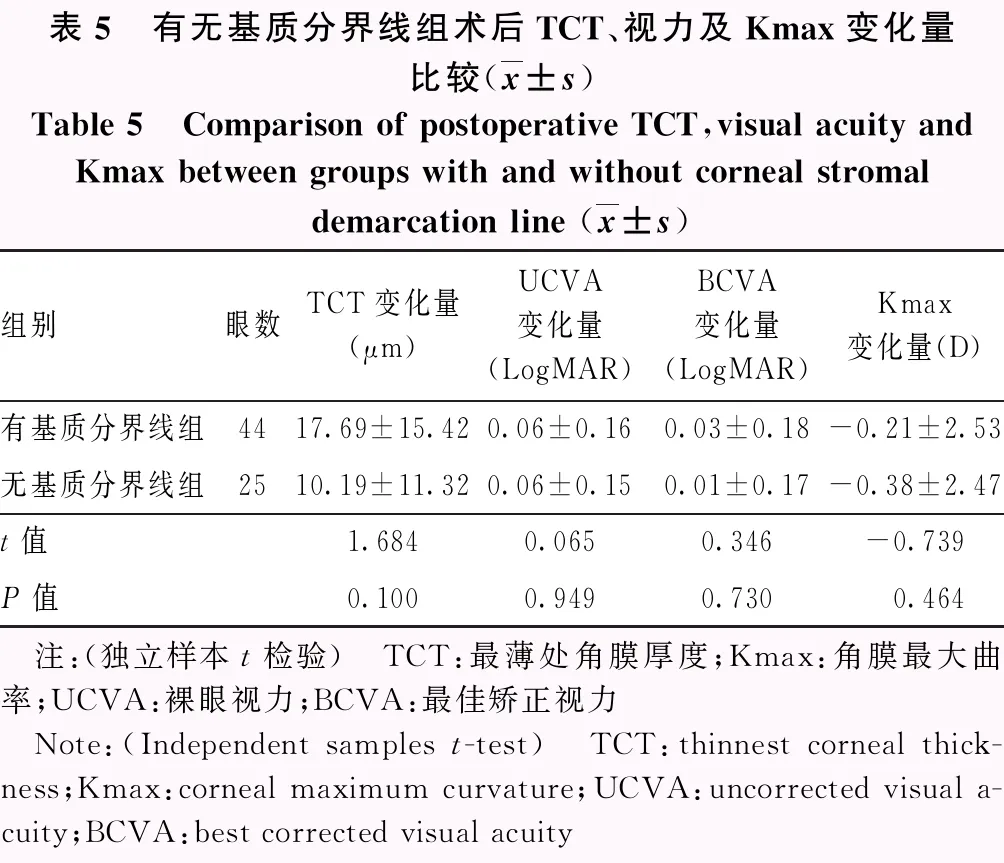
表5 有无基质分界线组术后TCT、视力及Kmax变化量比较(x±s)Table 5 Comparison of postoperative TCT,visual acuity andKmax between groups with and without corneal stromaldemarcation line (x±s)组别眼数TCT变化量(μm)UCVA变化量(LogMAR)BCVA变化量(LogMAR)Kmax变化量(D)有基质分界线组4417.69±15.420.06±0.160.03±0.18-0.21±2.53无基质分界线组2510.19±11.320.06±0.150.01±0.17-0.38±2.47t值1.6840.0650.346-0.739P值0.1000.9490.7300.464 注:(独立样本t检验) TCT:最薄处角膜厚度;Kmax:角膜最大曲率;UCVA:裸眼视力;BCVA:最佳矫正视力 Note:(Independent samples t-test) TCT:thinnest corneal thick-ness;Kmax:corneal maximum curvature;UCVA:uncorrected visual a-cuity;BCVA:best corrected visual acuity

表6 不同手术方式组术眼TCT、视力及Kmax变化量比较Table 6 Comparison of changes in TCT,visual acuity and Kmax between differentsurgical procedure groups组别眼数TCT变化量(x±s,μm)aUCVA变化量[M(Q1,Q3)LogMAR]bBCVA变化量[M(Q1,Q3)LogMAR]bKmax变化量[M(Q1,Q3),D]b去上皮交联组4818.69±14.500.00(0.00,1.00)0.00(-0.04,0.10)0.10(-0.80,1.45)经上皮交联组216.23±9.790.00(0.00,1.00)0.00(-0.15,0.15)-0.65(-1.05,1.03)t/Z值2.815-0.023-0.274-0.674P值0.0080.9860.7890.510 注:(a:独立样本t检验;b:Mann-Whitney U检验) TCT:最薄处角膜厚度;Kmax:角膜最大曲率;UCVA:裸眼视力;BCVA:最佳矫正视力 Note:(a:Independent samples t-test;b:Mann Whitney U test) TCT:thinnest corneal thickness;Kmax:corneal maximum curvature;UCVA:uncorrected visual acuity;BCVA:best corrected visual a-cuity
本研究结果显示,并非所有术眼都会出现基质分界线,说明存在一些其他因素影响基质分界线的形成。Salah等[19]报道了经上皮手术方式会影响CXL术后基质分界线的形态和深度,而本研究中经上皮交联组出现基质分界线发生率明显低于去上皮交联组,两者结果相似。研究显示这主要是由于上皮阻止核黄素对角膜的渗透,而不是由于角膜上皮对紫外线的吸收[20-21]。据报道,核黄素浸泡时间长短及快速角膜交联模式也会影响基质分界线深浅及形态[22-23],也有研究者报道快速交联手术方式出现了与传统角膜交联手术方式相似的基质分界线深度[24],这两者的差异可能是由于交联模式不同而引起。
本研究中发现,术后4个月TCT较术前有所下降;Greenstein等[25]研究发现,在CXL术后早期角膜厚度变薄,术后1年左右恢复正常,这两者的结果类似。我们推测造成TCT变薄的原因可能是术后胶原纤维卷曲减少,纤维变短[26],加之大量共价键形成导致胶原纤维间隙减小。一项对圆锥角膜患者行CXL术后7年的随访观察显示,角膜交联术能有效阻止圆锥角膜进展且无明显的并发症[27],CXL能够有效阻止圆锥角膜进展,而本研究4个月的随访显示患者并无复发迹象。本研究中有基质分界线组和无基质分界线组术后TCT、视力及Kmax的变化量比较差异并无统计学意义,说明有无基质分界线并不会对手术效果产生影响。
本研究结果表明,去上皮手术方式较经上皮更易出现基质分界线,交联反应后胶原纤维增粗、水肿,高反光瘢痕以及角膜细胞激活与凋亡可能参与CXL术后基质分界线的形成与动态变化过程;基质分界线可以作为CXL反应深度的指标;2种角膜胶原交联模式均有着良好的治疗效果和安全性。本研究为临床上手术方式的选择提供了参考。但本研究样本量偏小,随访时间较短,对于基质分界线的变化趋势及其对手术效果的影响、圆锥角膜是否复发等还需要更大样本及更长时间的随访来验证,基质分界线的有无及深浅是否对CXL术后角膜硬度及抗扩张能力产生影响仍需进一步研究。
利益冲突所有作者均声明不存在利益冲突
作者贡献声明王宁:参与试验设计、论文撰写及修改、统计分析、数据整理;董巧巧:数据整理、统计分析;王姝婷:数据整理及分析;董沐晨、李素霞:参与选题、试验设计、论文修改

