IPNA临床实践建议:儿童激素敏感型肾病综合征的诊断和治疗
翻译:韩思雨,季丽娜
清华大学附属北京清华长庚医院儿科,北京 102218
特发性肾病综合征(idiopathic nephrotic syndrome,INS)是儿童最常见的肾小球疾病,其特征是大量蛋白尿、低蛋白血症和(或)伴有水肿,全球发病率为(1.15~16.90)/10万,具体数值因种族和地区而有所差异[1-2]。20世纪50年代发现糖皮质激素可作为诱导缓解治疗,在此之前,儿童肾病综合征(nephrotic syndrome,NS)有较高死亡率(约40%),原因为急性肾损伤(acute kidney injury,AKI)、慢性肾脏病(chronic kidney disease,CKD)、全身感染和血栓栓塞。约85%的患儿在每天应用泼尼松龙或泼尼松(prednisolone/prednisone,PDN)的4~6周内可达到蛋白尿完全缓解,称为激素敏感型肾病综合征(steroid-sensitive nephrotic syndrome,SSNS)。 但 约 70%~80% 的SSNS患者在随访期间至少复发1次,约50%的SSNS患者会频繁复发或激素依赖[1,3-5]。儿童期发病的SSNS可能在青春期后自行缓解,但10%~30%的患儿在进入青年期时也会复发[6-8]。对于儿童SSNS不常规进行肾活检,因其对患儿预后和临床指导意义有限。如果进行了活检,最常见的病理诊断是微小病变型肾病(minimal change nephrosis,MCD),表现为足细胞足突消失的轻微病变,或伴有IgM沉积的轻度系膜增生,而局灶性节段性肾小球硬化(focal segmental glomerulosclerosis,FSGS)不常见[9]。
复发型SSNS的管理是一个巨大的挑战。长期或频繁应用大剂量激素与激素毒性、生活质量(quality of life,QOL)降低有关[10],一些激素助减药物对复发型SSNS治疗有效但也可能有明显的不良反应[11-14]。NS治疗的长期目标是实现免于复发、最大程度减轻不良反应并提高QOL。
除了改善全球肾脏疾病预后组织(Kidney Disease:Improving Global Outcomes,KDIGO)发表的相关指南(以下简称KDIGO指南)外,现阶段针对SSNS患儿的诊断和治疗尚无国际化、基于循证、系统化的建议[15]。因此,国际儿科肾脏病学会(International Pediatric Nephrology Association,IPNA)在2019年10月召集了一个临床实践建议(clinical practice recommendation,CPR)工作组,为SSNS患儿的诊断和治疗制定CPR。本指南为SSNS的治疗提供了循证建议及实用方法,并针对治疗转归提出了与以前(如KDIGO指南)不同的新定义,有助于指导治疗改变,以便最大限度地降低复发频率和药物毒性。此外,本指南还提出了改善INS患儿未来结局的研究建议。
1 方法
实践指南基于卫生保健实践指南报告规范(Reporting Items for Practice Guidelines in Healthcare,RIGHT)声明[16]提出,组建了3个小组,包括核心领导小组、外部专家组和投票小组。核心小组由IPNA的16名成员组成,包括数名儿童肾病医生和流行病学医生、1名成人肾病医生和1名患者代表。核心小组成员的个人专业和职责见补充表S1(详见文后链接)。外部专家组包括3名患者代表、1名普通儿科医生、2名儿童内分泌科医生、2名过渡期指导专家和3名营养师。患者代表在当地的患者和家庭协会中讨论了核心小组成员提供的初稿,讨论建议随后被纳入初稿中。投票小组由32名儿童肾病医生组成,包括每个IPNA区域学会的3~7名擅长儿童SSNS治疗的代表。基于Delphi法,通过电子问卷形式得到投票小组成员5分制(非常不同意、不同意、中立、同意、非常同意)的认同意见。对于未能达到70%共识水平的建议,由核心小组重新评估和修改建议,然后由投票小组复审,直至达到>70%共识水平。
1.1 提出PICO问题
PICO从研究对象(patient or population covered)、干预措施(intervention)、对照(comparator)和结果/结局(outcome)4个维度对临床研究进行规范性限定。本指南提出以下PICO问题[17]:①人群:3月龄<SSNS患儿<18岁。②干预措施和比较对照:治疗与无治疗、其他治疗及安慰剂相比较。③结果阐述:对SSNS患儿治疗和随访的建议(包括诱导缓解的疗效和药物的不良反应)。回顾NS的定义,并提出治疗转归的新定义。
1.2 文献检索
检索PubMed数据库中所有关于儿童SSNS治疗随机对照试验(randomized controlled trial,RCT)的系统综述、前瞻性非对照试验、观察性研究以及关于儿童SSNS诊断和治疗的临床注册研究,语种仅限于英语,研究对象为人类,检索时间为自建库至2022年1月11日。尽可能从2项2020年更新的Cochrane系统综述中95%置信区间(confidence intervals,CI)的风险比(risk ratios,RR)来评估儿童SSNS干预治疗的RCT[10,12]。补充材料(补充表S2~S10,详见文后链接)中给出了用于该CPR发布的更多细节和摘要。
1.3 分级系统
本实践指南遵循美国儿科学会的分级系统[18]对证据质量进行分级(表1)。证据质量分级包括高(A级)、中(B级)、低(C级)、极低(D级)和不适用(X级)。“不适用”是指由于利或弊明显占主导地位而无法进行验证性研究的特殊情况,用字母X来评定治疗措施的禁忌指征和安全参数。推荐强度分级为强、中度、弱和自主决定(当无法提出建议时)。

表1 美国儿科学会目前使用的证据分级和推荐强度赋值矩阵[23]
2 临床实践建议:定义和诊断检查
2.1 定义
2.1.1 建议
建议使用表2中给出的定义用于诊断和治疗SSNS患儿(X级,中度推荐)。
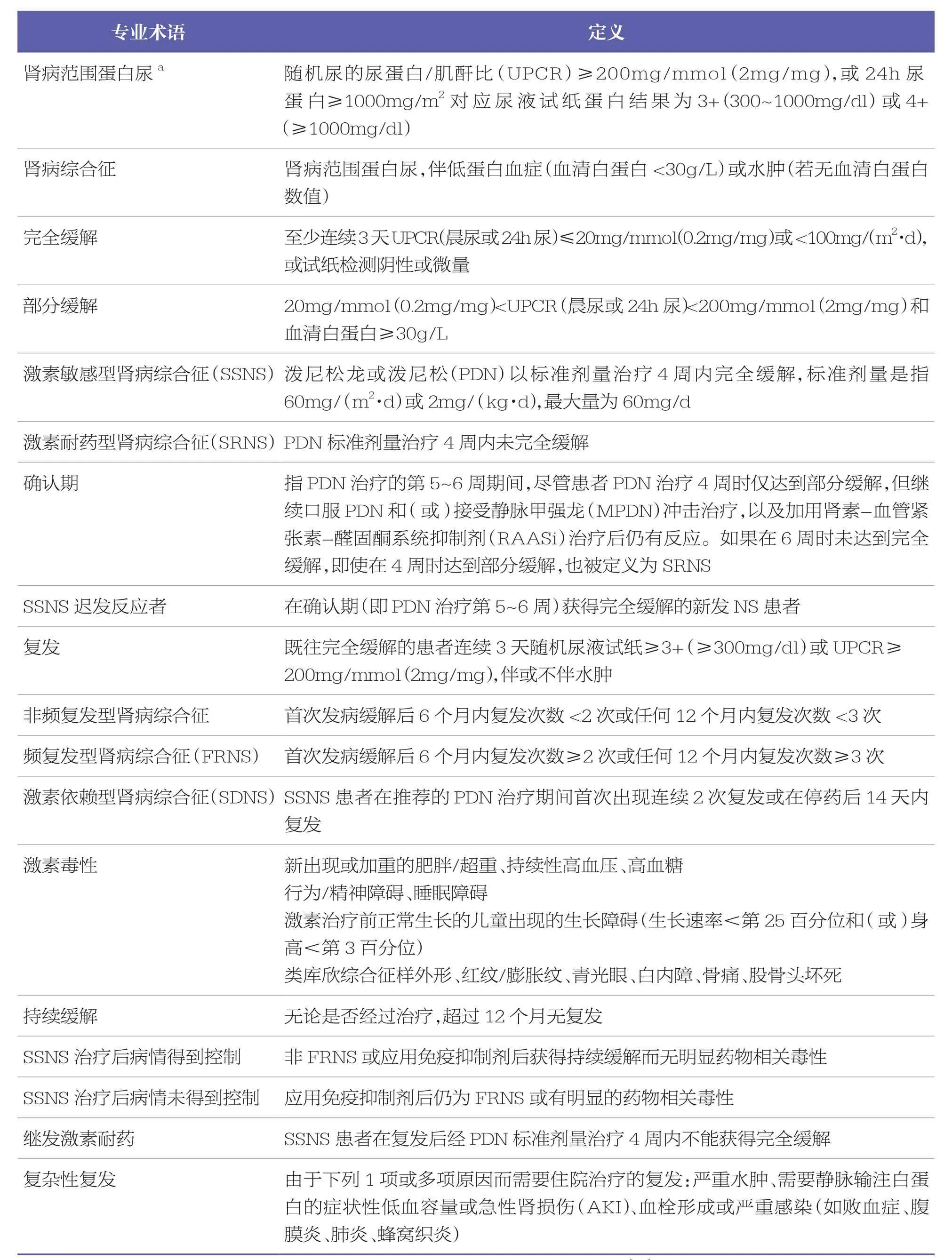
表2 用于SSNS患儿诊断和治疗的术语定义
2.1.2 证据和理由
本实践指南提出的定义与先前IPNA发布的用于儿童激素耐药型肾病综合征(steroid-resistant nephrotic syndrome,SRNS)诊治的临床实践建议[19]及2021年发布的KDIGO肾小球疾病治疗指南(Clinical Practice Guideline for the Management of Glomerular Diseases)一致[15,20],并补充提出了新定义(例如激素助减药物的引入),有助于指导治疗改变。值得注意的是,迟发反应(即PDN治疗第5~6周缓解)的患者被定义为“SSNS迟发反应者”,应作为SSNS进行治疗,但预计会有潜在更严重的病程。
频复发型肾病综合征(frequently relapsing nephrotic syndrome,FRNS)的定义与以前的定义(包括KDIGO指南定义)不同。给予SSNS首次发作者的处方中相当于PDN暴露剂量约115mg/kg,每次复发增加约40~45mg/kg;12个月内复发3次意味着120~130mg/kg,4次复发意味着160mg/kg。因此,一年内复发4次的儿童将暴露于约0.5mg/(kg·d)的PDN剂量,就毒性风险而言这可能是难以接受的。因此,建议修改FRNS的定义为疾病前6个月至少复发2次或在任何12个月内至少复发3次。FRNS作为疾病分类的定义可作为临床指标,治疗策略应由反应性、临时性疗法过渡到预防或主动性疗法,以减少复发和激素毒性。考虑到与激素相关的一系列不良反应、患者和家属对复发恐惧引起的焦虑以及其对激素使用最小化的倾向,FRNS定义的改变具有双重含义:首先,FRNS的新定义促进了对FRNS患者治疗方案的讨论和选择,其结合了患者和家属的意愿;其次,新定义表明全球许多儿童肾脏病中心已经在常规临床实践中实施此内容以促进激素使用最小化。
对激素依赖型肾病综合征(steroid-dependent nephrotic syndrome,SDNS)的定义措辞进行微调,即添加了“推荐的PDN”一词以促进所有NS复发和缓解期儿童接受统一的激素治疗。此外,“首次发作或复发时的PDN”旨在阐明患者在PDN小剂量维持治疗期间或14天后出现复发的情况不算作激素依赖型,仅在完成大剂量PDN治疗[即2mg/(kg·d)或隔日1.5mg/kg]的停药期间或停药后14天内复发才符合该定义。
低蛋白血症的定义中通常以30g/L为临界值。但是,不同实验室的血清白蛋白测定之间存在显著差异。2021年KDIGO指南指出,血清白蛋白应通过溴甲酚紫(bromocresol purple,BCP)比色法、毛细管电泳(capillary electrophoresis,CE)法或免疫浊度(immunonephelometric,iMN)法测量,溴甲酚绿(bromocresol green,BCG)法可能会错误得出偏高的结果[20]。BCG法测量的血清白蛋白值比BCP、CE或iMN法的测量值高约5.5g/L[21],因此根据测量血清白蛋白浓度的方法不同,满足NS诊断所需的低蛋白血症的标准也有所不同。由方法不同导致的测定结果偏差可能会影响临床决策[22]。但只要当地实验室持续使用某1种特定方法,就可以随时间推移监测系列血清白蛋白浓度的变化。
建议使用儿童CKD生长激素治疗的临床实践建议(Clinical Practice Recommendations for Graowth Hormone Treatment in Children with Chronic Kidney Disease)推荐的体态生长障碍的定义,即生长速率<第25百分位和(或)身高<第3百分位[23],其中生长速率的计算应基于至少6个月的观察期。同时建议使用国际肥胖特别工作组推荐的,用各年龄和性别的体重指数(body mass index,BMI)临界值来定义超重(25~30kg/m2)和肥胖(≥30kg/m2)[24]。对于所有的人体测量分析,应采用国家参考值,如果无法采用,则应采用世界卫生组织(World Health Organization,WHO)的标准(https://www.who.int/tools/child-growthstandards/standards)。
2.2 临床评估
2.2.1 建议
ⅰ建议对所有存在重力性水肿的儿童进行NS的诊断检查(A级,强推荐)。
ⅱ建议使用随机尿(最好是晨尿或者24h尿标本)评估蛋白尿(B级,中度推荐)。
ⅲ建议首次发病、开始治疗前,至少通过1次尿蛋白定量以明确肾病范围蛋白尿(B级,中度推荐)。
2.2.2 证据和理由
眶周水肿是具备典型表现的NS儿童出现的主要临床体征。最初眼周水肿可能表现为不对称,因此常被误诊为过敏。水肿是与重力相关的,即立位时局限于下肢、卧位时局限于眼睑和身体背部。水肿大多为无痛、可凹性的,可留有衣服或手指压痕,全身水肿可并发腹水、胸腔和心包积液。NS的并发症可能是疾病的症状或体征,例如严重低血容量、腹水、腹膜炎所致的腹痛,肺炎,胸腔积液、腹水、肺炎或肺栓塞所致的呼吸困难。
水肿的肾外原因也应予以考虑,包括肝脏疾病(肝功能不全、肝硬化、Budd-Chiari综合征)、消化系统疾病(渗出性肠病、乳糜泻、淋巴管扩张)、严重营养不良、心力衰竭、遗传性血管神经性水肿、毛细血管渗漏综合征和甲状腺异常。
NS儿童的诊断性实验室检查是肾病范围蛋白尿,其定义为随机尿液试纸蛋白3+或4+或尿蛋白/肌酐比(urinary protein creatinine ratio,UPCR)≥200mg/mmol(2mg/mg), 或 24h尿蛋白 >40mg/(m2·h)或≥1000mg/(m2·d)(表2)。建议最好采用随机尿以避免取样误差,且随机尿与24h尿蛋白排出量相关性良好[25]。虽然尿试纸分析可用于筛查和家庭监测,但建议在首次发病、开始治疗前至少通过1次随机尿(晨尿最佳)或24h尿行尿蛋白定量以明确肾病范围蛋白尿。随访期间采用晨尿标本来诊断复发有助于排除直立性蛋白尿影响[25-26]。典型的半定量试纸结果见补充表S11(详见文后链接)。针对SSNS优先采用UPCR,尿白蛋白肌酐比虽然更具有特异性,但其与肾病范围蛋白尿的相关性较低,且目前尚无公认的定义表示可以采用尿白蛋白肌酐比表示肾病范围蛋白尿。
2.3 初步诊断检查
2.3.1 建议
ⅰ建议NS儿童进行诊断检查。根据患者的年龄、临床表现和对口服PDN 4周的治疗反应进行管理,初始管理步骤见图1,初步检查、证据分级及推荐强度见表3。
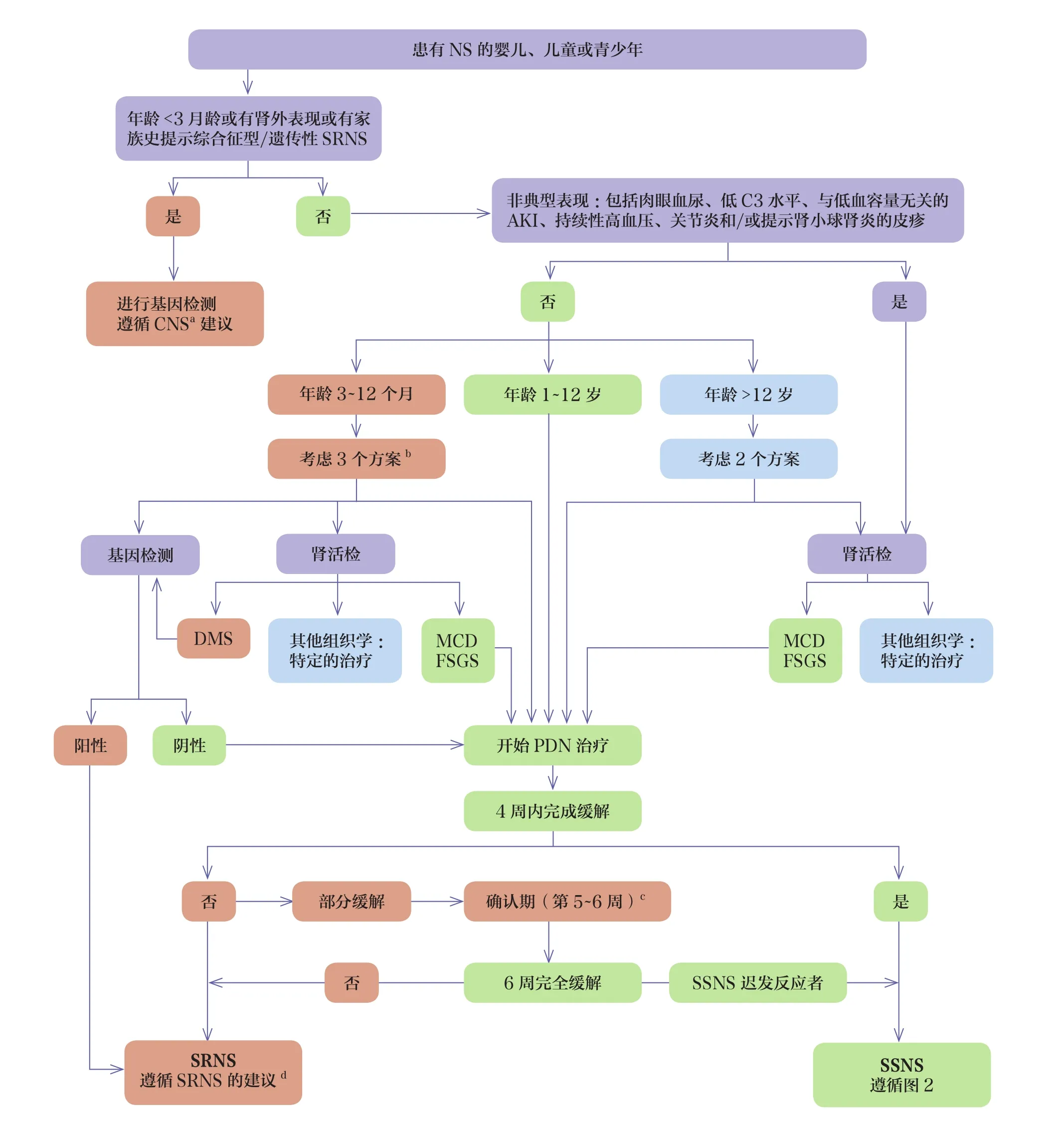
图1 NS儿童的初始管理步骤

表3 NS患儿的初步检查

续表
ⅱ不建议有典型表现和年龄>1岁的NS儿童在初步诊断检查中行常规的肾活检和基因检测(B级,中度推荐)。
ⅲ建议考虑对婴儿期(3~12月龄)发病的NS患儿行基因检测和(或)肾活检(B级,弱推荐)。
2.3.2 证据和理由
(1)综合征型和家族性NS
建议体格检查时注意提示遗传性疾病的肾外表现 (表3)。提示有单基因突变型SRNS肾外表现的患者应首先行基因检测;年龄<3月龄的先天性NS患者的诊断检查应根据最新的临床实践建议进行[27-28];新生儿期后发病的NS、如有SSNS阳性家族史者,应根据本实践指南开始PDN治疗;如果有单基因突变所致SRNS阳性家族史者,建议首先行基因检测。
发病年龄在1岁以上且具有典型肾病临床表现的患者通常为SSNS患者,病理特点为MCD。2~7岁儿童病理为MCD的可能性最高,但这种可能性会随着年龄增长而降低[9,29]。肾活检可排除鉴别诊断(如膜性肾病)和明确原发性足细胞病[MCD、FSGS或弥漫性系膜硬化(diffuse mesangial sclerosis,DMS)]。如果病理明确为DMS或膜性肾病,则对治疗有指导意义,膜性肾病可予以特定治疗方案,DMS则需要基因检测。此外,肾活检还可以检查肾小管萎缩、间质纤维化、肾小球硬化并进行轻重程度分级以作为预后的评估标志[9]。
但目前尚无足够证据可以确定年龄界限,即超过这个年龄界限就有足够高的概率发生非MCD (如膜性肾病),因此需要对NS儿童进行肾活检。建议按照个体化处理原则对年长儿童(>12岁)行肾活检,需要行肾活检的非典型表现包括肉眼血尿、C3水平低、持续性高血压、与低血容量无关的估算肾小球滤过率(estimated glomerular filtration rate,eGFR)降低、关节炎和(或)皮疹或提示肾小球肾炎的其他肾外表现。
此外,建议对IgA肾病等肾小球疾病高发的东亚人群中表现为NS和持续镜下血尿的患者行肾活检。为了减少不必要的肾活检,发现新鲜尿液中的红细胞超过30个/高倍镜视野(high power field,HPF)可作为临床实践中行肾活检的标准[30]。
(2)婴儿期(3~12月龄)发病的NS
约50%婴儿期(3~12月龄)发病的NS患儿考虑为基因相关的NS,通常对PDN治疗无反应[31-32]。肾活检发现DMS高度提示存在潜在的基因缺陷,如WT1、PLCE1或PDSS2基因致病性突变[33-36]。因此,对无肾外表现的婴儿期(3~12月龄)NS建议遵循以下3种方案之一:①如果能快速得到基因结果,则首先行基因检测,若基因检测为阴性,则行标准PDN治疗。②首先行肾活检,对MCD和FSGS者行标准PDN治疗,对DMS者行基因检测,对其他肾脏病理分型的患者行相应特定治疗。③开始标准PDN治疗,对SRNS患者行基因检测和肾活检。
2.4 需转诊至儿童肾病科的指征
若发生以下情况,建议转诊至儿童肾脏病科:①与INS不一致的非典型表现者。②有NS阳性家族史者。③先天性或婴儿期(3~12月龄)发病的NS者。④NS发病年龄>12岁者。⑤继发性NS者。⑥SRNS者。⑦SSNS迟发反应者。⑧FRNS或SDNS者。⑨有药物毒性或复杂性复发的SSNS患者(X级,中度推荐)。
大多数SSNS儿童遵循慢性病程,理想情况下,所有SSNS儿童都应在一开始就由儿童肾脏病医生或在他们参与下进行治疗。但在一些国家中,由于儿童肾病医生的缺乏或患儿距离三级转诊中心较远,需要普通儿科医生承担主要责任[37]。
3 原发性NS的初步免疫抑制治疗
3.1 NS首次发病时PDN的剂量、持续时间和给药方案
3.1.1 建议
ⅰ当表现为NS的儿童完成了初步诊断检查、决定开始PDN治疗时,建议原发性NS且首次发病年龄>3月龄的婴儿以及儿童或青少年(1~18岁)应接受以下之一的PDN治疗:①以60mg/m2或2mg/kg(最大量60mg/d)剂量用药4周,之后改为隔日给予PDN 40mg/m2或1.5mg/kg (最大量40mg)用药4周。②以60mg/m2或2mg/kg(最大量60mg/d)剂量用药6周,之后改为隔日给予PDN 40mg/m2或1.5mg/kg (最大量40mg)用药6周(A级,强推荐)。
ⅱ无论是首次发病还是后续复发治疗,均建议采用晨起顿服法应用PDN(B级,中度推荐)。
ⅲ不建议在隔日给药期间进行PDN逐渐减量(A级,强推荐)。
ⅳ建议根据干体重估算的体重或体表面积(body surface area,BSA)计算PDN的给药剂量(B级,弱推荐)。
3.1.2 证据和理由
糖皮质激素被广泛用于NS的治疗,对1岁以上伴典型表现的儿童疗效确切。对于婴儿期(3~12月龄)发病的患儿,目前尚无基于循证的明确治疗方法。因基因检测结果具有时效性,选择治疗方法时应考虑其可用性。在缺乏肾外表现的情况下,可优先行基因检测、肾活检或开始PDN治疗,并在4周时评估(图1)。
由于约50%患儿会发展为FRNS或SDNS,因此延长PDN初始疗程是否可有效减少复发被广泛研究(补充表S3,详见文后链接)。与早期表明PDN长疗程优点的证据相反[38],最近发表的4项设计良好且低偏倚风险的RCT对775例儿童进行了评估,结果表明在SSNS患儿首次发病时延长PDN治疗超过2~3个月并不能降低复发风险[39-42]。由于尚无充分的RCT对2个月和3个月的PDN临床疗效进行比较,因此建议按照KDIGO指南中的方案,对首次发病的SSNS患儿进行8周或12周疗程的治疗[15,20](补充表S3,详见文后链接)。1项PREDNOS 2019研究证实,不同治疗周期的临床疗效无统计学差异[42]。基于现有证据,建议每日PDN单次给药。
SSNS儿童的PDN不良反应较为常见。对首次发病的SSNS患儿行PDN治疗,通过对观察期(12~24个月内)PDN不良反应的14个RCT进行分析发现,无论使用的PDN诱导总剂量如何,常见的不良反应均为高血压(13%)、心理障碍(21%)、类库欣综合征样外形(41%)、感染(22%)[10](补充表S4,详见文后链接)。补充表S12(详见文后链接)给出了对未来研究的建议。
3.1.2.1 每日单剂量给药
2项小样本RCT[43-44]和1项观察性研究[45]已证实,与分次给药法比较,采用晨起顿服法应用PDN的临床疗效无统计学差异且毒性反应更低。每日单剂量给药方案具有多项潜在优点,包括患者依从性更好、下丘脑-垂体-肾上腺(hypothalamicpituitary-adrenal,HPA)轴受到抑制和出现睡眠障碍的风险更低等。临床上采用分次给药法时也有出于治疗实际考虑,例如可减少儿童每次吃药时药片的数量或液体量。
不建议在隔日给药期间进行减量。4项RCT均未在试验组应用PDN减量计划。纳入的775例儿童,只有1例可疑肾上腺抑制的病例发生在对照组[41]。4项RCT的治疗方案见表4。

表4 4项设计良好、低偏倚风险的RCT中的PDN治疗方案
3.1.2.2 PDN的最大剂量
NS首次发病诱导缓解期间的PDN传统剂量为每日60mg/m2或每日2mg/kg。大多数国家或国际指南[15,46-48]建议最大量为60mg/d,而德国指南建议最大量为80mg/d[46,49]。目前尚无正式研究评估剂量高于60mg/d或80mg/d时对SSNS的临床疗效。
尽管较低剂量PDN可降低不良反应的发生风险,但也可能导致临床疗效不佳。1项单个小样本RCT研究(n=60)显示,NS首次发病时应用较低的PDN剂量达到缓解所需的时间[40mg/(m2·d),(11.4±4.0)天]长于标准剂量[60mg/(m2·d),(9.6±2.6)天][50];应用PDN较低剂量[40mg/(m2·d)]的男童在24个月时的持续缓解率低于应用标准剂量,但在女童中无差异[51];1项针对SSNS患儿的回顾性队列研究表明,NS初发诱导治疗期间,与较高PDN累积量(>3000mg/m2)相比,应用较低累积量 (<2500mg/m2)可能导致更早出现首次复发、复发率和激素助减药物使用率更高[52]。因此,建议首次发病的NS应用PDN的治疗剂量为每日60mg/m2(或每日2mg/kg)。
3.1.2.3 按BSA或体重给药
对于年龄较小的患儿,与按照每千克体重计算给药剂量的方法相比,使用BSA给药将获得更高剂量的PDN(高达15%[53])。关于PDN剂量应按体重计算还是按BSA计算尚无定论。为了避免在伴液体超负荷的儿童中过量使用PDN,建议根据估计的干体重计算PDN剂量。2项小样本RCT[54-55]对146例儿童(体重<30kg,BSA<1m2)进行分组并在SSNS首次发病和复发时分别按体重给药、按BSA给药进行了比较研究,结果显示两组在临床疗效和激素毒性上均无统计学差异,但2项研究的随访时间均较短,BSA组有1例患儿出现高血压脑病[55]。2项研究中,按体重给药组的平均PDN累积量较低[54-55]。当没有身高数据时,可基于体重,采用公式(1)或(2)估算与60mg/m2和40mg/m2相当的 PDN 剂量[56]。
3.2 SSNS首次发病时激素和非激素药物的联合治疗
本实践指南不建议NS患者首次发病时,在PDN治疗基础上加用其他免疫调节或免疫抑制药物(C级,弱推荐)。
现阶段关于在NS首次发病的PDN治疗中加用非糖皮质激素的免疫抑制剂(激素助减药物)以减少复发次数的研究鲜有报道。Zhang等[57]研究了阿奇霉素联合PDN治疗在NS初发儿童中的临床疗效,结果提示阿奇霉素联合PDN组达到缓解前的中位持续时间为6天,而仅用PDN组为9天(P<0.0001),且6个月时两组复发情况无统计学差异。
1项RCT研究表明[58],在NS首次发病治疗的前4周内(达到缓解3天后),在PDN基础上加用8周的环孢素A(cyclosporine A,CsA)可降低发病后6个月内首次复发的风险(RR=0.33,95% CI:0.13~0.83),但12个月时未观察到统计学差异(RR=0.72,95% CI:0.46~1.13)。还有 2项正在开展的RCT研究了对于儿童初发NS达到缓解后,在PDN基础上加用霉酚酸酯(mycophenolate mofetil,MMF)[59]或左旋咪唑(levamisole,LEV)[60]的临床疗效,目前还没有公开的结果。此外,有一部分SSNS儿童是非频复发者而不需要激素助减药物,为避免潜在的不良反应、降低患者经济负担,目前不推荐在初始治疗中联合应用激素和激素助减药物。
3.3 SSNS儿童诱导缓解/维持缓解的激素药物类型
本实践指南建议在NS患儿进行首次治疗和复发治疗时,可互换应用泼尼松龙和泼尼松且剂量相同(B级,中度推荐)。
泼尼松是泼尼松龙的前药[61],服用后主要在肝脏活化为泼尼松龙。即使是肝功能严重受损的患者,其体内的活化也不受限制[62-63]。NS不影响泼尼松向泼尼松龙活化[64-65],急性NS和低蛋白血症不会减少PDN的吸收和泼尼松的活化[65-66]。在临床实践中,泼尼松龙和泼尼松通常为口服,其中泼尼松龙味道更好接受,是幼儿的首选药物之一[67-68]。
当患者无法耐受口服药物或依从性较差时,可应用相当于口服泼尼松剂量的甲泼尼龙静脉注射,其中5mg的泼尼松相当于4mg的甲泼尼龙。静脉注射治疗应限制在短时间内,以期尽早改回口服药物。
4 急性期和随访期间的监测
4.1 建议
本实践指南建议指导家属在家中监测尿蛋白,以便能够早期识别PDN治疗反应和复发情况(X级,中度推荐)。见表5。

表5 NS儿童急性期和随访期间的监测

续表
ⅰ如果无法行蛋白尿试纸检测,建议使用加热凝固法或磺基水杨酸法作为家庭监测的替代方法(C级,弱推荐)。
ⅱ建议在急性期和随访期间定期监测NS患者。
ⅲ如果认为肾活检有助于指导治疗和评估预后,建议随访期间考虑对SSNS患者行肾活检,包括长时间钙调磷酸酶抑制剂(calcineurin inhibitors,CNI)暴露>2年的患者,尤其是大剂量和(或)有CNI毒性迹象(如无法解释的eGFR降低)(B级,中度推荐)。
4.2 证据和理由
监测疾病活动和潜在并发症对于复发的治疗和并发症的预防(包括药物毒性)都是必要的,见表5。继发性SRNS应进一步完善诊断检查[19]。
疾病监测主要依靠定期家庭监测,通常是采用尿液试纸法。如果无法使用尿液试纸,则可以使用加热凝固法或磺基水杨酸半定量法来检测尿蛋白[73-76]。补充材料中提供了加热凝固法的详细资料(详见文后链接)。
随访期间进行临床评估主要是为评估治疗和(或)疾病不良反应。慢性CNI暴露可能诱发肾毒性,与CNI的应用剂量和持续时间有关[77]。因此,肾活检可能影响SSNS患者的治疗,即过渡到基于非CNI的治疗方案。这种情况包括长时间CNI暴露(>2年)的患者,尤其是大剂量和(或)有CNI毒性迹象(如无法解释的eGFR降低)。
5 SSNS复发的一线治疗
5.1 建议
ⅰ建议PDN单剂量给药[2mg/(kg·d)或60mg/(m2·d),最大量60mg]治疗SSNS复发,直至完全缓解,即UPCR≤20mg/mmol(0.2mg/mg)或连续3天以上尿液试纸蛋白阴性或微量,然后减量至隔日 PDN[1.5mg/(kg·次)或 40mg/(m2·次),最大量40mg]用药4周(B级,中度推荐)。
ⅱ不建议在隔日给药期间逐渐减量(A级,强推荐)。
5.2 证据和理由
无并发症、非频复发的儿童应用每日PDN 60mg/m2治疗,直至完全缓解,然后减量为隔日40mg/m2,持续 4 周[78](补充表 S3.3,详见文后链接)。1项单样本RCT评估将复发治疗的隔日PDN持续时间缩短至缓解后2周是否不劣于标准的4周持续时间[79],结果表明两组的首次复发时间、发展为FRNS或SDNS患者数以及不良反应发生率较为相近,短疗程组PDN的累积量较低,该试验未证明非劣效性。另1项RCT评估了FRNS/SDNS患儿将隔日治疗期从36天延长至72天的情况,两组的PDN累积量相当[80],且两组6个月内复发率比较无统计学差异(P=0.26)。现阶段正在进行的另1项研究比较了2周和6周的隔日PDN治疗以及不同的累计PDN剂量[81](补充表S3.3,详见文后链接)。如“7.5.1”项下内容所述,对复发的SSNS有限使用PDN后对肾上腺抑制的风险很小,并不能证明在标准的复发治疗方案之后减少PDN的使用是合理的。
5.3 出现感染时是否应每日给予PDN治疗以预防复发
5.3.1 建议
ⅰ不建议在出现上呼吸道感染(upper respiratory tract infection,URTI)时常规使用短疗程、低剂量每日PDN治疗来预防复发(B级,中度推荐)。
ⅱ建议在已经应用小剂量、隔日PDN治疗且既往有反复感染相关复发病史的儿童中,在出现URTI时考虑应用短疗程、低剂量、每日PDN治疗(D级,弱推荐)。
5.3.2 证据和理由
1项具有足够的权威性、适用于整个SSNS人群且偏倚风险低的PREDNOS 2 RCT[82]研究评估了271例NS和URTI患儿。结果发现,在URTI出现时,应用5天小剂量PDN(15mg/m2BSA,相当于0.5mg/kg)对预防复发没有益处。尽管该研究仅适用于整群分析,但在应用隔日PDN的儿童或应用隔日PDN联合其他免疫抑制剂的儿童亚组中,这一发现是一致的。相比之下,4项小样本RCT[83-86]报道,在URTI出现时使用小剂量每日PDN后复发患者数减少。但这4项研究都在1种或多种研究属性方面存在较高的偏倚风险,并且是在不同的地理区域进行的。设计不良的RCT存在较高的偏倚风险,可能因混杂因素或选择性地对治疗组结果的漏报而高估了疗效[87-88]。URTI引发复发的风险决定了干预措施预防1次复发所需治疗的次数。在大多数研究[83-86]和人口统计学研究[89]中,风险约为50%,但PREDNOS 2研究的风险要低得多(20%)。总体而言,没有足够的证据建议在URTI出现时常规应用短疗程、小剂量的每日PDN治疗来预防复发,但这种方法可用于已经接受小剂量、隔日PDN治疗并且存在URTI引起复发风险较大的儿童。对PREDNOS 2的成本效益分析显示,每日口服PDN在卫生经济角度上占主导地位,可见小成本收益[90]。这主要是由于PDN的低成本以及安慰剂组小部分儿童因复发导致的QOL降低[90](补充表S5,详见文后链接)。
6 SSNS复发的二线治疗
6.1 FRNS和SDNS儿童的最佳治疗方法
6.1.1 建议
ⅰ建议所有FRNS或SDNS患者应用维持治疗(表6)(B级,中度推荐)。

表6 FRNS和SDNS患者维持期应用药物的剂量、监测、不良反应和费用

续表
ⅱ建议FRNS患者引入“ⅴ”建议的激素助减药物或PDN隔日或每日给药小剂量维持(A级,强推荐)。
ⅲ建议在以下儿童中引入激素助减药物:治疗后病情未得到控制儿童、复杂性复发儿童、SDNS儿童(B级,强推荐)。
ⅳ建议与患者或监护人一起选择激素助减药物,以便根据其价值观和偏好为每个个体选择最合适的药物。不仅需要有关这些药物临床疗效的信息,还需要告知表6中列出的可能的不良反应(X级,强推荐)。
ⅴ建议引入以下激素助减药物之一:CNI,环磷酰 胺(cyclophosphamide,CYC)、LEV、MMF或霉酚酸钠(mycophenolic sodium,MPS)(A级,强推荐)。
ⅵ建议使用利妥昔单抗(rituximab,RTX)作为激素助减药物,用于经过至少1种其他激素助减药物足量治疗1个疗程后病情仍未得到控制的FRNS或SDNS儿童,特别是依从性差者(B级,中度推荐)。
ⅶ 如果最初的药物治疗未使得患者病情得到控制,建议更换另1种激素助减药物(X级,强推荐)。
ⅷ 对所有持续缓解超过12个月的儿童,建议考虑逐渐减量和停用PDN、LEV、MMF/MPS或CNI的维持治疗(X级,中度推荐)。
6.1.2 证据和理由
SSNS是一种复发-缓解型疾病。频复发的儿童需要频繁进行PDN口服疗程,特别是当存在合并症时可能会发生激素毒性(表6)。对于FRNS或SDNS儿童,必须个体化地平衡干预措施的风险和收益,其目的是使每位患者的疾病得到控制且不良反应最小。在某些医疗中心,FRNS儿童的初步治疗是小剂量PDN口服维持,而在其他中心是立即开始应用激素助减药物。
6.1.2.1 PDN小剂量维持治疗
小剂量PDN用于FRNS儿童维持缓解的方法主要是基于2项关于隔日[91]或每日给药[92]的小样本、非对照研究的结果。尽管没有循证依据,但隔日给药法被更广泛地使用。1项涉及61例FRNS患者的开放式RCT[93]发现,在12个月的随访期间每日应用小剂量PDN的复发风险(0.25mg/kg,0.55复发/人年)低于隔日应用PDN(0.5mg/kg,1.94复发/人年),每日应用小剂量PDN一年的PDN暴露量[0.27±0.07 mg/(kg·d)]低于隔日应用PDN[0.39±0.19mg/(kg·d)],且不良反应发生率比较无统计学差异。有些临床证据表明每日给药方案可降低糖皮质激素毒性。FRNS患者预防复发应首选每日服法还是隔日小剂量服法还需要进一步研究。如表2所定义的治疗后病情未得到控制的患者,建议过渡到激素助减药物。
6.1.2.2 激素助减药物
用于儿童SSNS的激素助减药物包括CNI(CsA和TAC)、CYC、免疫调节剂(LEV)、抑制细胞增殖药物(MMF/MPS)和抗CD20单克隆抗体(RTX)。目前尚无足够的证据证实药物的最佳初始选择以及基于药效和毒性的药物排序。药物的选择应基于家庭和医生的倾向性以及药物相关并发症的风险性,需考虑的因素包括疾病类型/严重程度、年龄(包括青春期发病)、潜在依从性、不良反应范围、合并症、成本和效益。
表6提供了目前用于SSNS复发患者治疗药物的剂量、监测、不良反应和成本考虑因素。补充表S6(详见文后链接)根据GRADE证据分级,给出了关于不同的激素助减治疗药物可用的RCT(补充表S7,详见文后链接)。近年来关于激素助减治疗药物的观察性研究综述见补充表S8(详见文后链接)。
6.2 CNI
6.2.1 建议
ⅰ使用CNI时,建议监测治疗药物浓度以确保最佳剂量(B级,中度推荐)。
ⅱ使用CsA时,建议起始量为3~5mg/(kg·d)(最大量250mg)分2次(每12h),以达到全血谷浓度60~100ng/ml或服药后2h浓度达300~550ng/ml(B级,中度推荐)。
ⅲ使用TAC时,建议起始量0.1~0.2mg/(kg·d)(最大量10mg)分2次(每12h),以达到全血谷浓度3~7ng/ml(C级,中度推荐)。
ⅳ建议给予最低的有效CNI剂量治疗以使患者病情得到控制(X级,强推荐)。
ⅴ建议避免使用CNI超过2~3年(B级,中度推荐)。
ⅵ如果必须继续使用CNI,建议在应用2~3年后考虑行肾活检来排除药物肾毒性 (B级,中度建议)。
6.2.2 证据和理由
6.2.2.1 CNI治疗SSNS的有效性证据
CNI治疗SSNS复发的应用历史已有近30年[94-98]。CNI可有效维持 FRNS和 SDNS儿童的缓解。有研究表明,108例FRNS/SDNS儿童中,与安慰剂相比,CsA可有效降低复发风险[99];与PDN相比,CsA也可有效降低复发率[95,100-105]。但当CsA停用时很多患者会出现复发[101-104,106]。Ishikura等[106]报道,84.7%的患者在完成2年CsA治疗后的2年内复发,59.2%的患者回归到FRNS。有小样本RCT[12]对单独使用CsA和CsA联用烷化剂或MMF进行比较,结果表明,与联用烷化剂相比,截至CsA治疗结束时(6~9个月疗程),两组复发率可能无统计学差异(2项研究,95 例儿童:RR=0.91,95% CI:0.55~1.48)。由于与CsA的作用机制不同,烷化剂在停药后其作用会持续延长,所以与单独使用CsA相比,联用烷化剂组停用药物后12~24个月内复发的风险较低(2项研究,95例儿童:RR=0.51,95% CI:0.35~0.74)。
2项小样本RCT表明,82例儿童分别应用MMF和CsA后,两组12个月内的复发率比较无统计学差异(2项研究,82例儿童:RR=1.90,95% CI:0.66~5.46),但该结论存在相当大的不准确性。Meta分析中增加的第3项研究表明,MMF组的年复发率可能高于CsA组(平均差0.83,95% CI:0.33~1.33)[12]。
与CsA相比,MMF引起多毛症和牙龈增生的可能性较低[12,107-109],但在高血压、肾功能损害和感染等不良反应方面两组比较无统计学差异。3项大规模观察性研究[14,110-111]发现,与MMF相比,CNI维持缓解的临床疗效更好,但不良反应也更常见。
基于CsA在SSNS的有效性[95]、观察性研究的结果[14,97,110]和TAC在小儿肾移植中的有效性,临床也采用TAC治疗SSNS,且TAC因不良反应不明显而比CsA应用更为广泛。通过Cochrane系统回顾未发现有对SSNS儿童进行CsA与TAC作用比较的RCT研究[12]。目前日本正在进行1项TAC与CsA对FRNS儿童作用比较的临床试验(jRCTs031180132,UMIN000004204),仅有少量的病例系列可供选择[98,112-114]。值得注意的是,将CsA转换为TAC仅能有效地减少外观容貌的不良反应,但可能会引发糖尿病[114]。
6.2.2.2 CNI的监测
患者应监测的不良反应如表5和表6所示。治疗性药物监测的指征如下。
(1)毒性概述
肾毒性是CsA最严重的不良反应,应用该药超过2年后相关风险增加[115-116]。仅根据尿液分析或血液检查无法诊断CsA诱导的慢性肾毒性。建议避免长时间使用CsA,在应用2~3年后应考虑停药或行肾活检以避免或检查其毒性作用。但目前尚无明确证据支持经CNI治疗的SSNS患者必须行肾活检。有相关CsA微乳化制剂的临床研究[100,117]表明其肾毒性的发生率较低。CsA相关的外观容貌不良反应很常见,例如多毛症和牙龈增生[100-105]。感染、高血压和可逆性后部脑病综合征(posterior reversible encephalopathy syndrome,PRES)也是已知的CsA治疗的并发症[100-105,118]。
新发糖尿病是TAC的重要不良反应之一。有糖尿病家族史或存在糖耐量异常等危险因素(如肥胖)的患者应慎用TAC[119]。与CsA相似,TAC也有肾间质纤维化的相关报道,有研究表明较高的TAC谷浓度与肾间质纤维化之间存在显著关联[112]。
(2)治疗药物监测
CsA的剂量应根据串联质谱验证的分析结果进行药物监测调整。日本进行的1项多中心、前瞻性RCT研究[95]共纳入44例FRNS儿童为研究对象,分为固定剂量组与剂量调整组。两组前6个月均调整剂量以维持全血药物谷浓度在80~100ng/ml,固定剂量组在后18个月固定药物剂量为2.5mg/kg,剂量调整组调整剂量以维持全血药物谷浓度在60~80ng/ml。结果表明剂量调整组的持续缓解(50%)优于固定剂量组(15%,P<0.01)。1项多中心观察性研究[101]评估了1种CsA微乳化制剂的有效性及安全性,该研究共纳入62例FRNS儿童,应用与上述相同的目标谷浓度调整剂量,结果表明,24个月内无复发生存率为58%,肾毒性发生率为8.6%,提示CsA微乳化制剂是有效且安全的[100]。
在肾移植患者中,CsA的0~4h时间-浓度曲线下的面积(area under curve,AUC0-4)最好由给药后2h的CsA血药浓度(C2)预测[120],在NS儿童中也有类似报道[121]。日本的1项纳入93例FRNS儿童的多中心、前瞻性RCT研究[94]比较了2个不同的目标C2水平:较高C2组 (前6个月目标C2为600~700ng/ml,后 18 个月为 450~550ng/ml)和较低C2组(前6个月目标C2为450~550ng/ml,后18个月为300~400ng/ml)。结果表明,在24个月时,较高C2组的复发率(0.41次/人年)明显低于较低C2组(0.95次/人年;风险率为0.43;95% CI:0.19~0.84;P<0.05),但两组不良事件发生率和严重程度相似。
CsA餐前服用(餐前15~30min)的吸收率大于餐后服用,因此建议在餐前服用CsA,且以固定方式给药。此外,与其他药物同时使用时需注意,如大环内酯类抗菌药物和许多其他药物会影响CsA代谢。另外应避免在服药期间饮用葡萄柚汁,因其抑制CsA代谢可导致血药浓度增加。
TAC需要通过监测血药浓度来调整剂量,但目前尚未在SSNS儿童中建立安全有效的TAC剂量和给药方式,现有建议的剂量和血药浓度根据肾移植受者的数据推断而来。
(3)应用CNI益处/风险的总体考虑
CsA在FRNS和SDNS的治疗中临床疗效确切,大部分患者激素可逐步减量和停药[95,100-105],但患者大多在CsA治疗终止后会复发,即形成CsA依赖[101-104,106]。此外,CNI可引发肾毒性等多种不良反应。与CsA相比,TAC对外观容貌的不良反应较少。
(4)CNI的逐步减量和停药
如果儿童持续缓解超过12~24个月且停用激素,则应考虑停用CNI以避免肾毒性等不良反应[115-116]。与突然停药相比,在3个月内将CNI剂量减停可能更可取,因为在减量期间如果再次出现蛋白尿,确定患者仍需要维持治疗,那么重新恢复CNI初始剂量可能就足以避免出现复发,并避免再次口服1个疗程的PDN。
6.3 CYC
6.3.1 建议
ⅰ建议患者处于激素诱导缓解期时应用CYC,每日口服2mg/kg(最大量150mg),12周为1个疗程(B级,中度推荐),或每日口服3mg/kg(最大量150mg),8周为1个疗程(B级,中度推荐)。
ⅱ建议CYC的最大累积量不超过168mg/kg(C级,中度推荐)。
ⅲ如果患者依从性不确定,建议每月进行1次静脉注射CYC,每次500mg/m2(最大单次量1g),连续治疗6个月(B级,中度推荐)。
ⅳ建议整个治疗过程中联用CYC和隔日PDN口服,其中PDN起始量为40mg/m2(1.5mg/kg),然后减量至10mg/m2(0.3mg/kg)(D级,弱推荐)。
ⅴ建议每2周行1次全血细胞计数以监测中性粒细胞减少程度(中性粒细胞绝对值<1500/μl)(D级,弱推荐);如果儿童出现白细胞减少(<4000/μl)、中性粒细胞减少(<1500/μl)或显著的血小板减少(<50 000/μl),则停用CYC(X级,强推荐),并在血细胞计数恢复后应用较低剂量重新开始治疗(X级,强推荐)。
ⅵ建议保持较高的液体摄入量以确保在治疗期间有较多的尿量(C级,中度推荐)。
6.3.2 证据和理由
6.3.2.1 CYC的临床疗效
对4项RCT进行Meta分析[12],比较CYC与PDN或安慰剂的临床疗效,结果显示6~12个月内复发次数减少(4项研究,161例儿童:RR=0.47,95% CI:0.34~0.66)[12]。当患者依从性较差时,可给予每月静脉注射1次CYC,每次500mg/m2(最大单次量1g),连续治疗6个月[122-123]。
对1960~2000年的38项评估烷化剂(CYC和苯丁酸氮芥)RCT和观察性研究进行回顾分析[13],共纳入1504例患者和1573个疗程,结果表明FRNS患儿的2年后持续缓解率为72%,5年后持续缓解率为36%;SDNS患儿的2年后和5年后的持续缓解率分别为40%和24%。持续缓解的维持率随时间延长而下降,即第1年为44%~57%、第2年 为 28%~42%、 第 5年 为 13%~31%[124-128],3~5.5 岁儿童的持续缓解率较低[125,127,129]。
与限于6~12个月的CsA疗程相比,烷化剂在2年内的实际持续缓解率更高,提示停止治疗后烷化剂的疗效持续时间长于CsA[12]。1项非随机对照试验[130]表明,RTX在1年以上维持缓解方面优于CYC。
应在患者达到缓解、复发后已应用建议剂量PDN治疗的基础上应用CYC。现阶段已发表文献对服用CYC的同时继续服用PDN或同时服用PDN的描述差异很大,且并未直接说明CYC是否需要与PDN 联用以减少复发或不良反应风险[13,96,124,131]。基于此,本实践指南认为CYC与隔日PDN口服联用、PDN起始剂量为40mg/m2(1.5mg/kg)并在治疗期间逐渐减至10mg/m2(0.3mg/kg)为合理方案。在最初开始使用CYC时,隔日口服PDN可能有助于降低中性粒细胞减少的风险。
6.3.2.2 毒性概述
应用CYC的患者中,32.4%出现白细胞减少症,且单独应用CYC出现白细胞减少症的比例(57.9%)高于CYC联合PDN方案(15.4%)[13]。Latta meta分析报告了CYC导致的不良反应包括:可逆性脱发(17.8%)、感染(1.5%)、出血性膀胱炎(2.2%)和恶性肿瘤(0.2%)。但是,许多纳入的研究中应用CYC累积量均高于目前建议[13]。应用较低累积量的研究[124,132]报告的主要不良反应是一过性白细胞减少症(7%~23%),≤1%的患者可发生一过性脱发和出血性膀胱炎。但应用较低剂量治疗的患者尚缺乏长期的随访研究。
性功能障碍(包括女性闭经、过早绝经以及男性和女性不孕)的发生率取决于患者的年龄、性别和CYC累积量,而与给药方式无关[133-135]。8项关于119例男性患者的研究数据[13]表明不孕不育的风险具有强烈的剂量依赖性(补充表S9,详见文后链接)。
CYC可能会导致女性卵巢内卵泡耗竭、卵巢萎缩和纤维化。25岁前接受治疗的女性发生不孕不育的风险低于30岁后接受治疗的女性[136]。CYC与先天(或胎儿)畸形有关,因此在妊娠前10周内应避免应用。女童和年轻女性因CYC暴露而出现卵巢功能衰竭的可能性较小,因为其具有更多的卵巢储备。因此,<20岁的女性在CYC的初始疗程中出现卵巢衰竭的可能性较低(0~4%),而>30岁(23%~54%)和 >40 岁(75%)的女性风险较高[133,137]。
CYC会导致男性精子数量减少,且随着剂量和治疗时间的增加可能会导致不可逆的无精液症。CYC引起性腺毒性的严重程度和风险取决于治疗时的性腺活动(青春期前和性成熟的男性)和总累积量。据报道,男童和男性在应用7~9g CYC后会发生睾丸损伤;有记录显示部分患者可恢复[134]。Lentz等[138]发现在总剂量低于168mg/kg时性腺损伤风险未增加。患者应监测的不良反应见表5和表6。
6.3.2.3 风险和益处的平衡
烷化剂(特别是CYC)治疗小儿NS已超过50年。基于其他烷化剂(如苯丁酸氮芥等)目前很少用于儿童SSNS,且安全性更差[13],因此本实践指南重点考虑CYC。CYC相对便宜,监测要求涉及标准测试也容易获得。与LEV、MMF和CNI等药物相比,应用CYC的短期疗程停药后仍有持续效果,因此需在较短期内进行安全性监测。适当限制总累积量可降低性腺毒性风险。青春期前后的男性应慎用CYC。若患者以推荐剂量口服治疗并维持液体摄入和利尿,则其出血性膀胱炎的风险非常低。白细胞减少症/中性粒细胞减少症是最常见的预期不良事件,调整用药剂量是治疗方案之一。值得注意的是,使用CYC时需要额外口服PDN,这可能会进一步促进激素毒性。总的来说,由于CYC的潜在风险,如果有其他激素助减药物可选择,还是建议应用其他药物。
6.4 LEV
6.4.1 建议
ⅰ接受PDN推荐剂量治疗达到缓解后,推荐应用LEV,剂量为隔日2~2.5mg/kg(最大量150 mg,B级,中度推荐)。
ⅱ建议测量抗中性粒细胞胞质抗体(antineutrophilic cytoplasmic antibody,ANCA)基线值,并在治疗期间每6~12个月测量1次(X级,中度推荐)。
ⅲ建议临床监测皮疹且每3~4个月测量全血细胞计数和肝功能转氨酶(X级,中度推荐)。
6.4.2 证据和理由
6.4.2.1 LEV临床疗效证据
最近1项国际多中心RCT提高了LEV有效性和安全性的证据质量。Gruppen[139]在99例FRNS或SDNS儿童中比较了LEV和安慰剂的临床疗效,结果表明LEV组12个月内复发次数显著 减 少(RR=0.77,95% CI:0.61~0.97)[12], 且LEV组(26%)与安慰剂组(6%)的儿童在12个月时维持缓解。8项RCT结合meta分析表明[12],LEV的临床疗效优于PDN组、安慰剂组和不治疗组(RR=0.52,95% CI:0.33~0.82)。
小规模比较性RCT[140-141]提示LEV与CYC的临床疗效没有差异,但不具有参考性。另1项RCT发现MMF和LEV的临床疗效没有差异,但该RCT未测量MMF血药浓度水平,因此也不 具 有 参 考 性[142]。Gruppen[139]和 Sinha[142]的研究表明LEV在FRNS中的临床疗效可能优于SDNS,其中应用LEV剂量为隔日2.5mg/kg(最大150mg),持续12个月;近期的大多数研究应用剂量为隔日2~3mg/kg,持续6~24个月;一些观察性研究应用剂量为每日2~2.5mg/kg,持续4~24个月[143-149],其中 3 项研究[147-149]显示对隔日使用LEV无反应患者的复发率有所降低。未来仍需进一步进行更大规模的RCT来证实。
6.4.2.2 毒性概述
LEV常见的不良反应包括皮疹、白细胞减少和肝功能异常。这些不良反应通常是暂时的、可逆的。罕见ANCA阳性相关的关节炎(2%)[139]、皮疹和其他血管炎症也有报道,这些症状均在停用LEV后可缓解。
6.4.2.3 风险和益处的平衡
虽然大部分不良反应是暂时的且停药后可恢复,但ANCA阳性血管炎仍是主要威胁,尤其是长期应用LEV时。建议按照表5和表6的要求定期监测,如果ANCA滴度为阳性,则应停止治疗。
6.4.2.4 减量/停药
现有的研究没有对此进行评论。一旦患者的病情持续缓解,并停用激素至少12个月,应考虑停用LEV而不仅仅是减量。
6.4.2.5 应用LEV的总体考虑
LEV是一种免疫调节剂,已在NS中应用了30多年,该药物成本低、无肾毒性且易于监测。一些医生倾向于应用LEV与小剂量PDN维持量隔日交替治疗数个月,然后口服PDN逐步减量并停药,最后患者只单独应用LEV。
6.5 MMF/MPS
6.5.1 建议
ⅰ使用MMF时,建议起始量为1200mg/m2BSA(最大量3000mg),分2次口服,q12h(B级,中度推荐)。
ⅱ建议应用对应剂量的MPS,即MPS 360mg等同于MMF 500mg(B级,中度推荐)。
ⅲ建议在儿童仍接受隔日激素治疗时开始MMF/MPS治疗,因为MMF/MPS的免疫抑制作用有延迟(C级,弱推荐)。在大多数儿童中,激素可以在6~12周内逐步减量并停用。
ⅳ建议使用治疗性药物监测,对于使用推荐剂量MMF治疗但病情未得到控制的患者,目标是12h霉酚酸(mycophenolic acid,MPA)的AUC高于50mg×h/L(B级,中度推荐)。
ⅴ建议有活跃性生活的青春期女性只有在使用适当避孕措施的情况下才可应用MMF/MPS(X级,强推荐)。
6.5.2 证据和理由
6.5.2.1 剂量和治疗药物监测
RCT中MMF的标准剂量为1200mg/(m2·d),分2次口服,q12h,每日最大量为3000mg。MMF 500mg等同于MPS 360mg。患者开始时可半量应用,若未发生白细胞减少或胃肠道不适等不良反应,则可在1周后增加剂量。
6.5.2.2 MMF/MPS的监测
应按照表5和表6所示对患者进行不良反应监测。治疗性药物监测指征如下。
(1)治疗性药物监测
由于单次给药前进行测量与临床疗效、安全性的相关性较差[150-151],不建议对MPA谷浓度水平进行评估。目前已在接受MMF单药治疗的缓解期NS儿童中建立了有限的采样策略,以评估药动学概况[152],而接受MPS治疗的NS儿童尚未建立。分别在0min(给药前,C0)、服药后1h(C1)和2h(C2)测量血浆MPA,并利用公式(3)[152]对MPA-AUC0-12进行估算,在使用公式(4)[108,153]估 算 MPA-AUC0-12>50mg×h/L的 FRNS儿 童中,MMF的临床疗效与CsA相似[108](公式见表6表注)。公式(4)最初是在接受CsA治疗的成人心脏移植患者中建立的。建议使用公式(3)或公式(4)对接受足量MMF治疗但病情未得到控制的患者进行治疗性药物监测,目标为eMPAAUC0-12>50mg×h/L[108,152,153]。由于与 MPA 代谢物的交叉反应,用于测定MPA血浆浓度水平的免疫测定法比高效液相色谱法(high performance liquid chromatography,HPLC)或质谱法(mass spectrometry,MS)测得的MPA血浆浓度水平高 10%~20%[154-155]。
(2) MMF/MPS的临床疗效
没有RCT比较MMF/MPS与PDN在儿童FRNS或SDNS中的作用。但是,许多观察性研究[156-160](补充表S8,详见文后链接)报道MMF或MPS对儿童FRNS或SDNS的维持缓解作用比PDN更有效,表现为MMF/MPS可降低约50%的复发率,有助于PDN剂量减少或停药。但相关研究尚未具体比较MMF/MPS在FRNS或SDNS儿童中的相对疗效。
2项 RCT[107-108]结合 meta分析发现 MMF组和CsA组的复发率无统计学差异(82例儿童:RR=1.90,95% CI:0.66~5.46)[12]。但是,当加入第3项研究时,MMF治疗组儿童的年复发率高于CsA治疗组(3项研究,142例儿童:平均差为0.83,95% CI:0.33~1.33)[12]。1 项 RCT 将 MMF 与LEV进行比较,发现两组在12个月内的复发率无统计学差异[142],但该研究未测量MPA水平。
3项涉及312例FRNS或SDNS儿童的观察性研究比较了 MMF 与 TAC[14,110]或 CsA[111]的临床疗效,但均未监测MPA浓度水平。其中2项研究[14,111]发现,与MMF相比,CNI维持缓解的临床疗效更好,但不良反应也更为常见。
(3)毒性概述
MMF最常见的不良反应是腹痛、食欲不振、腹泻和体重减轻,这种情况在MPS肠溶制剂中的发生风险较低,且部分人群对MMF的耐受性优于MPS。其他不常见的不良反应包括白细胞减少、贫血和氨基转移酶升高,通常症状较为轻微。应按照表5和表6监测不良反应。在孕早期应用MMF/MPS可致胎儿畸形,因此在MMF/MPS治疗期间应使用有效的避孕措施。相关研究证据以及不同药物的大型meta分析表明[161],肾移植后接受MMF/MPS治疗的男性患者致后代畸形的风险与一般人群相当[162]。
(4)应用MMF/MPS益处和风险的总体考虑
目前已有大量文献证明MMF在儿童FRNS和SDNS中应用的有效性和安全性,但未对患者群体进行区分。临床实践中,MMF治疗FRNS患儿的临床疗效可能会更好。与CNI相比,其优点在于没有肾毒性和外观容貌的不良反应。
(5)MMF/MPS的减量和停药
目前尚无关于MMF/MPS应用持续时间或MMF/MPS何时停药的研究。如果儿童在接受MMF治疗至少12个月后病情达到控制,则可考虑在3~6个月内逐步减量直至停药。与CNI类似,对于突然停药,逐步减量的优势在于患者一旦出现蛋白尿即可重新恢复到MMF的最初剂量以避免复发,同时明确儿童仍需要维持治疗。尤其是在围青春期或以前存在严重激素毒性的情况下,可以考虑更长时间应用。
6.6 RTX
6.6.1 建议
ⅰ当FRNS或SDNS儿童在使用至少1种其他激素助减药物进行足量的治疗后病情仍未得到控制,尤其是依从性差的情况下,建议使用RTX作为激素助减药物(B级,中度推荐)。基于安全性和有效性,7~9岁以上的儿童尤其适合(C级,弱推荐)。
ⅱ应用RTX时,建议每次输注剂量为375mg/m2,可输注1~4次(最大单次剂量1000mg),缓解期患者优选(C级,中度推荐)。
ⅲ建议在治疗前和RTX治疗后7天监测CD19(+)总B细胞计数,以确保B细胞耗竭,即CD19细胞绝对计数<5个/mm3或<总淋巴细胞的1% (B级,强推荐)。
ⅳ建议在治疗前和RTX治疗后定期监测IgG水平以尽早发现低丙种球蛋白血症,即IgG低于相应年龄段的正常范围(B级,强推荐)。
ⅴ建议应用对乙酰氨基酚、抗组胺药和(或)激素进行预处理(B级,中度推荐)。
ⅵRTX输注后,建议在2~3个月内逐渐减停口服PDN和其他激素助减药物(B级,强推荐)。
6.6.2 证据和理由
就剂量方案而言,最初用于淋巴瘤患者的RTX疗程给药剂量为每次375mg/m2,每周静脉输注1次,共输注4周。在FRNS/SDNS儿童的RCT和观察性研究中应用的RTX方案包括单次、2次、4次和7次输注。除了RTX输注次数的差异外,RTX的剂量也存在差异,每次治疗剂量从375~1500mg/m2不等,但应用较多的剂量还是375mg/m2。剂量为750mg/m2时的反应率并不优于375mg/m2,但是较低剂量的RTX (100mg/m2)与早期复发的风险相关[163-164]。使用标准剂量的单次输注,在7天内监测CD19(+)细胞,来确定RTX每疗程的输注次数,该方法来源于对ANCA相关的肾脏血管炎和膜性肾病成人患者的研究。如果在输注后7天,总B细胞的百分比<总淋巴细胞的1%,表明B细胞已被充分耗竭[165]。当B细胞总数绝对数量>5个/mm3时,定义为B细胞重建[166]。
6.6.2.1 RTX的临床疗效
在过去的10年中,许多RCT研究表明,与其他免疫抑制剂相比,RTX在短期内应用相对安全且用作激素助减治疗相对有效,但在患者人群、RTX剂量、联用药物和对照药物方面有所不同,且接受RTX治疗的患者缺乏长期随访,此项在临床决策时必须予以考虑。
8项RCT评估了RTX在FRNS或SDNS儿童中的临床疗效。4项RCTs比较了在SDNS和CNI依赖的患儿中使用1~4剂RTX与安慰剂[167-168]或CNI[169-170]的临床疗效;4项研究在小剂量PDN治疗的SDNS或FRNS儿童中比较了1~2剂RTX与TAC[171]、小剂量 PDN[172-173]或小剂量 MMF[174]的临床疗效。1项meta分析显示治疗后复发的患者人数在6个月时下降了80%,12个月时下降了50%[12];在以前仅用PDN治疗复发的儿童中,出现了较长的缓解期[172-173]。此外,1项评估500多例FRNS/SDNS儿童RTX使用情况的大型回顾性研究显示,在应用RTX之前,每增加1种激素助减药物,患者复发的可能性就会增加19%,且首次输注时年龄较小与早期复发相关[164,175-176]。
6.6.2.2 毒性概述
不良事件一般仅限于轻度输液反应,并没有增加感染的发生。尽管确切机制尚不清楚,RTX相关的中性粒细胞减少症(RTX-related neutropenia,RRN)已在文献中得到充分报道。儿童RRN通常不伴有严重的细菌或病毒感染,且大多数感染都是自限性的。儿童RRN不需要补充粒细胞集落刺激因子(granulocyte colony stimulating factor,G-CSF),尤其是晚发性RRN(即最后1次RTX输注后4周出现的 RRN)[177-179]。
在关于RTX用于SSNS儿童的RCT中没有死亡或严重不良反应的记录。但是有关SSNS儿童应用RTX后出现致命的肺纤维化、免疫性溃疡性结肠炎、暴发性心肌炎、肺孢子菌肺炎的病例报告,1项对511例接受RTX治疗的SSNS患儿的回顾性调查发现[180],只有2例儿童出现威胁生命但非致命性的并发症(肺孢子菌肺炎、心肌炎)。在接受RTX治疗的患者中,尤其是SSNS的年轻患者,已证实会发生总记忆B细胞和转换记忆B细胞的长期减少以及低丙种球蛋白血症[181]。
应按照表5和表6所示排除某些感染并监测不良反应。
6.6.2.3 风险和益处的总体考虑
RTX治疗已被证实其对FRNS和SDNS都是安全有效的。由于其长期安全性尚不明确,建议将RTX作为二线激素助减药物,用于经一线激素助减药物治疗病情未得到控制的儿童。由于低丙种球蛋白血症等与长期用药相关的不良反应发生风险较高,且在年龄较小的儿童中临床疗效可能欠佳,因此RTX可能更适用于年龄较大的儿童。
6.6.2.4 RTX重复输注治疗
在RTX的第1个疗程后,基于疾病的复发、B细胞的重建和最初治疗开始的时间等提出了不同的治疗方法,但目前尚无证据表明哪种方法最佳[164]。最近的1项回顾性调查结果显示,346例儿童中有30例儿童耐受了7个疗程的RTX输注(每个疗程主要剂量为375mg/m2),最常见的不良反应是低丙种球蛋白血症,其次是感染和中性粒细胞减少症,但症状均可接受且临床疗效良好[182]。
6.6.2.5 应用RTX后其他免疫抑制剂的减量和停药
目前尚不明确在使用RTX后其他免疫抑制剂应在多大程度上减量或停药。大多数研究中,隔日剂量的PDN可在CNI减量和停药前的2个月内逐步减量。如果患者服用MMF和咪唑立宾,则可在第1剂RTX后停用这些药物。1项相关研究表明[180],治疗反应取决于RTX剂量和免疫抑制维持的情况。该研究表明,在复杂性FRNS和SDNS患者中,给予RTX“小剂量”(如375mg/m2)并维持免疫抑制(最常见是与MMF联用,但在某些情况下也可与CNI或口服PDN联用)在中位无复发期方面与RTX高剂量但不维持免疫抑制相当[180]。在SDNS儿童中进行的1项小型前瞻性队列研究发现,在接受RTX治疗12个月的基础上,接受MMF治疗者的无复发生存期长于未接受MMF治疗的儿童[183]。1项对复杂性FRNS和SDNS的RCT研究评估了应用RTX后进行MMF治疗的临床疗效,结果提示该方案有助于预防80%的患者复发[166]。1项比较SDNS儿童维持性MMF治疗与重复RTX输注的RCT研究正在进行(RITURNSⅡ研究,NCT03899103)。RTX输注后应用CNI可能同样有效,但尚未得到正式评估。这些数据表明,对于单独应用RTX且病情未得到控制的SDNS儿童,在后续的RTX输注后,维持口服激素助减药物(MMF或CNI)至少6个月的方案可能会促进持续缓解。
6.6.2.6 RTX的停药
与所有激素助减药物一样,由于RTX持续作用长,一旦治疗后病情得到控制,应停止输注RTX。
6.6.2.7 其他抗CD20单克隆抗体
除RTX外,其他作用于B细胞、调节其功能或消耗浆细胞的单克隆抗体已被用于治疗SSNS。
与RTX相反,奥法木单抗是完全人源化的抗CD20单克隆抗体。1份病例报告描述了2例患有持续性SSNS、对RTX过敏的男童(年龄分别为3岁和14岁)在给予单剂量奥法木单抗后均获得超过12个月的长期缓解[184]。但最近的1项临床试验在140例SDNS儿童中随机比较了RTX和奥法木单抗的临床疗效,发现两组患者在12个月或24个月内的复发率无统计学差异[185]。
6.7 与1种以上激素助减药物联用
部分有严重FRNS或SDNS的儿童在使用至少1种足量的激素助减药物后仍未能获得稳定的缓解或出现明显的治疗毒性,建议其在有条件的情况下参与临床试验 (X级,强推荐)。
目前尚无足够的证据支持不同的激素助减药物联用,也没有RCT比较CNI联用MMF与单用CNI或MMF的临床疗效差异。在1项关于130例SSNS儿童的观察性研究中,20例儿童对MMF的反应不理想,于是加用CsA。20例患儿中有19例受益,但只有4例完全缓解,9例存在CNI依赖。在1项关于RTX应用的回顾性研究中发现[180],在接受低剂量RTX(每疗程375mg/m2)的患者中,长期使用MMF或其他激素助减药物可诱导稳定缓解,但在接受高剂量RTX(750mg/m2或更高)的患者中,获益并未增加。建议FRNS或SDNS患儿在应用1种以上的免疫抑制剂(即激素助减药物联合PDN维持量或CNI联合MMF)治疗且病情得到控制时,应停用毒性最大的药物。
6.8 其他激素助减药物
本实践指南不建议给予咪唑立宾、阿奇霉素、硫唑嘌呤或促肾上腺皮质激素(adrenocorticotropic hormone,ACTH)用于治疗SSNS患儿(B级,中度推荐)。
1项RCT发现,在SSNS的首次发作中,与PDN相比,阿奇霉素并无明确益处[57]。单个RCT发现FRNS或SDNS儿童应用硫唑嘌呤、ACTH或咪唑立宾无明显获益[186-188]。
7 辅助措施
7.1 容量状态、水肿和血压的管理
7.1.1 一般措施
ⅰ建议评估儿童在急性肾病状态下的容量状态(A级,强推荐)。
ⅱ不建议对SSNS患者常规限制液量(C级,中度推荐)。
ⅲ建议在医院发生低钠血症(血钠<130mEq/L)和(或)严重水肿的情况下限制液量(C级,弱推荐)。
ⅳ建议复发期间伴中度或重度水肿时采用低盐饮食[建议最大量为2~3mEq/(kg·d)],缓解期间正常摄入食盐(C级,中度推荐)。
ⅴ建议对所有SSNS儿童行高血压监测,已确诊持续性高血压的儿童遵循现行的高血压指南 (A级,强推荐)。
ⅵ不建议在SSNS儿童复发时应用血管紧张素转化酶抑制剂(angiotensin converting enzyme inhibitors,ACEI)或血管紧张素受体阻滞药(angiotensin receptor blockers,ARB)来控制水肿或高血压(X级,强推荐)。
7.1.2 合并低血容量或AKI的治疗
ⅰ对于有低血容量征象的患者,考虑到血栓形成、低血容量性休克和AKI的风险,建议停用利尿剂及ACEI或ARB(X级,强建议)。
ⅱ建议有低血容量征象(包括少尿、AKI、毛细血管再充盈时间延长、心动过速和腹部不适)的患者输注20%或25%的白蛋白,如果容量已恢复但尿量不足,则在输液中和(或)输液后加用呋塞米1~2mg/kg,静脉注射(C级,中度推荐)。
ⅲ在低血容量性休克和(或)低血压的情况下,建议应用4%或5%的白蛋白而不应用呋塞米(C级,弱推荐)。
ⅳ对于无低血容量的AKI患者,建议对AKI进行一般管理,包括液量管理、避免应用有潜在肾毒性的药物并酌情调整药物剂量(X级,强推荐,图2)。
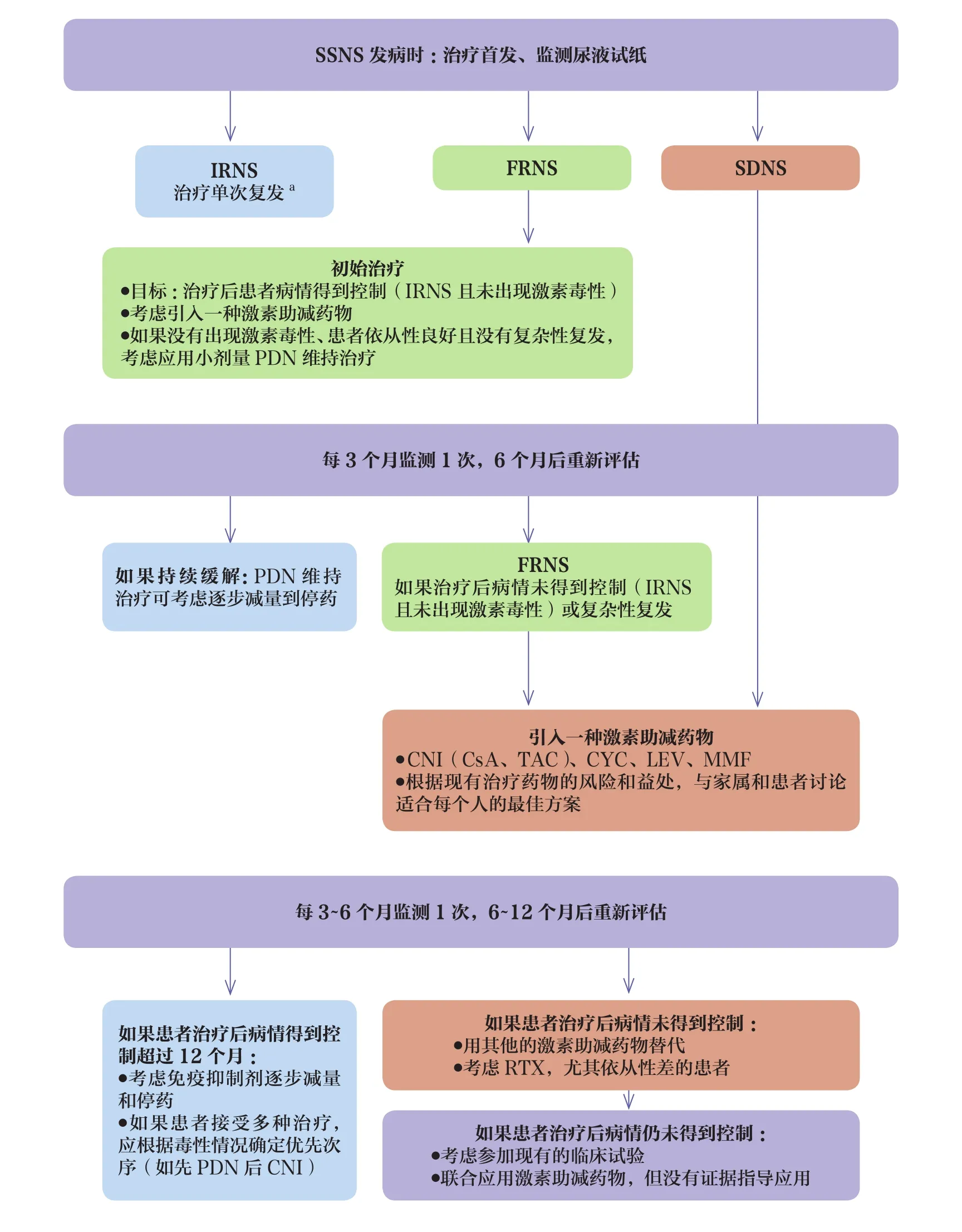
图2 SSNS儿童的治疗流程
7.1.3 严重水肿的治疗
7.1.3.1 建议
ⅰ对严重水肿的患者,建议在4~6h内输注0.5~1g/kg的20%或25%白蛋白,在没有明显的血容量减少和(或)低钠血症的情况下,在输液中和(或)输液后加用呋塞米1~2mg/kg,静脉滴注5~30min (C级,中度推荐)。
ⅱ建议谨慎输注白蛋白,尤其是高血压患者或尿量减少的患者,以防止高血容量和肺水肿(X级,强推荐)。
ⅲ对于液体超负荷、水肿、高血压的儿童,建议考虑应用利尿剂结合限液、限盐进行降压治疗(C级,弱推荐)。
7.1.3.2 证据和理由
SSNS患者的严重水肿可能与血容量减少(低血容量、低灌注患者)、维持血容量或高血容量(高灌注患者)相关[189-192]。所有的措施都应根据水肿程度和容量状态的临床评估来制定(图3)。应优先评估儿童的容量状态。在血容量维持的情况下,建议仅采用低盐饮食来治疗中度水肿,约每日2~3mEq(较大儿童为2000mg/d),为成长中儿童所需的钠摄入量,但不限液。如果发生严重水肿,主张在医院应用袢利尿剂进行液体限制。如果发生低钠血症也提示进行液体限制(需考虑高脂血症引起的假低钠血症)。如果发生血容量减少但血压正常,则应在4~6h内输注白蛋白(20%或25%,以避免液体超负荷);如果血容量恢复则应根据尿量考虑是否应用利尿剂。低血容量性休克应遵循具体的复苏指南进行治疗,首先用4%或5%的白蛋白20ml/kg于20~30mim内输注扩容。血容量减少的临床指标是外周血管收缩(毛细血管再充盈时间延长)、心动过速、低血压、少尿、AKI或胸片显示心胸比例减小;高血压则表明患者高灌注。中度水肿是无害的,但不恰当的液体限制和(或)利尿剂的应用可能导致AKI、低血容量性休克和血栓形成。尿钠排泄分数的测定有助于区分低灌注与高灌注的患者[193]。考虑到高脂血症有可能引起假低钠血症[194],建议在发生低钠血症时应限制液体。在进行白蛋白输注时,由于肺水肿和高血压可能会使病情复杂化,建议在输注期间和输注后密切监测患者生命体征。

图3 SSNS中水肿和低血容量的治疗流程
由于低血容量的儿童存在血栓形成和AKI的风险,建议无合并症的水肿患者不应用利尿剂。如果在严重水肿的情况下需要应用利尿剂,则应首先排除血容量消耗、慎用利尿剂,并密切监测容量状态。建议不要应用ACEI或ARB控制SSNS中的高血压。
儿童SSNS中高血压的患病率约为7%~34%[195-200],可发生于 SDNS和FRNS 儿童[200],也可发生于缓解期和(或)停药1~10年的儿童[196],特别是在有阳性家族史的情况下[195-196]。SSNS合并高血压的病因包括药物不良反应(特别是糖皮质激素和CNI)以及复发时不恰当的白蛋白输注导致液体负荷超载等多种因素。因此,在急性肾病状态下应谨慎选择抗高血压药物和(或)支持性措施(如适度的液体限制和低盐饮食)以适应儿童的体液状态。对缓解期的慢性高血压儿童,可参考现行的高血压指南[201-202]。
7.2 预防血栓形成
7.2.1 建议
ⅰ建议在急性肾病发作期间,应避免限制活动(X级,强推荐)和血容量减少(C级,中度推荐)。
ⅱ建议向患者和家属进行宣传教育,包括可能的危险因素和血栓栓塞并发症的症状(X级,中度推荐)。
ⅲ不建议对急性肾病期的儿童和青少年行常规预防性抗凝或抗血小板治疗(C级,弱推荐)。
ⅳ建议在明确血栓栓塞并发症风险增加的情况下,考虑在复发期间行预防性抗凝治疗(C级,弱推荐)。
ⅴ建议已知有家族性血栓栓塞倾向和实验室指标提示家族性倾向可能的儿童应由血液科医生进行评估(D级,弱推荐)。
7.2.2 证据和理由
处于急性肾病状态的儿童发生静脉和动脉血栓栓塞事件的风险增加,包括脑静脉血栓形成、深静脉血栓形成、肺栓塞和动脉栓塞,但大部分儿童有深静脉血栓而非动脉血栓[203-204],且这种风险可在儿童肾病获得缓解后消失。有症状的血栓栓塞事件主要于发病后3个月内被诊断[204],在各种类型NS中的发生率约为3%,儿童以婴儿期和青春期发生率为最高[205],但儿童发生率远低于成人;在SSNS儿童中的发病率(1.5%)低于在复杂性NS/SRNS儿童中的发病率(3.8%)[206]。相关的危险因素包括疾病相关高凝状态、低血容量、限制活动、院内感染、中心静脉置管和潜在的遗传性血栓形成倾向[204,207-208]。
尚无充分的证据建议急性肾病状态期间的儿童和青少年行常规预防性抗凝治疗。通过详细了解以前的血栓栓塞事件和遗传倾向、评估容量状态和避免医源性血栓危险因素,来评估每个儿童的临床风险状况至关重要。根据个体的临床风险状况,如果需要预防性抗凝治疗,建议应用低分子肝素[209]。目前没有充足的数据支持对NS儿童应用阿司匹林抗血小板治疗的建议。
7.3 病毒和细菌感染的预防和治疗
7.3.1 抗菌药物
7.3.1.1 建议
ⅰ不建议对SSNS儿童行常规预防性抗菌药物治疗(C级,弱推荐)。
ⅱ在疑似细菌感染的情况下建议及时行抗菌药物治疗(A级,强推荐)。
ⅲ建议应用针对肺炎球菌的静脉抗菌药物治疗腹膜炎(A级,强推荐)。
ⅳ建议对接受RTX且联合其他免疫抑制治疗的患者在CD19+B细胞耗竭期间给予复方新诺明预防治疗(D级,弱推荐)。
7.3.1.2 证据和理由
SSNS儿童易在复发期间因尿中IgG和补体的丢失而感染(特别是荚膜细菌,如肺炎球菌),也易在缓解期因治疗(糖皮质激素或免疫抑制剂)而感染。30%~50%的感染由肺炎球菌感染引起,其余由革兰阴性菌(主要是大肠杆菌)引起[29,210-214]。60%与NS相关的死亡是由于感染造成的[210]。但预防性使用抗菌药物与败血症发生率的减少无明显相关性。原发性腹膜炎是住院NS儿童中最常见的主要感染之一[215],其在复发期间[218]的发病率为1.5%~16%[211-212,216-217],但很少作为 NS 的主要症状出现[219]。原发性腹膜炎可导致肾病复发[220]。免疫抑制药物、体液免疫缺陷以及非特异性免疫机制都可能促进感染的发生[221-222]。
对于腹痛、腹部不适和发热的患者,应考虑进行诊断性腹腔穿刺,并进行微生物和生化分析[211,223-224],尤其是对初始经验性抗菌药物治疗反应不佳的患者。在等待腹水微生物学结果时,建议及时应用针对肺炎球菌的静脉抗菌药物治疗,如头孢菌素或大剂量阿莫西林。静脉注射免疫球蛋白(intravenous immunoglobulin,IVIG)与肠外抗菌药物联用可能有助于治疗低血浆IgG水平儿童的脓毒症发作。
(1)腹膜炎
目前尚无关于应用青霉素以预防NS儿童腹膜炎的对照试验[211]。
(2)肺孢子菌肺炎
鉴于肺孢子菌肺炎的低发病率、高死亡率以及药物的不良反应,建议对接受RTX且联合其他免疫抑制治疗的患者在CD19+B细胞耗竭期间给予复方新诺明预防治疗[225]。建议婴儿(至少4周龄以上)和儿童预防性应用甲氧苄啶(trimethoprim,TMP)5~10mg/(kg·d)或每日 TMP 150mg/(m2·d),每日单次给药或分2次给药,q12h,每周给药3天(连续或隔日),TMP最大用药剂量为320mg/d[226]。青少年口服剂量为80~160mg/d或每周给药3次,每次 160mg[227]。当 eGFR<30ml/(min·1.73m2)时,复方新诺明需减少一半剂量;当eGFR<15ml/(min·1.73m2)时,不建议应用复方新诺明。
7.3.2 免疫球蛋白的输注
本实践指南建议在血浆总IgG水平持续较低(如与RTX输注有关)、复发和(或)严重感染的情况下,考虑预防性输注IVIG(D级,弱推荐)。
SSNS患儿由于复发时从尿中丢失IgG,循环IgG水平可能极低。不建议常规应用预防性IVIG,因为SSNS缓解后其IgG水平可迅速恢复到正常范围。但在血浆总IgG水平低、复发和(或)严重感染的情况下,可考虑预防性输注IVIG,类似于由SSNS以外的原因导致继发性低丙种球蛋白血症的治疗[228]。例如,本实践指南建议在复发和(或)严重感染患者中,如果出现RTX诱导的低丙种球蛋白血症,可以考虑预防性IgG替代治疗。对接受维持性免疫抑制和低IgG水平的儿童,应告知家属感染的风险增加,如果出现发热,应立即行医疗评估;如果疑似发生细菌感染,应积极启动连续抗菌药物治疗;如果病情严重和(或)细菌感染,应额外应用IVIG[228]。
7.3.3 疫苗接种
7.3.3.1 建议
ⅰ建议发病时检查儿童的疫苗接种状况,并按照健康儿童推荐的疫苗接种计划及时完成所有灭活疫苗的接种,尤其是对荚膜细菌(肺炎球菌、脑膜炎球菌、流感嗜血杆菌)疫苗的接种(A级,强推荐)。
ⅱ建议每年接种灭活的流感疫苗(A级,强推荐)。
ⅲ建议按照国家建议对SSNS患儿进行新型冠状病毒疫苗接种(X级,强推荐)。
ⅳ建议遵循国家疫苗接种指南,给免疫功能低下的患者接种减毒活疫苗(A级,强推荐)。
ⅴ接受大剂量免疫抑制和RTX治疗后6个月内的患者不建议接种活疫苗(X级,强推荐)。
ⅵ若SSNS患儿禁用接种活疫苗,建议每年给家庭接种流感疫苗、新型冠状病毒疫苗和活疫苗(A级,强推荐)。
7.3.3.2 证据和理由
灭活疫苗的接种应遵循健康儿童推荐的时间表,包括接种荚膜细菌(尤其是脑膜炎球菌、流感和肺炎球菌)的疫苗。许多研究已证明疫苗诱导复发的风险较低[229-232],建议每年接种流感疫苗[232-234]。
免疫功能低下的儿童通常应避免接种活疫苗[235-236]。但在文献和药物警戒数据库中, SSNS复发或正在接受免疫抑制药物的儿童发生减毒活疫苗诱发传染病的风险似乎较低,这主要包括接受小剂量PDN治疗,或联合免疫抑制治疗,且免疫功能正常的儿童[237-238]。根据具体情况,在听取了传染病专家和(或)免疫学家的专业建议后,如果免疫抑制治疗剂量或谷浓度水平低且免疫学测试正常,则可以考虑给SSNS儿童和接受免疫抑制治疗的儿童接种减毒活疫苗[237]。
抗CD20单克隆抗体(如RTX)可耗尽产生抗体的细胞,因此在应用这些治疗药物之前,应使儿童至少在输注活疫苗前1个月尽可能充分免疫。随后可在RTX治疗后6~9个月重新开始接种疫苗,必要时可在这个时间段之前接种灭活疫苗[239]。即使输注多年,免疫学滴度也可能会受到这些药物应用的影响[240],因此一旦B细胞重建且病情稳定后,对接受单克隆抗体治疗的儿童建议进行疫苗滴度验证。
7.3.4 水痘
7.3.4.1 建议
ⅰ如果接受免疫抑制治疗但未接种过水痘-带状疱疹病毒(varicella-zoster virus,VZV)疫苗的儿童暴露于水痘,建议在暴露后的7~10天应用特异性VZV丙种球蛋白输注、口服阿昔洛韦或伐昔洛韦行预防性治疗5~7天(A级,强推荐)。
ⅱ建议静脉输注大剂量阿昔洛韦7~10天以治疗VZV感染(C级,弱推荐)。
ⅲ如果发生水痘,建议减少免疫抑制药物的剂量(D级,弱推荐)。
ⅳ建议对缓解期且未接受大剂量免疫抑制药物的非免疫患者接种疫苗,并为非免疫的兄弟姐妹和父母接种VZV疫苗(A级,强推荐)。
7.3.4.2 证据和理由
免疫功能低下的患者发生水痘是一种严重感染[241]。接受PDN治疗的患者发生水痘,其严重程度至少取决于3个因素,包括使用糖皮质激素的初始疾病、PDN治疗的持续时间和用药剂量以及临床医生在水痘各阶段的治疗操作(如突然停药、增加或减少激素剂量)[242-244]。
如果暴露于水痘,建议尽快用VZV免疫球蛋白(VZV immunoglobulins,VZIG)治疗易感患者(即未接种VZV疫苗且无水痘病史的低丙种球蛋白血症患者)。暴露后10天内给予VZIG可有效降低水痘的严重程度[245-246];如果没有VZIG,建议在暴露于水痘后的7~10天内口服阿昔洛韦行预防性治疗,剂量为10mg/kg,每日4次,连续治疗 7 天[19,247-248]。
建议静脉输注大剂量阿昔洛韦[1500mg/(m2·d),分3次输注]或口服阿昔洛韦或伐昔洛韦7~10天以治疗VZV感染[244]。建议在明显水痘感染的情况下减少免疫抑制治疗,激素突然减量时要考虑HPA轴抑制的风险问题。
7.3.5 新型冠状病毒感染(COVID-19)
7.3.5.1 建议
ⅰSSNS儿童患有COVID-19时,建议行常规COVID-19治疗(X级,强推荐)。
ⅱ在症状较轻的情况下,建议不要减少免疫抑制治疗(C级,弱推荐)。
7.3.5.2 证据和理由
与成人相比,儿童的COVID-19发病率可能更低,临床病程也更短[249-250]。在接受免疫抑制治疗的NS儿童和年轻成人中,免疫抑制治疗可能不是发生COVID-19的危险因素,大部分接受免疫抑制治疗的NS儿童感染COVID-19后病情较轻[251-253]。目前尚无证据表明免疫抑制剂的剂量与儿童COVID-19的严重程度有相关性。
7.4 保护骨骼健康
7.4.1 建议
ⅰ长期激素暴露是骨质疏松症的危险因素,建议通过使用最小有效剂量、复发后缓解期改为隔日治疗、限制持续时间以及出现毒性时考虑激素助减药物等方式来减少激素暴露(X级,强推荐)。
ⅱ建议确保所有SSNS儿童摄入足够的膳食钙,钙摄入不足的儿童应口服补钙(C级,中度推荐)。
ⅲ建议处于缓解期(如果可能的话,缓解后3个月)的SDNS或FRNS患者每年评估25(OH)D水平,目标水平 >20ng/ml(50nmol/L)(C级,弱推荐)。
ⅳ维生素D缺乏的情况下,建议遵循国家诊疗指南治疗(A级,强推荐)。
7.4.2 证据和理由
关于儿童SSNS中糖皮质激素诱导的骨质疏松症(glucocorticoid-induced osteoporosis,GIO)风险,有研究报道骨密度(bone mineral density,BMD)降低与疾病严重程度、激素累积摄入量相关[254-257],但有其他研究报道发现在初始治疗、间歇治疗或长期隔日治疗后BMD均没有变化[258-262]。FRNS和SDNS儿童、青少年似乎出现低BMD的风险更高[263-264]。骨矿物质丢失可能出现在每日大剂量PDN治疗的早期,但随后的间歇治疗或小剂量隔日治疗时则不太明显。骨折发生率较低(6%~8%)[263-264],没有关于双膦酸盐在NS患儿中使用的数据。建议通过尽量减少激素暴露使其达到最低剂量和最短的有效疗程来预防或限制GIO。同时还应继续补充营养和改善生活方式以维持骨强度。
在NS复发时,维生素D结合蛋白(vitamin D-binding protein,VDBP)和白蛋白结合的维生素D都会由尿中丢失,有研究表明NS复发时及复发后血清总25(OH)D的水平较低[265-267]。Banerjee等[268]研究发现NS复发达到缓解3个月后血清总25(OH)D水平恢复到与健康对照组相似的水平,而另外2项研究报道血清总25(OH)D持续低水平[267,269]。与此相反,有研究发现,游离25(OH)D生物活性部分的水平在肾病缓解期及复发期均与健康儿童的水平相似[270]。
在接受激素治疗的SSNS患者中,用维生素D和钙治疗对于BMD的改善存在矛盾的结果[271-274]。补充钙和维生素D不能直接治疗GIO,且没有足够的证据建议在SSNS发病或持续时间较短的复发期间常规补充维生素D3和钙。但仍建议确保足够的钙摄入量和正常的25(OH)D血清水平以优化骨骼。维生素D的补充应以血清水平为指导,在病情缓解至少3个月后进行检查,并遵循国家儿科维生素D缺乏症指南进行判定和治疗[275]。过量补充维生素D与高钙尿症相关[274,276]。但建议CKD 2-5D期患儿应有较高的25(OH)D目标值[277]。
7.5 急性肾病状态期间的间歇性内分泌和代谢变化
7.5.1 HPA轴抑制
本实践指南建议预防肾上腺功能不全,措施包括尽可能缩短PDN治疗持续时间和降低剂量(X级,强推荐)。
超生理和长期的糖皮质激素治疗有抑制HPA轴的风险,在突然停止糖皮质激素治疗后,会出现短暂的中枢性肾上腺功能不全,机体应激时发生风险尤其高,如发热性疾病、全麻手术或重大创伤。其症状可能包括糖皮质激素缺乏的症状,但不包括盐皮质激素缺乏的症状。
目前关于儿童NS中短暂性肾上腺功能不全的持续时间、频率和并发症尚无相关数据报道。临床上明显的短暂性肾上腺功能不全似乎是一个罕见事件。在4项评估SSNS激素治疗的大样本RCT中,775例患者中只有1例儿童疑似,表现为短暂的乏力和头痛并自行好转。
达到抑制所需的时间取决于给药剂量,并且不同患者达到抑制的时间不同,这可能是由于糖皮质激素代谢率不同。糖皮质激素诱导肾上腺功能不全的危险因素包括:①每日激素治疗持续数周以上。②夜间/睡前给药持续超过数周。③有类库欣综合征样外形的患者。④在5岁之前诊断NS和激素依赖[278]。接受每日PDN治疗少于3周或隔日PDN治疗的儿童出现肾上腺功能不全的概率较小[279]。
在高危儿童中,肾上腺功能不全的实验室诊断初始筛查步骤是在清晨测量血清皮质醇。正常值取决于患者的年龄和评估技术;基础血清皮质醇低提示可能是肾上腺功能不全;如果结果不确定(低于正常),则建议在清晨测量ACTH血清水平或进行ACTH兴奋实验来明确诊断。
如果确诊为肾上腺功能不全,患者应转诊至小儿内分泌科医生处,改用氢化可的松、接受宣传教育以及获得肾上腺功能不全就诊卡和紧急治疗。如果发生急性危象,尤其是出现感染、发热和(或)中枢性肾上腺功能不全的急性症状时,应立即考虑氢化可的松应激剂量的替代治疗,这种情况更可能发生在PDN治疗结束后的8~12周。如果发生急性肾上腺危象,需要应用大剂量氢化可的松、补液和葡萄糖行紧急治疗。
短暂性肾上腺功能不全的预防措施包括:①尽可能缩短PDN治疗持续时间并降低PDN剂量。②长期使用PDN出现激素毒性的情况下,PDN应缓慢减量。③告知患者和家属肾上腺功能不全和急性危象的风险、可能出现的症状以及出现症状时的应急措施。
7.5.2 暂时性异常
7.5.2.1 建议
ⅰ不建议在SSNS复发期间常规行甲状腺激素替代治疗(D级,弱推荐)。
ⅱ不建议在SSNS复发期间常规应用调血脂药物(D级,弱推荐)。
7.5.2.2 证据和理由
SSNS复发期间由于白蛋白和甲状腺素结合蛋白从尿中丢失,可以出现间歇性甲状腺功能障碍,但通常随着病情缓解甲状腺激素的状态就会恢复正常,而不需要补充甲状腺激素。此外,血脂异常可发生在SSNS发病初期和复发期,但这种异常通常也会随着NS的缓解而消失。因此,除非这些异常在缓解期持续存在,否则不需要治疗。在持续性肾病范围蛋白尿的情况下,建议监测甲状腺功能和空腹血脂,并参考SRNS的建议[19]。
7.6 生活方式和营养
7.6.1 建议
ⅰ建议坚持定期体育活动以防止复发期间的血栓栓塞事件、防止PDN治疗时体重增加以及肌肉、骨量减少(A级,强推荐)。
ⅱ建议激素治疗时要保证健康的营养,避免高脂肪和(或)高热量食物(A级,强推荐)。
ⅲ建议复发伴中度或重度水肿时给予低盐饮食,建议最大量为2~3mEq/(kg·d),较大儿童为2000mg/d,缓解期间盐摄入量正常(C级,弱推荐)。
ⅳ建议饮食蛋白质的摄入量与普通儿科人群的建议一致 (C级,弱推荐)。
ⅴ在有条件的情况下,建议由营养师向复发期间需要适当低盐低脂饮食的患者和家属提供建议(D级,弱推荐)。
7.6.2 证据和理由
定期体育活动可以防止血栓形成和骨骼变化。建议提供健康的营养,并应在专业营养师的指导下进行。最好食用由新鲜食材制作的食物来代替罐装、冷冻或包装的食物,因为后者的盐含量要高得多。由于增加口服蛋白质的摄入量并未显示出可以改善血清白蛋白水平或患者的预后,因此建议按常规口服蛋白质的摄入量即可[280]。
7.7 防晒
本实践指南建议应用防晒措施,尤其是所有应用激素助减药物维持免疫抑制的儿童(X级,中度推荐)。
防晒作为一般支持措施,对所有儿童都具有重要意义,尤其是对那些长期进行免疫抑制的儿童。可采取的措施包括减少紫外线辐射暴露、避免日光浴、用足够的衣服覆盖皮肤以及使用高防晒系数的防晒霜。
8 儿童-成人的过渡
8.1 过渡的时机与支持
8.1.1 建议
ⅰ建议在FRNS/SDNS患儿12~14岁时以及在过渡期前至少2~3年,评估其成年后继续接受肾内科护理的需要(X级,中度推荐)。
ⅱ建议使用标准化评估表和调查问卷并定期评估患儿向成人护理过渡的准备情况(D级,弱推荐)。
ⅲ建议对青少年和青年患者的定义及治疗建议应与成人一致(D级,弱推荐)。
ⅳ当儿童期发病SSNS患者的医疗状况在治疗中或治疗后得到控制,并且患者和照顾者已为过渡做好准备时,建议过渡到成人护理(D级,弱推荐)。
ⅴ建议根据患者的病情和病史决定是否过渡到初级保健医生、当地成人肾病科或医学中心的护理(D级,弱推荐)。
ⅵ过渡时,建议对患者的详细病史进行全面回顾,并适当转移所有相关信息(X级,中度推荐)。
8.1.2 证据和理由
虽然随着年龄的增长,患儿复发的可能性较小[281],但超过10%(6.8%~42.2%)的儿童期发病的SSNS患者在成人期仍会出现复发[6,7,282-286]。成人期疾病持续活动的危险因素包括早发NS[129,282,285]、发病后早期复发[6,287]、FRNS 或 SDNS[6,7,284-287]和缓解持续时间<6年[283,288]。因此,部分青少年仍在应用维持性免疫抑制治疗[285,289](补充表S10,详见文后链接)。大多数患者可因治疗或疾病而引起多种合并症,如高血压、身材矮小、肥胖、GIO、白内障、血脂异常、不孕症,甚至精神疾病和血栓形成[6,285,287,289-292]。这些合并症的治疗不能中断,当患儿成年时必须进行适当过渡。由于患者及其照顾者可能需要很长时间来准备向成人护理的过渡,因此应在患儿成为青少年时就开始制定过渡计划。
根据ISN和IPNA认可的关于过渡的共识声明,过渡被定义为“有计划的、尽可能使患者从照顾者指导的护理转向成人病房的自我疾病管理的过程”[293]。要想成功过渡,年轻成人应该有能力进行自我疾病管理,这可以通过问卷调查来进行评估。补充表S13和S14(详见文后链接)提供了示例。从儿科转到成人护理时,低依从性的发生概率较高[294-295],且成人护理与儿科护理的治疗策略不同时概率会进一步升高。由于成人和儿童之间的疾病定义、治疗方案以及监测、随访要求不同[296-298](补充表S15,详见文后链接),在过渡期间应对患者进行宣传教育并使其意识到这些差异,以确保适应、依从成人护理的规定。
过渡时,应根据患者的病情和病史决定是否将患者转诊到社区医生、当地成人肾病专科医院或医学中心。如果患者做好了过渡的准备,长时间处于缓解期且没有行任何免疫抑制治疗、没有其他多学科团队成员(心理学家、社会工作者、教育工作者)的额外支持且肾功能、血压均正常,则可以转诊到社区医院并得到有关治疗、保健检查以及咨询指导;否则应为患者过渡到成人肾病科护理做好准备;需要低复杂性护理的患者,当治疗方案确定且患者临床情况稳定时,可以过渡到当地肾病专科医院。当有疑问时,建议将患者转诊到学术中心的肾病专家处并决定是否与当地肾病专科医生共同管理。
为保证不间断的护理,成人肾病医生需要通过全面的病史记录和评估来彻底了解患者(表7)。

表7 协助过渡护理的患者评估表

续表
8.2 实施支持性的过渡方案
本实践指南建议对儿童期发病的SSNS患者实施支持性的过渡计划(D级,弱推荐)。
关于聚焦SSNS患者的过渡护理数据很少[299]。考虑到部分儿童期发病的NS患者在成年期也持续复发,因此需要一个系统的保障性过渡计划。
建议患者在1次或多次门诊中由儿科和成人肾脏病医生共同接诊。应交接详细病史,包括表7中病史项下列出的各个方面内容。理想情况下,应由专科护士或个案管理员参与过渡工作。
告知儿童定期行尿液检查,如果检查结果呈阳性则增加药物剂量,但成人期的复发通常不如儿童期频繁,而且复发率大多随年龄增长而降低。许多患者在发热、感染或运动时可能出现轻度蛋白尿或短暂的蛋白尿。此外,在成人中由复发引起严重病症(如低血容量或血栓栓塞事件等)的风险较低[300-301],且复发时常伴随着尿液变化(泡沫尿)和后期的水肿,因此需指导患者依据自己观察体征和症状(如泡沫尿、水肿、腹痛)来监测复发,而不是依靠尿液试纸检查。但在任何临床怀疑复发的情况下,仍建议行尿液试纸评估。
应对整体的治疗方案进行讨论,包括如何监测和治疗复发以及如何调整维持性免疫抑制治疗。尽管许多患者会经历复发,但应至少每2年尝试1次免疫抑制治疗逐步减量,相关问题仍在反复试验研究。此外,讨论感染或应激期间预防复发的策略具有重要意义。同时,应提供有关预防糖皮质激素缺乏症的信息,并使之明确。

