不同影像检查手段在甲状腺乳头状癌诊断中的应用价值比较
刘敏慧
(常州市中医医院超声科 江苏 常州 213000)
近年受多因素影响,甲状腺癌发病率逐年增高,甚至危及生命、影响患者生理及心理健康。此疾病为临床内分泌科中较为常见的恶性肿瘤,在人体所有恶性肿瘤中占比可达4%[1]。数据显示[2],大约80%的甲状腺恶性肿瘤均为甲状腺乳头状癌。甲状腺乳头状癌具有较好的分化能力、恶性程度低、预后理想、进展缓慢,但疾病发病早,若不及时诊治,易出现颈部淋巴结转移,一旦转移,病变复发概率高,患者预后和生存受到严重影响。所以,准确、有效地判定甲状腺乳头状癌对疾病预后、患者生存等方面均有积极意义。现临床多采用影像学方式进行检查,但可供选择的影像学方式也有多种,如高频超声、CT等[3],均为常用方式,虽均有较好检查效果,但单一使用CT或超声仍无法避免漏诊率和误诊率,严重干扰手术部位的准确定位,对后期对症治疗非常不利。现本文共纳入2018年08月—2022年08月收治的95例疑似甲状腺乳头状癌患者,分析不同影像学方式检查的优势,具体报道如下。
1 资料与方法
1.1 一般资料
选取常州市中医医院2018年8月—2022年8月收治的95例疑似甲状腺乳头状癌患者作为研究对象。患者年龄为25~71岁,平均(45.68±1.25)岁;包括女性73例(76.84%),男性22例(23.16%);体质量指数(body mass index,BMI)为21.36~28.35 kg/m2,平均(24.35±1.02)kg/m2;病灶大小:48例(50.53%)>1 cm,47例(49.47%)<1 cm;结节病灶25例(26.32%)单侧单发、17例(17.89%)双侧单发、10例(10.53%)单侧多发、43例(45.26%)双侧多发。95例患者基本资料均满足本研究方案,患者均签署知情同意书。
纳入标准:①均经病理检查证实满足《中国临床肿瘤学会(CSCO)分化型甲状腺癌诊疗指南2021》[4]中甲状腺乳头癌判定标准;②能正常理解、表达、沟通者;③病历详细。排除标准:①哺乳/妊娠者;②恶性肿瘤患者;③肝肾、心功能异常者;④意识/神志模糊者;⑤精神疾病、心理障碍者;⑥合并心血管病变、血液性病变者;⑦合并糖尿病、高血压等基础病变者。
1.2 方法
95例疑似甲状腺乳头癌患者均接受病理检查,且本研究将病理检查结果作为金标准。各患者术前均接受CT、高频超声检查。
高频超声检查:采用飞利浦iU Elite型等彩色多普勒超声诊断仪,探头频率为(5~12)MHz(变频)。患者仰卧,将其颈部适当垫高,后仰头部,轻微上抬下颌,把颈部有效暴露出,常规纵切、横切、斜切扫查患者颈部。
CT检查:仪器采用GE 256排螺旋CT等,患者仰卧,过伸颈部,叮嘱其检查时注意屏气,尽量勿吞咽。从其颅底扫描至胸廓入口,平扫,设置参数:电流200 mA,电压120 kV,层厚5 mm,部分再给予增强扫描,静脉团注碘克沙醇对比剂(320 mgI/mL),注射速率为3 mL/s,智能跟踪。
1.3 观察指标及评价标准
CT检查、高频超声检查均各由2名影像学科专业医生负责,采用双盲法进行诊断,若出现意见分歧,则根据判定标准商讨处理。
1.4 统计学方法
采用SPSS 22.0统计软件进行数据分析。计数资料以频数(n)、百分率(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 不同影像学方式诊断病灶直径结果比较
95例患者病灶直径>1.0 cm的患者有48例,≤1.0 cm有47例,高频超声联合CT检查病灶直径>1.0 cm与≤1.0 cm患者的检出率高于CT检查及高频超声检查,差异均有统计学意义(P<0.05),见表1。
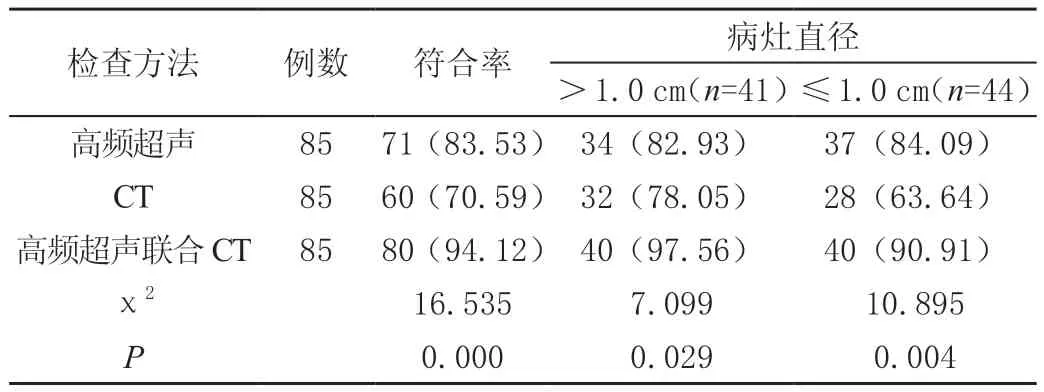
表1 不同影像学方式检出率比较[n(%)]
2.2 不同影像学方式诊断效能比较
联合检查阴性预测值、准确率、灵敏度均高于CT检查及高频超声检查,差异有统计学意义(P<0.05);高频超声检查准确率、灵敏度高于CT检查,差异有统计学意义(χ2=4.014、4.026,P=0.045、0.044<0.05)。见表2~表5。
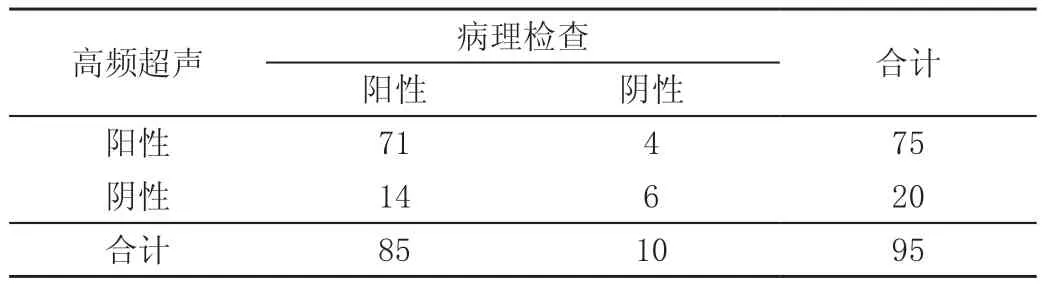
表2 高频超声检查结果 单位:例
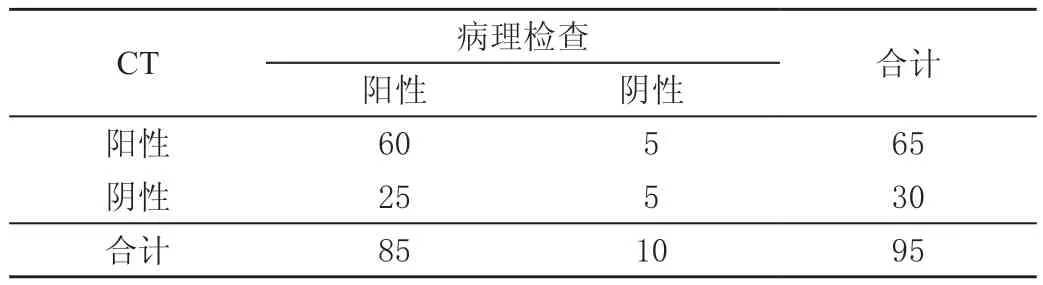
表3 CT检查结果 单位:例
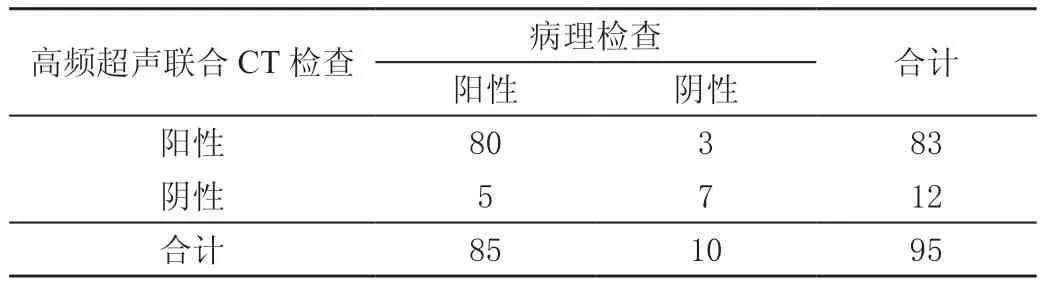
表4 高频超声联合CT检查结果 单位:例
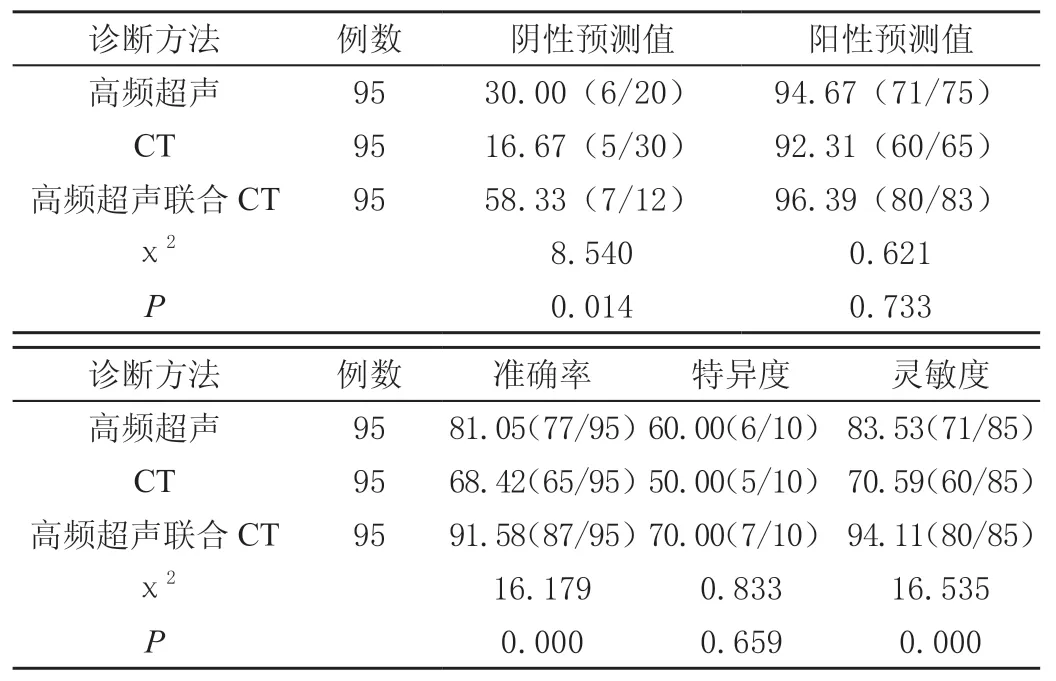
表5 不同影像学方式诊断效能比较[%(n/m)]
3 讨论
甲状腺癌病变中较为常见的一种类型则为甲状腺乳头状癌,此疾病可在甲状腺癌中占比高达85%[5-6]。疾病恶性程度较低,任何年龄均可发病,多在年龄<40岁女性人群中发病,部分患者在儿童时期接受过颈部X线治疗。甲状腺癌发病较为隐匿、病变速度缓慢,可在甲状腺内局限数年,病灶经腺内淋巴管自原发部位扩散至腺体的其他位置和颈部淋巴结位置,也会经历数年的改变,因此患者在疾病发病早期阶段易忽略此疾病但部分病灶会因时间推移而有所加重。甲状腺乳头癌发病后多分布在人体颈部淋巴系统较多的部位[7],所以,癌细胞扩散和转移到其他部位的概率也就更高,增大了疾病死亡率,对疾病预后非常不利。因此,确保临床检查的准确性,对疾病治疗是否有效也很关键[8]。
近年临床可用于检查甲状腺乳头状癌的影像学方式有多种[9]。CT为较为重要且常用的一种,利用放射线对人体实施的断层扫描,进而获得人体某个断面组织的密度分布图,此为断层图像,对病灶部位的分辨率更高。此方式检查仅需患者检查过程中配合姿势不动则可检查,同时在判定病变后期肿块压迫或侵犯气管、喉等周边结构状况效果理想,并可利用CT增强将病灶附近血管关系很好地显示出,具有高分辨率、高清晰度等优势[10],可明确评估甲状腺病灶附近侵犯状况、病灶大小、病灶数量,有效诊断和评估病灶扩散情况,利于疾病治疗。但此方式在判定病灶直径≤1.0 cm的甲状腺乳头状癌病变中效果不理想[11],特别是病灶直径小于5 mm的微小癌变,漏诊概率非常高。本研究从表1可知,CT检查病灶≤1.0 cm的患者,其检出率较低,也证实了此观点。超声技术作为临床医学诊治疾病的主要辅助方式,具备实时、快速、安全等优势,且已广泛应用于临床各疾病中,取得了理想效果。高频超声为临床检查甲状腺乳头癌的辅助方式之一[12],具有经济便捷的优势,可评估微小癌变。检查中,高频超声利用仪器产生的高频变频声波,声波发射遇到障碍时出现回声,并对机器所接收到的回声做出相应处理,经图形处理器把回传声波转变为数字图像,让医生可按照图像状况判定病情,确保患者的救治干预更具针对性,保证治疗效果[13]。本研究中的高频超声不仅具有普通超声检查优势,对于甲状腺等浅表器官检查图像进行放大,图形更清晰,还可把图像转变为彩色,也就是说不仅可观察到基础病灶状况,还可明确其血流动力学指标,显示血流运行速度和方向、长度等。医生分析病灶部位血液流动状况,识别非血管病变和血管病变状况[14],进而更好地鉴别病情,提升检查准确性。随着现医疗技术水平逐步提升,高频超声已逐步发展至成熟阶段,不断提升超声检查准确率。目前条件下,临床已逐步把CT与高频超声联用于甲状腺乳头状癌检查中,诊断效能得到提升。联合两种影像学方式检查,可将各自优势发挥出,并可弥补单一检查所存在的缺陷性。CT可很好地避免钙化、气体、骨骼等因素对检查结果造成的干扰[15],更为清晰地显示出甲状腺附近组织之间的关系和具体解剖形态。高频超声则在检查微小病灶方面更具优势,进而降低误诊和漏诊率。本研究也显示,高频超声联合CT检查病灶直径>1.0 cm与≤1.0 cm患者的检出率高于CT检查及高频超声检查,差异均有统计学意义(P<0.05)。联合检查的阴性预测值、准确率、灵敏度均高于CT检查及高频超声检查,差异有统计学意义(P<0.05);证实了高频超声联合CT检查的优势,表明两种方式联用能发挥出优势互补的效果,临床诊断准确率更高。而在单一方式检查上,高频超声检查准确率、灵敏度高于CT检查,差异有统计学意义(P<0.05),总体来看,高频超声更具优势。同时,在判定甲状腺乳头状癌病变的过程中,需准确评估慢性淋巴细胞性甲状腺炎、甲状腺腺瘤、结节性甲状腺肿而形成的结节。腺瘤存在包膜,且较为完整,内部均匀回声,边缘有环状血流信号[16]。结节性甲状腺肿一般属于多发病灶,结节中未出现砂砾样钙化。慢性淋巴细胞性甲状腺炎大部分结节均表现为不规则性片状呈现。甲状腺乳头状癌往往属于独立病灶,部分伴砂砾样钙化。因此,临床在诊断时需严格鉴别,避免出现误诊。
综上所述,临床在诊断甲状腺乳头状癌时,若单一采用一种影像学方式进行初步检查,可考虑高频超声,此方式比CT检查准确性更高,但此两种各有优势,为提升诊断效能,临床可将其联合使用,对疾病诊治的意义较大。

