痴呆患者睡眠障碍非药物干预的最佳证据总结
李策 肖红梅 李立玉 王志稳
人口老龄化加速使痴呆患者逐年增多,全球60岁以上人群患病率为4.6%~8.7%[1]。我国老年人群痴呆患病率为6.0%,据此估计,患者人数已逾千万[2]。随着疾病进展,患者会出现各类精神行为问题。其中,睡眠障碍是危及痴呆患者躯体健康和困扰照护者的常见行为问题,其发生率高达45%[3-4],主要表现为入睡困难、夜间徘徊、夜间觉醒次数增多、日落综合征、日间嗜睡等[5-6]。痴呆患者多发睡眠障碍的主要机制是下丘脑视交叉上核假定的生物节律起搏器的神经缺失和少量淀粉样斑块沉积,松果体分泌的褪黑素减少,导致昼夜节律紊乱[7]。这不仅影响痴呆患者睡眠质量,还会加重其认知障碍和激越行为,增加照护者负担[8-9],成为促进患者提早进入照护机构的因素[10]。2014年意大利痴呆研究协会睡眠研究小组提出将非药物干预作为改善痴呆患者睡眠质量的起始策略[11],但对其具体实施方法尚未详细说明。研究显示,非药物干预中环境调整、光照疗法、穴位指压疗法、多感官刺激疗法等非药物干预对痴呆患者睡眠障碍有较好的疗效[12-13]。但这些非药物干预散在分布在指南、系统评价和原始研究中,缺乏整合。本研究对相关证据进行全面检索、评价及汇总,为制定痴呆患者睡眠障碍管理规范提供依据。
1 资料与方法
1.1 文献纳入与排除标准
纳入标准如下。①人群:经二级及以上医院确诊的痴呆患者;②干预:含睡眠障碍非药物干预的明确推荐意见或干预措施,如环境调整、光照疗法、音乐疗法、芳香疗法等;③结局:睡眠质量、睡眠时间等;④场所:医院、长期照护机构、居家;⑤文献类型:循证指南、专家共识、最佳实践信息手册、推荐实践、证据总结、系统评价及随机对照试验(RCT)和类实验研究。排除标准:重复发表或翻译版本;无法获得全文;处于研究计划书阶段;已有更新版本。
1.2 检索策略
按照证据金字塔“6s”模型,计算机检索BMJ best practice、Up To Date、英国国家临床医学研究所(NICE)、加拿大安大略注册护士协会(RNAO)、苏格兰学院间指南网、医脉通、WHO、国际阿尔茨海默病协会、阿尔茨海默病协会、澳大利亚阿尔茨海默病协会、美国心理协会、美国老年学学会、欧洲神经学会、 Joanna Briggs Institution(JBI)循证医学保健数据库、The Cochrane Library、 PubMed、CINAHL、E mb a s e、Web of S c ie n c e、PsycINFO、中国知网、万方数据库。以“痴呆/认知障碍/认知症/阿尔茨海默/失智”“睡眠/失眠/睡眠紊乱/睡眠障碍/睡眠问题”为中文检索词,以“dement*/Alzheimer*”“sleep disorders/sleep disturbances/dyssomnias/sleep wake disorders/somnipathy/ insomnia/sleep*/sleep initiation and maintenance disorders”为英文检索词,检索时限为建库至2021年4月30日。
1.3 文献质量评价
由2名研究者独立进行,若遇分歧,通过讨论或由第3人裁定。
(1)指南:采用临床指南研究与评估系统Ⅱ(Appraisal of Guidelines for Research & EvaluationⅡ,AGREEⅡ)[14]评价指南质量。包括6个领域、23个条目,每个条目以1~7分评分,并评价总体质量,结合各领域标化得分分为3级推荐:6个领域得分均≥60%为A级;得分<60%并且≥30%的领域数≥3个,需修改完善后推荐使用为B级;得分<30%的领域数≥3个为C级。
(2)专家共识、最佳实践:采用JBI对专家意见和专业共识类文章的质量评价工具[15]评价专家共识、最佳实践的质量。包括6个条目,对每个条目作出“是”“否”“不清楚”“不适用”的判断。
(3)系统评价:采用质量评估工具(A Measurement Tool to Assess Systematic Reviews 2,AMSTAR-2)[16]评价系统评价的质量,共16个条目,其中2、4、7、9、11、13、15为关键条目。对结果的可信度分为高级、中级、低级和极低级。
(4)RCT和类实验研究:分别采用Cochrane手册[17]和JBI质量评价工具[18]评价RCT和类实验研究的质量。
1.4 证据提取、翻译与整合
由2名研究者独立进行,有争议之处通过讨论或由第3人裁定。整合时若推荐意见一致或互补,则进行合并;若不一致,以证据质量高、年代新的文献为准;若一条推荐意见中含多个要点则要进行拆分。采用JBI 2014版[19]证据预分级系统对纳入证据划分等级。根据研究设计类型的不同,将证据等级划分为Level 1a至Level 5c,研究设计越严谨,证据等级越高,其中Level 1a为最高级别,Level 5c为最低级别。
2 结果
2.1 一般特征
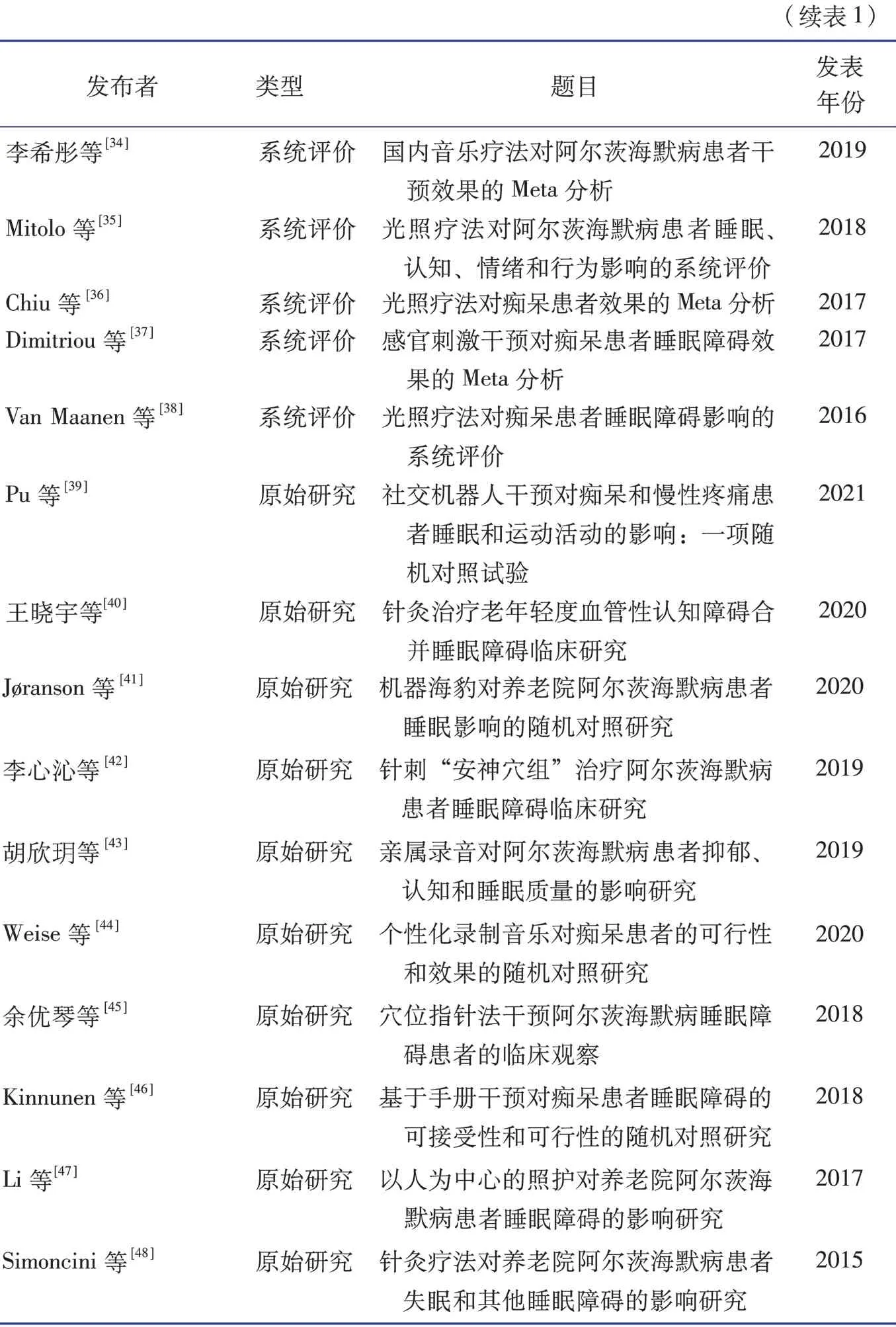
共纳入文献31篇,包括指南4篇[11,20-22],专家共识3篇[23-25],最佳实践1篇[26],系统评价13篇[12,27-38],原始研究10篇[39-48]。纳入文献的一般特征见表1。

?
?
2.2 质量评价结果
2.2.1 指南
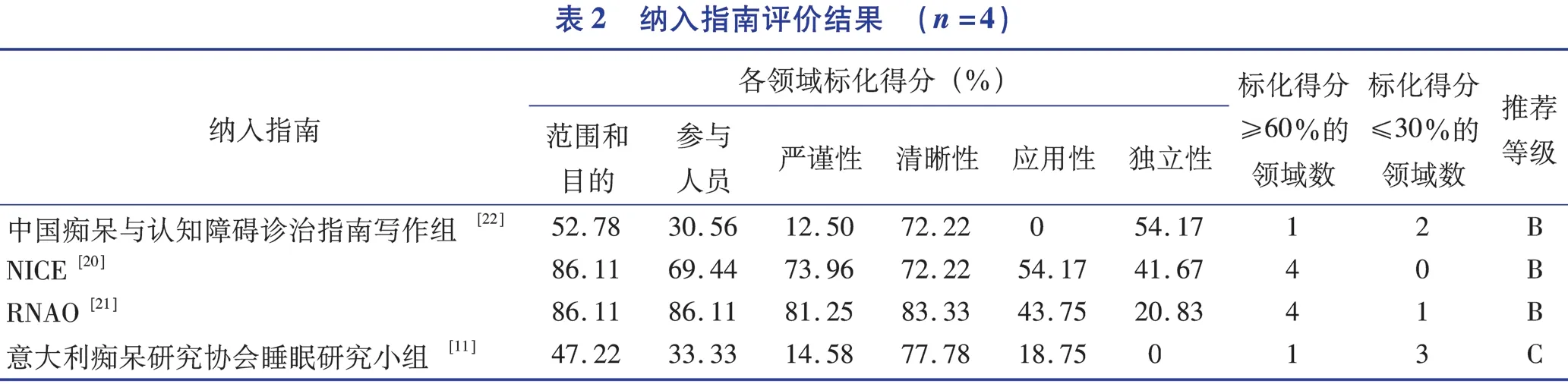
(1)组内相关系数:4部指南ICC值均>0.75,显示评价者间一致性较好。
(2)各领域得分:3部指南为B级推荐,1部为C级。其中范围和目的、清晰性领域得分较高,应用性和独立性领域得分较差,见表2。
2.2.2 专家共识、最佳实践
纳入专家共识3篇,最佳实践1篇,整体质量较好,见表3。
2.2.3 系统评价
纳入的13项系统评价大部分质量不高,10篇(76.92%)未报告计划书,10篇(76.92%)未给出全面的文献检索策略,12篇(92.31%)未列出排除文献的清单,8篇(61.54%)未使用适当的统计分析方法进行结果合并分析,10篇(76.92%)未讨论发表偏倚对结果的可能影响。
2.2.4 RCT和类实验研究
纳入的9篇RCT质量尚可。纳入1篇类实验研究,仅条目5(结局指标的测量)、条目6(随访情况)为否,其他均为是。
2.3 证据汇总
汇总29条证据,包括评估、干预方法、对照护者的指导3个方面,见表4。
3 讨论
3.1 痴呆患者睡眠障碍非药物干预内容较为全面
?

?
痴呆患者睡眠障碍非药物干预的证据总结内容涵盖评估(1-5条)、干预方法(6-21条)及对照护者的指导(22-29条)。睡眠障碍受疾病、认知、感官、环境等[3,32,49]因素影响,汇总的证据从不同影响机制来改善痴呆患者睡眠障碍,如环境调整通过改善客观睡眠条件来改善睡眠。本研究汇总的证据框架与2020年出版的为全人群提供睡眠指导的漫画版睡眠健康管理手册相似[50],除评估、干预措施及健康教育方面,还为照护者提供指导策略。目前,多篇文献[11,24,46]对于患者睡眠障碍评估、对照护者指导策略已得到一致结论。非药物干预方式均可在一定程度上改善患者睡眠状况,但尚无证据表明哪种干预方式更具优势,未来需要开展网状Meta分析。其中,光 照 疗 法[11,12,20,23,25,28,31,35-36,38,51]、感 官 刺 激[12,32,37,40,42,45,48]、认 知 行为疗法[11,29]、环境调整[46]对睡眠障碍的干预效果已有较为充分的证据支持;运动疗法可用于改善患者睡眠障碍,但证据质量较低,且机制尚不清晰,其有效性有待进一步探究。
3.2 亟待将证据进行本土化,并提升证据质量
本研究总结的证据大多来源于国外,因文化情景不同、语言不够通俗等无法直接借鉴国外经验,且存在实践者受教育水平低、不能理解证据、难以获取及使用证据等一系列问题。亟待结合我国实际情况将证据进行本土化,应用证据时建议综合考虑我国情景、利益相关者的意愿和偏好、障碍及促进因素、缩小证据与实践的差距等问题,以便成功地把证据应用到实践中。本研究除纳入4部指南、3篇专家共识和1篇最佳实践外,还纳入了13篇系统评价,涉及光照疗法、感官刺激等非药物干预,但整体可信度级别不高,建议提升系统评价计划书注册、检索策略全面透明、对发表偏倚的讨论等方面质量。近3年有较多新的原始研究,尚需要对这些原始研究进行高质量系统评价,整合为更高级别证据。
3.3 证据总结对改善痴呆患者睡眠障碍的指导意义
本研究提示,非药物干预方式能有效改善痴呆患者睡眠障碍,如光照疗法可通过改变褪黑素分泌进而改善睡眠[50],穴位按压疗法通过刺激皮肤和穴位改善睡眠。睡眠障碍与认知功能下降有关,认知行为疗法通过延缓患者认知功能衰退和维持患者功能独立性来改善睡眠[8],环境调整通过采用遮光窗帘、减少噪音干扰等客观条件来改善睡眠和认知状况,从而减轻照护者负担。此外,应对照护者提供指导,包括如何引导患者养成规律的睡眠、锻炼习惯,如何营造良好睡眠环境,这对于提高患者和照护者的生活质量具有重要意义。
4 小结
本研究系统汇总各研究中与痴呆患者睡眠障碍非药物干预相关的证据,其中环境调整、光照、感官刺激、认知行为疗法对改善患者睡眠质量有效,运动改善患者睡眠机制尚不清晰,未来有待进一步探究。

