距下关节镜辅助下经跗骨窦入路治疗Sanders Ⅱ型跟骨骨折
吴佳俊 沈超 周小小 王秀会 张琳袁
跟骨骨折发生率约占全身骨折1%~2%,其中跟骨关节内骨折占75%[1]。跟骨关节内骨折的临床治疗尚存在争议,作为关节内骨折,切开复位内固定仍是目前主流的治疗手段。在众多手术入路中,跗骨窦入路因其降低了软组织并发症及腓肠神经损伤的风险而越来越受到青睐[2-4]。特别是对于骨折粉碎程度较轻的Sanders Ⅱ型跟骨关节内骨折,是跗骨窦入路的最佳适应证[5]。然而,跗骨窦入路很难满意地暴露整个跟骨后关节面。由于跟骨的后关节面形状不规则,即使采用外侧“L”型扩大入路也很难评估后关节面复位程度[6-7]。近年来,踝关节镜已逐渐被用作诊断和治疗足踝关节内或关节外疾病的一种工具[8],目前关于距下关节镜联合跗骨窦入路治疗跟骨关节内骨折的报道甚少,而且尚无比较术中移动“C”型臂X线机透视和“干性”距下关节镜评估骨折复位的对照研究。本文回顾性分析2015年12月至2020年12月我院采用跗骨窦入路治疗的Sanders Ⅱ型跟骨关节内骨折病人的临床资料,以评估术中单纯移动“C”型臂X线机透视和联合“干性”距下关节镜在跗骨窦入路手术治疗Sanders Ⅱ型跟骨关节内骨折中的临床作用,并比较其临床疗效。
资料与方法
一、纳入标准与排除标准
纳入标准:①病人年龄≥18 岁;②新鲜、闭合性Sanders Ⅱ型跟骨关节内骨折;③术中单独采用“C”型臂X线机辅助或联合“干性”距下关节镜辅助跗骨窦入路;④无脊柱、下肢骨折等合并伤,既往同侧肢体无骨折史;⑤随访时间≥12个月。
排除标准:①开放性、陈旧性、病理性骨折;②跟骨关节外骨折。
二、一般资料
回顾性分析2015年12月至2020年12月我院手术治疗的跟骨骨折病人297 例,依上述纳入与排除标准,共纳入47 例病人。根据术中复位评估方式,分为单纯移动“C”型臂X线机透视组(简称透视组,30例)、联合“干性”距下关节镜组(简称关节镜组,17例)。两组病人年龄、性别、侧别、分型、受伤至手术时间等一般资料比较,差异无统计学意义(P>0.05,表1),具有可比性。
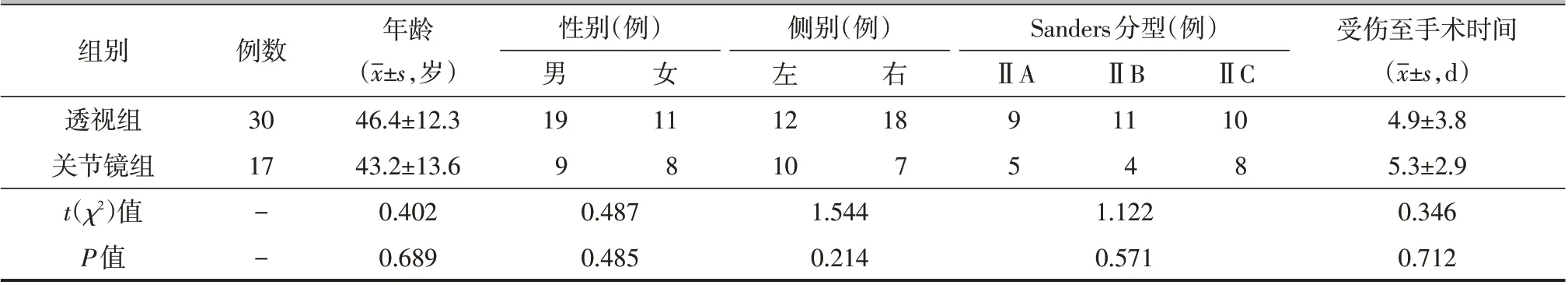
表1 两组一般资料比较
三、手术方法
入院后所有病人均先行石膏制动、患肢垫高、冷敷消肿,并予以肝素抗凝,待局部软组织情况改善后行手术治疗。术前30 min预防性静脉滴注第二代头孢菌素预防感染。
联合“干性”距下关节镜组病人均常规腰麻或全麻后取健侧卧位,患肢大腿近端三分之一处放置气囊止血带(压力45~50 kPa)。驱血成功后,切口方向从外踝尖正下方1 cm处向远端至第4跖骨基底部水平,长为3~4 cm。分离皮下组织,锐性切开跗骨窦周围的筋膜,暴露外侧距下关节面,并直视下撬拨复位骨折端及复位距下关节面,同时采用3.5 mm斯氏针沿跟骨后结节矢状面置入辅助撬拨复位距下关节面并恢复Böhler 角,予以2.0 mm 克氏针从足跟部轴向置入距骨固定距下关节。采用移动“C”型臂X线机透视跟骨后关节面,复位满意后于后关节面软骨下置入1.2 mm克氏针临时固定,使用特制跟骨夹横向加压恢复跟骨宽度及纠正内翻,复位满意后置入2.7 mm拉力螺钉。采用移动“C”型臂X线机透视再次确认恢复跟骨高度、宽度及长度。沿跗骨窦切口用骨刀锐性分离跟骨外侧壁,注意保护腓骨肌腱及腓肠神经。将特制微型钢板经皮插入外侧壁隧道中,需确认钢板位于肌腱及神经深面。将2.7 mm距下关节镜镜头沿跗骨窦切口插入探查跟骨后关节面平整性,关节镜无需接入水管,依据关节镜直视下后关节面复位情况,调整复位克氏针。复位满意后分别于跟骨前突区域、跟骨后结节区域及跟骨后关节面下方区域置入螺钉形成三角稳定结构,同时在导向器辅助下经钢板螺孔从外向内拧入一枚载距突螺钉加压支撑后关节面,若为舌型骨折需再于轴位多拧入一枚螺钉加压固定跟骨后结节舌型骨块。钢板螺钉固定后最后再次予以移动“C”型臂X线机透视及“干性”距下关节镜探查,同时确认跟骨高度、宽度、长度及跟骨后关节面平整度(见图1、2)。切口内仔细探查并充分止血,大量生理盐水冲洗后无张力下缝合切口,常规留置引流一根,弹力绷带加压包扎。
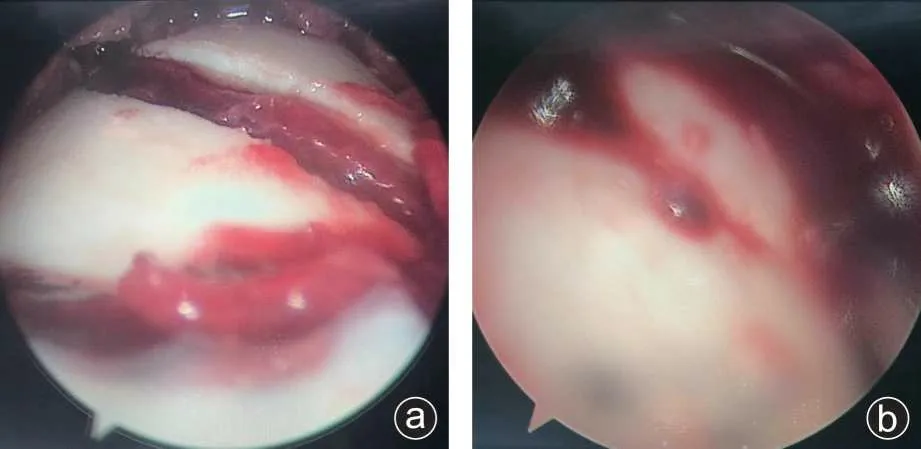
图1 跟骨骨折距下关节镜检查示意图 a:距下关节镜下可见复位后关节面仍存台阶;b:辅助复位后,关节面台阶消失
单纯透视组基本手术方法同上,但术中未使用“干性”距下关节镜探查。
四、术后处理与随访
术后予以消肿、止痛、抗凝对症支持治疗,48 h内拔除引流管。拔管后即可开始进行患肢足趾主动屈伸活动及踝泵运动,术后6~8 周可穿戴前足减压鞋部分负重,术后10~12 周复查临床及影像提示骨折愈合后可完全负重。术后3个月内每月复查跟骨正侧位、轴位及跟骨CT,出院3 至12 个月内每3 个月复查,出院12 个月后每年复查。Kurozumi 等[9]根据冠状位跟骨后关节面CT影像,评估后关节面有无台阶、缺损和成角畸形,从而将跟骨后关节面复位效果评为优、良、差三个等级。复位效果“优”定义为关节面台阶<1.0 mm,或关节面缺损<5.0 mm,或关节面成角畸形<5°。复位效果“良”定义为台阶1.0 mm至3.0 mm,或缺陷5.0 mm至10.0 mm,或成角畸形5°至15°。复位效果“差”定义为台阶≥3.0 mm,或缺陷≥10.0 mm,或角度≥15°。出院12 个月后每次随访均记录病人美国足踝外科医师协会(American Orthopaedic Foot and Ankle Society,AOFAS)踝与后足功能评分系统评分。
五、统计学处理

图2 病人,男,48岁,高坠伤致左跟骨骨折,伤后4 天行手术内固定 a~c:术前正位、跟骨轴位X线片及CT 横断位可见跟骨骨折(Sanders Ⅱ型),伴有跟骨轻度内翻;d~f:术后跟骨侧位、跟骨轴位X 线片及CT 横断可见骨折复位良好,跟骨内翻纠正,后关节面恢复平整
数据采用SPSS 19.0(IBM 公司,美国)进行统计学处理,符合正态分布的计量资料采用均数±标准差()表示,组间比较采用独立样本t检验;计数资料比较采用卡方检验;等级资料比较采用秩和检验。P<0.05为差异有统计学意义。
结 果
病人手术均顺利完成,术后Böhler 角和Gissane角均得到有效纠正(表2)。两组术后Böhler角、Gissane角比较,差异均无统计学意义(P>0.05,表2)。
表2 两组手术前后Böhler角和Gissane角比较(±s,°)
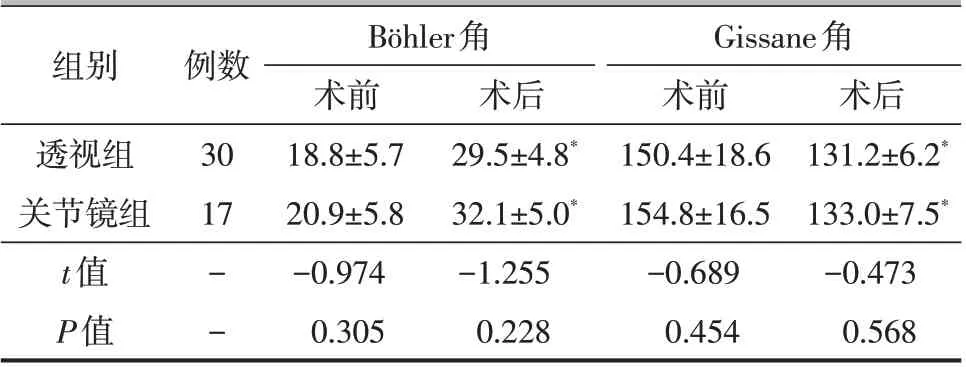
表2 两组手术前后Böhler角和Gissane角比较(±s,°)
注:与术前比较,*P<0.01
组别透视组关节镜组t值P值例数30 17术后131.2±6.2*133.0±7.5*-0.473 0.568--Böhler角术前18.8±5.7 20.9±5.8-0.974 0.305术后29.5±4.8*32.1±5.0*-1.255 0.228 Gissane角术前150.4±18.6 154.8±16.5-0.689 0.454
两组术中出血量、手术时间的差异无统计学意义(P>0.05,表3)。病人均获得随访,两组随访时间的差异无统计学意义(P>0.05,表3)。依据术后CT评估关节面复位情况,透视组复位优19例,良11例;关节镜组复位优16例,良1例,关节镜组复位情况优于透视组(χ2=3.911,P=0.048,表3)。
随访过程中病人骨折均愈合,无切口感染、皮肤软组织坏死并发症,透视组出现2例皮缘发红、皮温稍高,予以酒精湿敷等保守治疗后好转,关节镜组出现1例皮缘麻木,考虑皮神经损伤,予以营养神经药物后缓解。末次随访,关节镜组AOFAS评分优于透视组(P=0.002,表3)。
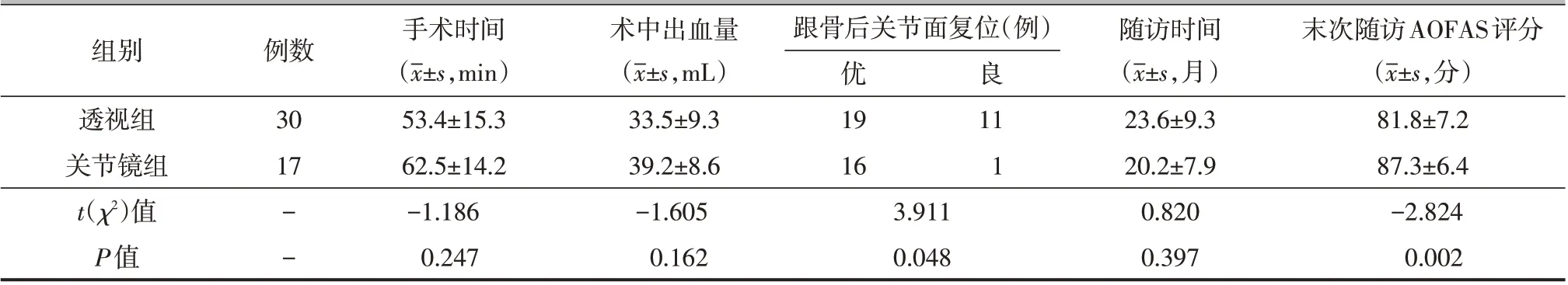
表3 两组手术时间、出血量、影像参数、复位情况及随访指标比较
讨 论
本次研究旨在评估与传统单纯“C”型臂X 线机辅助相比,联合“干性”距下关节镜辅助下经跗骨窦入路治疗Sanders Ⅱ型跟骨关节内骨折的疗效是否存在差异。47例入组病人均采用了跗骨窦入路,尽管目前治疗跟骨关节内骨折的“金标准”仍然为传统外侧“L”型切口入路[10],但诸多报道表明这种入路常伴有腓肠神经损伤、切口皮瓣坏死、切口感染等并发症[11]。跗骨窦切口入路作为跟骨微创入路的一种,大幅度降低了跟骨骨折手术切口相关的并发症,同时也缩短了跟骨骨折病人入院后手术等待时间[12],目前有大量报道证实经跗骨窦切口入路治疗Sanders Ⅱ、Ⅲ型跟骨关节内骨折已经得到了满意的疗效[4,11-12]。但是由于跟骨后关节面不是一个规则的关节面,通过跗骨窦切口入路只能看到外侧部分后关节面,尚无法完整暴露整个跟骨后关节面,术中直视下复位比较困难,还需依赖多次的移动“C”型臂X线机透视。研究表明通过透视得到的后关节面复位质量无法保障,因为不同标准的透视方法及透视质量误差很大[13]。许多临床及生物学研究表明,跟骨后关节面的解剖复位对于治疗跟骨关节内骨折至关重要。但有学者指出术中评估跟骨后关节面的复位程度十分困难,因为距下关节具有独特的形状,即在横断面及矢状面上是凹凸不平的,跟骨后关节面的关节内台阶也可能常被忽略[3]。Nosewicz 等[14]报告了术后三维CT 检查评估跟骨关节内骨折复位的准确性,在所有病例中,只有64%的病例在术后三维CT评估中显示出高于良好的复位等级。
随着关节镜技术在足踝外科的应用推广,通过关节镜辅助治疗跟骨关节内骨折带来了新的希望和方向[15]。Schepers等[16]指出即便是使用Broden位来透视也常常无法准确显示跟骨后关节面的内侧台阶,所以依靠术中移动“C”型臂X 线机透视确认跟骨后关节面的复位情况十分困难,如果存在1 mm以上的跟骨后关节面台阶将导致整个跟骨距下关节的生物力学改变,足跟疼痛及创伤性关节炎将随之而来。“干性”距下关节镜的应用可以大大降低术中移动“C”型臂X线机透视的次数,精确监测后关节面的复位情况,同时彻底清理距下关节内游离组织[17]。本次研究中关节镜组较透视组在跟骨后关节面复位上获得了更好的效果,特别是骨折间隙能得到更好的复位效果,且最终获得了更高的AOFAS 功能评分。笔者认为术中移动“C”型臂X线透视和“干性”距下关节镜联合监视下复位跟骨后关节相较于单纯移动“C”型臂X线透视能得到更好的复位效果。特别是Sanders ⅡB或Sanders ⅡC骨折,由于骨折线位于跟骨后关节面内侧,通过跗骨窦切口直视下复位往往无法达到精确复位效果,术后CT往往提示有较明显的间隙及台阶。Barrick 等[18]研究表明当跟骨后关节面无明显台阶移位时,小于3 mm的骨折间隙是允许的,对于骨折术后远期功能没有影响,所以跟骨的后关节面复位对于台阶移位的纠正更为重要,这与本研究结果相契合。丁凯等[19]研究表明与传统跟骨骨折切开复位内固定相比,采用距下关节镜辅助经皮螺钉复位能减少伤口麻木、皮肤坏死并发症,且降低术后1年复位丢失风险。在另一项对80例病人的前瞻性研究[20]中也证实距下关节镜辅助可降低Sanders Ⅱ、Ⅲ型跟骨骨折ORIF 伤口并发症。Grün等[13]采用距下关节镜辅助下的经皮复位螺钉固定26 例跟骨骨折,取得了良好的效果,建议对合适的病人可采用此方法。
“干性”距下关节镜的优势在于可直接经跗骨窦切口探查,无需另作额外切口,直接通过原切口内置入“干性”距下关节镜探查跟骨后关节面平整度。通过临床操作证明,由于大量减少术中透视次数,虽然增加关节镜探查操作,但手术时间较单纯移动“C”型臂X线机透视无明显延长。通过“干性”距下关节镜下观察跟骨后关节面复位效果比单纯移动“C”型臂X线机透视更直观和精确,且这种“干性”关节镜技术在术中操作十分简单,大大减少手术医师的学习曲线。
本研究的局限性在于为回顾性研究,且病例数较少,后续需进行更大样本量的前瞻性研究,提高结论的可信度。综上所述,“干性”距下关节镜联合跗骨窦入路手术治疗Sanders Ⅱ型跟骨关节内骨折可取得满意的临床疗效,特别对于跟骨后关节面复位更直观和精确,值得临床推广应用。