糖尿病视网膜病变的流行病学、病因学与发病机制研究现状△
万文萃 龙 洋
糖尿病视网膜病变(DR)是全球工作年龄人群视力丧失的主要原因。虽然糖尿病可以影响除视网膜以外眼睛的其他部位,包括眼前段和视神经,但DR仍然是糖尿病影响视力的主要病因[1-2]。DR有三种形式:非增生型糖尿病视网膜病变(NPDR),增生型糖尿病视网膜病变(PDR)和糖尿病黄斑水肿(DME),存在严重的NPDR、PDR或DME定义为威胁视力的糖尿病视网膜病变(VTDR)[3]。在过去的40年里,有许多评估DR的发病率、风险因素和发病机制的研究。本文对DR的流行病学、病因学与发病机制研究现状进行述评,以期为DR的临床预防和诊治提供进一步参考。
1 DR的流行病学
随着糖尿病患病率的增加和人群寿命的延长,DR已成为许多国家工作年龄人群视力丧失的主要原因[4],DR的患病率因种族、地区、经济水平等的不同而存在差异,患病率虽较以前得到控制,但全球范围内患病人群仍较庞大,带来不小的公共卫生挑战和经济负担。自1990年到2015年,VTDR人群从140万增加到260万,其中女性比男性更常见[优势比(OR)为2.52],到2020年上升至约320万[5]。最近对59项以人群为基础的研究进行的荟萃分析结果表明[1],在糖尿病个体中,DR的全球患病率为22.27%,VTDR为6.17%;2020年,全球患有DR、VTDR的成年人数量分别约为1.031 2亿、2854万,到2045年,预计将分别增加到1.605亿、4482万。DR患病率最高的地区是非洲(35.90%)和北美及加勒比地区(33.30%),最低的是南美洲和中美洲(13.37%)。在调整居住地类型、反应率、研究年份和DR诊断方法的多元回归模型中,西班牙裔(OR为2.92)和中东人群(OR为2.44)的糖尿病患者比亚洲人更容易发生DR。据估计,糖尿病人群中DR患病率为34.6%,VTDR为10.2%, DME为6.8%[6-7]。在美国,2050年预计约1600万人患有DR[8];
在欧洲,估计DR患者将从2019年的640万增加到2050年的860万,其中30%需要密切监测或治疗[9];同样的情况也发生在我国,2010年我国糖尿病人群DR患病率为18.45%,45岁以上DR患者约1316万人[10]。2016年,我国一项多医院横断面研究中发现DR患病率为27.9%[11];2017年,在我国6个省份的多中心研究发现,DR的总体患病率为34.1%[12]。据预测,2045年我国糖尿病人群将达到1.74亿人[2],DR人群将超过此前的两倍[1]。在我国台湾省,2005 年至 2014 年糖尿病眼病的患病率为3.75%~3.95%,视力不佳和失明的患病率为0.29%~0.35%[13]。在韩国,DR的患病率从 2006 年的 14.3% 上升到 2013 年的 15.9%[14]。在东南亚,34%的马来西亚成年糖尿病患者存在DR[15],另一项该地区的大样本横断面研究发现,DR患病率为13.5%[16]。研究报道中我国DR患病率存在较大地域差异,为11.9%~43.1%,北部地区(28.7%)高于南部地区(26.9%)[11],糖尿病人群中DR的10年发病率为75%,64%进展为严重NPDR,17%发展为PDR,35项基于人群的研究发现,1型糖尿病患者的DR、PDR和DME患病率(77%、32%、14%)显著高于2型糖尿病(32%、3%、6%),这与糖尿病的持续时间无关[17]。DR的严重程度不仅影响患者的生活质量,而且还可预测有无全身的并发症、血管和非癌症死亡率[18]。
在糖尿病眼病患者的视力障碍中,DME是导致视力丧失的常见原因[19],大约20%的1型糖尿病患者和14%~25%的2型糖尿病患者在10年随访中出现DME[20]。美国威斯康星州DR流行病学研究 (WESDR)显示,1型糖尿病患者10年DR的发病率为20.1%,25年为29.0%,在14年达到顶峰并且从14年到25年的增长很小[21-22]。糖尿病患者中DME的发病率不一致。在各种基于人群的研究中,1型糖尿病患者的DME患病率为4.2%~7.9%,2型糖尿病患者为1.4%~12.8%[23]。据估计,全球具有临床意义的DME为4.07%,2020年有临床意义的DME人群约有1883万,到2045年这个数字预计增加到2861万[24]。
2 DR的病因学
2.1 糖尿病病程1型糖尿病患者在患病的前10年内病情稳定,10%病程超过10年的1型糖尿病女性患者发生了DR[25]。2000年,一项基于糖尿病合并妊娠患者的研究发现,糖尿病病程对预测PDR的进展尤为重要,在病程超过15年的糖尿病患者中,38%在孕期进展到PDR,而病程小于15年的患者中,18%进展到PDR[26]。25%的1型糖尿病患者会在5年后发生DR,10年这个数字接近60%,15年达到80%,病程20年后大约50%的1型糖尿病患者将会出现PDR[3,27-28]。病程超过15年,约18%的患者进展为PDR,这个数字在1型和2型糖尿病间无明显差异[27,29]。但一旦发生DR,糖尿病病程在DR进展中的预测作用不如血糖控制重要。
2.2 糖化血红蛋白较高水平的糖化血红蛋白(HbA1c)与DR的进展显著相关[30-31],与没有DR的患者相比,DR患者的HbA1c水平显著更高[32],血糖变异性与2型糖尿病患者的DR密切相关[33],强化血糖控制(通过HbA1c水平衡量)可降低DR的发病率和进展[34]。纠正餐后高血糖对于预防DR也很重要[35],因高血糖对视网膜的影响存在代谢记忆[36],HbA1c的控制也具有记忆效应[37]。已有研究表明,HbA1c每降低1%,DR发展风险降低35%,DR引起的视力损失发生率降低25%,DR引起的严重视力下降的发生率降低15%[38]。但一项手术治疗肥胖的研究结果表明,18.9%术前没有DR的患者在术后第1年出现DR[39],因此,HbA1c不应迅速降低。在1型糖尿病患者中,与HbA1c为9%的患者相比,HbA1c低于7%可减轻75%的DR发生,阻止54%的病例进展[40]。
2.3 高血压在2型糖尿病患者中,有明确的证据表明血压(包括收缩压和舒张压)较高与DR进展相关[11,41]。一项基于不同人群的大样本研究证实,血压控制不佳、高血压未经治疗、收缩压和脉压升高均与DR显著相关[42]。一项Meta分析结果发现,血压降低与视网膜病变风险降低13%相关[43],肾素-血管紧张素系统抑制剂可降低DR发病风险和改善DR消退可能,严格的血压控制可减少DR的恶化[44]。
2.4 其他其他可能影响DR产生的因素包括:并发肾病或肾功能下降[45],出现尿微量白蛋白、血清高肌酐、吸烟[46]、较高的体重指数(尤其是更高腰臀比)[47]、较高的空腹血糖、胰岛素的使用、血脂异常[11]。最近的研究还发现,残余高水平胆固醇与DR的发生和严重程度呈正相关,提示DR可能还受到复杂脂质谱的影响[48]。性别差异在DR发生中的作用尚无统一结论,数个研究表明,患有 2 型糖尿病的女性患DR的概率高于男性,但男性拥有更严重的视网膜病变、更高的视力不佳或失明的发生率[13-14,49- 50]。近年我国一项对1022名人群横断面的研究发现,男性是DR发生的危险因素,但在多医院的横断面研究中未发现DR发生的性别差异[51]。此外,妊娠期血容量的增加、激素变化、胰岛素样生长因子-1升高等均可能导致毛细血管内皮损伤并加剧DR进展[52]。亦有研究显示,褪黑素的水平也会对单纯糖尿病进展为合并有DR的2型糖尿病有影响[53]。缺乏身体活动、生物标志物(VEGF、C 反应蛋白和同型半胱氨酸等)[54]等危险因素也有部分报道,但各研究间未显示出与DR发生的强相关,还需要更多前瞻性队列研究加以验证。
3 DR的发病机制
3.1 血-视网膜屏障破坏正常的血-视网膜屏障通过单层黏附的内皮细胞和周细胞、星形胶质细胞、小胶质细胞之间的紧密连接形成,受到两种机制的调节,一是涉及内皮间紧密连接的打开和关闭(细胞旁通路);二是涉及内皮细胞的运输囊泡(跨细胞通路)。高血糖对视网膜血管细胞有显著的代谢影响,DR早期事件是白细胞黏附于视网膜血管内皮,导致血管内皮细胞死亡、血管渗漏和毛细血管闭合,慢性高血糖导致血管内皮细胞损伤,高血糖导致缺氧引起视网膜毛细血管扩张或早期局部损伤导致完整血管的代偿性扩张。持续的细胞损失导致无细胞毛细血管和微动脉瘤形成,视网膜毛细血管阻塞导致视网膜缺血和缺氧,严重的发展为视网膜新生血管[55](图1)。血管内皮损伤、微动脉瘤的发展和点状视网膜内出血是NPDR的早期标志。DR的血管变化具有明显的特征:按严重程度分级的临床可见病变,与视网膜毛细血管的细胞变化和血-视网膜屏障的病理变化密切相关。血-视网膜屏障的破坏和多种炎症细胞因子和血浆蛋白的渗漏使眼底镜下可以观察到硬性渗出物。随着疾病的进展,血管收缩和毛细血管闭塞导致毛细血管受损和视网膜缺血。在这个阶段可以看到“棉绒斑”的存在。在DR的终末期,严重缺氧导致新生血管形成、玻璃体积血和视网膜脱离。糖尿病性黄斑病变可以是缺血性、渗出性,并且可发生在糖尿病的任何阶段,可能并不总是由驱动视网膜病变严重程度的相同细胞因子驱动,可能存在多种炎症的诱发因素,但常见于晚期NPDR和PDR,并受到较高基线HbA1c和收缩压的影响[56]。
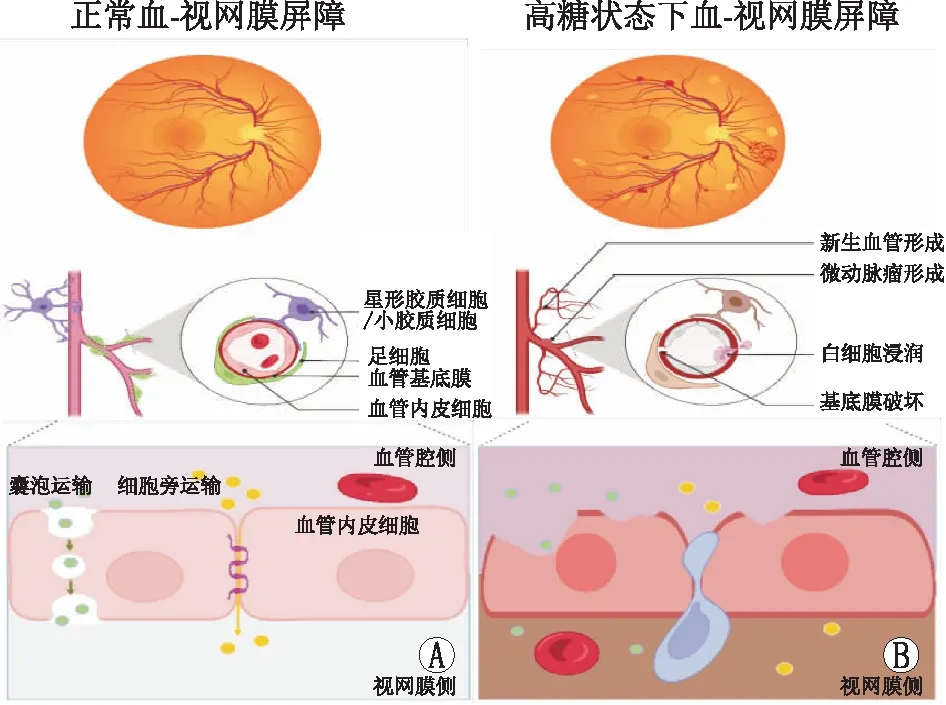
图1 正常和高血糖状态下的血-视网膜屏障示意图 A:正常的血-视网膜屏障,可见由单层黏附的血管内皮细胞、周细胞、星形胶质细胞和小胶质细胞组成,受到囊泡通路和细胞旁通路两种机制的调节;B:高血糖状态下血-视网膜屏障,可见白细胞黏附于视网膜血管内皮,导致血管内皮细胞死亡、血管渗漏和毛细血管闭合,慢性高血糖导致血管内皮细胞损伤,高血糖导致缺氧引起视网膜毛细血管扩张或早期局部损伤导致完整血管的代偿性扩张。
视网膜缺血导致非灌注状态上调了VEGF的表达,VEGF能介导周细胞凋亡,是驱动PDR最重要的细胞因子,VEGF受体调节血管生成素1和血管生成素2[57],在炎症、缺氧时水平升高,血管生成素1与壁细胞和神经胶质细胞诱导、维持血-视网膜屏障有关,血管生成素2在糖尿病血管功能障碍患者,如DME、PDR眼中升高;高血糖导致人视网膜血管内皮细胞分泌血管生成素1减少,从而引起内皮细胞的损失[58]。
其他促血管生成细胞因子:胰岛素样生长因子、肝细胞生长因子、促炎细胞因子也参与PDR的发病机制。研究发现,PDR患者玻璃体中细胞因子,包括神经调节蛋白1、神经生长因子受体(NGFR)等增加,PDR患者的增殖膜中胶质细胞和脑源性神经营养因子的mRNA水平升高[59]。缺氧、氧化应激、炎症等病理过程通过转录调节等刺激VEGF的表达。
3.2 视网膜神经变性有充分的证据表明,在DR早期存在相当大的视网膜神经元损伤,神经元变化在结构和功能上与血管变化并重[60]。DR可能是一种视网膜神经退行性疾病,最近研究证据表明,神经胶质、神经、微血管功能障碍相互依赖并密切参与DR的发展[61],高血糖对神经细胞的影响早期难以监测[62],视网膜是体内代谢最活跃的组织,因此更容易发生氧需求和供应的变化。与有丰富血管脉络膜供应的外层视网膜相比,内层视网膜的视网膜血液供应稀少,因此,糖尿病引起的非灌注缺血主要影响内层视网膜神经元是可以理解的,然而,视网膜的大部分能量消耗与光感受器的活动有关,特别是在暗适应和神经递质的循环中。这些神经元活动触发了血管系统的调节机制,而血管系统提供了神经元组织的代谢需求。视网膜神经节细胞、大胶质细胞(包括Müller和星形胶质细胞)、小胶质细胞的结构和功能损伤是DR的早期事件,且可能早于临床表现的微血管变化特征[63-64],这意味着在可见微血管变化和由此产生的并发症阶段再进行干预DR可能为时已晚。
在DR中,视网膜神经元受到影响后导致血管并发症,刺激化学信号介导的保护机制,信号之一可能是VEGF。VEGF在疾病早期释放,作为对神经元应激的即时反应,VEGF不仅是血管反应的强大诱导剂,而且还在视网膜中发挥重要的神经保护作用。神经保护剂治疗除了减少VEGF表达释放外,还抑制其他多种重要分子的释放,从而发挥多靶点效应,保护微血管避免其损伤,预防晚期DR发生。大量视网膜神经元保护剂包括各种抗氧化和抗炎物质,通过神经保护或条件VEGF表达释放限制病理性血管形成,早期使用营养物质或神经肽可能在DR的早期阶段发挥治疗作用[65]。
事实上,在DR发作之前或轻度DR阶段,对比敏感度、色觉功能、暗适应、视野等几种功能异常已被报道[66-67]。最近的前瞻性研究[68]监测了2型糖尿病和早期DR患者在2年内毛细血管灌注和神经退行性病变,黄斑中心凹旁毛细血管功能障碍和视网膜内神经变性的亚临床症状以及伴随的视网膜外层变薄同时出现,并且在可见的疾病早期也高度进展。即使没有DR,病程≥10年的糖尿病患者的多焦视网膜电图也呈现P1潜伏期延迟,波幅降低,提示早期视网膜神经功能改变[69]。
3.3 氧化应激氧化应激是活性氧产生和清除之间的不平衡引起细胞病变的结果,四种典型的代谢异常与高血糖诱导的视网膜氧化损伤有关:晚期糖基化终末产物积累、蛋白激酶C激活、多元醇途径和己糖胺途径中的通量增加,这些途径增加活性氧的产生,引发氧化应激,激活与DR进展密切相关的级联反应[59],同时氧化应激也加剧上述代谢途径的异常,形成恶性循环。活性氧的过度积累诱导线粒体损伤、细胞凋亡、炎症反应、脂质过氧化以及视网膜结构和功能改变(包括微循环和神经退行性变)。糖尿病小鼠模型中已验证高血糖通过促进视杆细胞溶质钙升高激活钙离子敏感蛋白酶,从而导致氧化应激和炎症[24]。许多研究支持抗氧化剂在DR发病机制中的有益功能,在 DR 患者中,口服含有 α-硫辛酸、染料木黄酮和维生素的抗氧化剂 1 个月可改善视网膜电图振荡电位[70]。使用多成分营养配方已显示可改善糖尿病患者的视觉功能并降低血清炎症因子,这一令人鼓舞的结果在一定程度上证实了这些抗氧化剂的有益作用[71]。然而其他研究也表明,补充抗氧化剂(维生素和β-胡萝卜素)与减轻2型糖尿病患者视网膜病变严重程度之间没有明显的相关性[72]。因此,尽管动物模型的结果令人鼓舞,但由于缺乏组织良好的纵向队列研究,临床试验中的抗氧化剂的使用仍然没有明确的结论。临床结果也可能受到其他一些因素的影响,例如给药时间和抗氧化剂的剂量等。此外,血-视网膜屏障影响抗氧化剂的运输也可能是一个限制因素。但目前尚无可靠临床试验数据证实。
3.4 炎症炎症通路在非VEGF依赖性的DR的发病机制中发挥重要作用,通过多种细胞因子介导白细胞淤滞,促进毛细血管闭塞,白三烯介导毛细血管内皮损伤从而增加血管内皮通透性。一项对636例微动脉瘤的瘤体检测结果显示,31%发现炎症细胞,同时微动脉瘤大小的最强预测因子是炎症细胞的多寡,因此炎症细胞的腔内聚集可能是微动脉瘤的晚期特征[73]。由于高血糖导致白细胞整合素(CD11a、CD11b 和 CD18)表达增加,白细胞整合素趋化白细胞趋化黏附分子(细胞间黏附分子-1、血管细胞黏附分子-1、血小板内皮细胞黏附分子 1、E-选择素和 P-选择素)、细胞骨架蛋白PDZ和LIM结构域蛋白1等[74]。趋化因子,如单核细胞趋化蛋白-1、巨噬细胞炎症蛋白-1α和巨噬细胞炎症蛋白-β,它们吸引和激活白细胞,以及炎症细胞因子,如肿瘤坏死因子 α (TNF-α)、白细胞介素 6 (IL-6)、IL-8、IL-1β,并在DR进程中加剧这一过程[75]。
玻璃体内类固醇对血-视网膜屏障的短暂但显著的影响进一步证实了炎症在视网膜病变发病机制中的作用。类固醇有效抑制引起DME的多种介质,包括VEGF、TNF-α、IL-1β和趋化因子,也抑制促进白细胞稳定和内皮细胞紧密连接下调的分子[76],玻璃体内注射曲安奈德、地塞米松等皮质类固醇可迅速减轻DME,改善视力,但带来的白内障和青光眼等不良反应更高,目前用作二线选择。小胶质细胞的激活可触发炎症介质的分泌[77],炎症细胞因子如IL-1β、IL-6、IL-8和TNF-α在DR患者的玻璃体样本中含量升高,且与DR的严重程度相关[78-79],引起DR的早期发生。
3.5 遗传免疫中枢基因EEF1A1、RPL11和RPS27A的高表达与血管内皮细胞功能障碍和病理改变密切相关,参与慢性细胞炎症的发育、趋化和增殖等病理过程[80]。VEGF基因多态性已被证明和DR风险相关,其中rs2010963 与亚洲人的 NPDR 相关,并且与亚洲人总人口中的PDR相关;rs833061 和 rs699947 多态性与亚洲人或高加索人的 PDR 相关,而 rs699947 与总人群中的 NPDR 风险相关[81]。最近一项关于 VEGF 基因多态性与 DR 之间关联的荟萃分析发现,rs833061的C等位基因与 DR 易感性呈正相关[82]。
不规则的表观遗传修饰和核因子活性异常和高血糖介导的线粒体功能障碍也发生在DR中,表观遗传修饰对抗氧化防御系统的抑制也导致活性氧清除和产生之间的不平衡,进一步引起氧化应激,即使血糖浓度恢复到正常水平,也会持续很长时间,存在代谢记忆现象[83]。通过组蛋白修饰、DNA甲基化和非编码RNA尤其是小RNA在内的表观遗传机制在各种糖尿病并发症的发生中发挥重要作用。
1型糖尿病被认为是一种自身免疫性疾病,可能与病毒感染有关,自身免疫也驱动DR的疾病进展,在DR的视网膜损伤过程中,许多组织特异性视网膜蛋白充当自身抗原,循环T细胞参与白细胞停滞,DR的自身免疫成分存在于病理性视网膜环境中[84]。
4 总结
许多与高血糖相关的相互关联的生化机制与DR的发病机制有关。眼部微血管病变和神经退行性病变并行,内皮细胞功能障碍导致微血管病是DR的主要因素,包括白细胞黏附、基底膜增厚和周细胞丢失、血-视网膜屏障受损、新生血管形成,慢性炎症和视网膜神经变性在DR的早期表现中更多,遗传免疫通过各种细胞因子也参与DR的发病机制,在DR中视网膜炎症和血管损伤相互促进和调节。已明确血糖对DR发生的强预测作用,越来越多研究揭示DR除高血糖带来的血管病变外,还有全身血管改变、炎症因子、复杂脂质谱的参与影响。越来越多的人认识到DR,尤其是DME的发病机制是多因素的,这解释了为什么可能需要多种治疗选择来对抗疾病的预防和进展。DR的发展与糖尿病病程较长、高血糖、高血压、血脂异常密切相关,除了不可改变的病程因素外,随着对DR病因及发病机制的研究深入,早期进行除血糖之外的附加干预措施能进一步减轻视网膜病变进展和视力丧失程度。
针对新生血管形成和黄斑水肿的几种途径有效的局部治疗可能彻底改变DR的治疗,未来的治疗前景关注DME 的个体化管理,研究玻璃体内作用时间更长的新型抗 VEGF 药物,端口输送系统用于抗 VEGF、血清和房水的炎症细胞因子,评估指导治疗的DR生物标志物,研发针对不同生化途径的药物(例如血管生成素 2 和 IL-6),应用神经保护剂预防早期DR病变,这些新目标可能会成为替代疗法或与抗VEGF联合使用,多中心随机临床试验未来为这些新药提供一级证据。

