甲状腺乳头状癌超声特征与淋巴结转移相关性分析
曾 华,黄 荣,张夏玲,冼景霞(通信作者)
(广州市第十一人民医院超声科 广东 广州 510700)
甲状腺癌是临床常见的恶性肿瘤。据统计,甲状腺癌占全球癌症发病率第9位,且妇女多发,是男性的3倍[1]。甲状腺癌最常见的类型是甲状腺乳头状癌(papillary thyroid carcinoma,PTC),占比超过80%[2]。PTC虽生长缓慢,恶性程度不高,预后不良情况较少,但颈部淋巴结转移较早。淋巴结转移和血行转移是恶性肿瘤不良预后的主要危险因素。术前评估颈部淋巴结的转移与否决定了PTC的手术方式。本研究旨在通过术前超声检查颈部淋巴结情况并分析PTC肿瘤超声声像图特征,充分预估颈部淋巴结转移的可能性,为临床制定手术方式提供参考依据。
1 资料与方法
1.1 一般资料
选取2017年1月—2020年12月经广州市第十一人民医院超声检查诊断为甲状腺癌并经随访手术病理证实为PTC患者96 例。其中女53例,男43例;年龄24~78岁,平均年龄(41.1±10.79)岁。纳入标准:经手术病理证实为PTC;有完整的病史资料、清晰的超声图像以及手术病理结果。排除标准:有鼻咽癌、淋巴瘤等颈部恶性肿瘤或身体其他部位恶性肿瘤史;病史资料或超声图像保存不完整;无手术病理结果或经病理检查证实非PTC。
1.2 方法
应用西门子ACUSON S3000、ACUSON Sequoia、飞利浦EPIQ 7超声诊断仪器,高频线阵探头,探头频率(5~18)MHz。由2位副高级职称医师分析超声图像特征并详细记录。收集所有患者的基本信息,包括年龄、性别、肿瘤个数、位置(左、右叶及峡部)、最大径(mm)、边界是否清晰、形态、有无钙化(砂砾样、粗大、蛋壳样)、纵横比(≥1、<1)、被膜完整性、紧邻气管/血管、颈部淋巴结数量、大小、形态、位置(I~Ⅵ区)、纵横比、淋巴门显示是否清晰、血流(稀少、丰富、环状)等情况,分析是否为转移淋巴结。根据《2020甲状腺结节超声恶性危险分层的中国指南:C-TIRADS》确定肿瘤恶性特征数量,包括垂直位(纵横比>1)、实性、极低回声、点状强回声(砂砾样钙化)、边界不清等。淋巴结恶性判断标准为:纵横比<2;淋巴门结构不清;血液供应丰富;有砂砾样钙化。2位医师意见不一致时,通过协商确定。
1.3 统计学方法
运用统计学软件SPSS 26.0对数据进行分析,计量资料以均数±标准差()表示。用χ2检验分析单因素分类变量。有序以及定量变量的多因素分析使用秩和检验。用Logistic回归模型分析二分类变量。以P<0.05为差异有统计学意义。
2 结果
96例PTC分为颈部淋巴结转移组(13例)和无颈部淋巴结转移组(83例)。单因素分析结果显示,性别、紧邻气管/血管及被膜不完整比较差异有统计学意义(P<0.05);肿瘤最大径、位置、边界、有无砂砾样钙化、纵横比、内部回声比较差异无统计学意义(P>0.05),见表1)。秩和检验结果显示,恶性特征数量比较差异有统计学意义(P<0.05),数量越多越容易转移;年龄及恶性肿瘤个数比较差异无统计学意义(P>0.05),见表2。二分类Logistic检验结果显示,性别、恶性特征数量、被膜不完整比较差异有统计学意义(P<0.05),见表3。

表1 PTC淋巴结转移组和无转移组超声特征单因素分析[n(%)]

表1(续)

表2 PTC淋巴结转移组和无转移组秩和检验
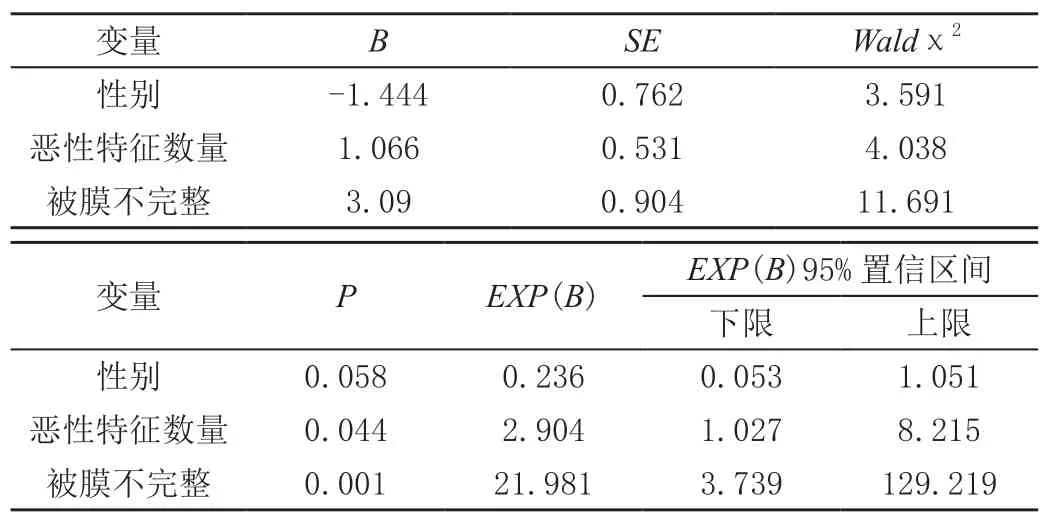
表3 PTC淋巴结转移组和无转移组多因素分析
3 讨论
随着甲状腺癌的发病率和检出率的逐渐上升,人们对PTC的关注度增加,每年对甲状腺进行健康体检的人数也逐渐增加。PTC患者多无明显的临床症状,常于健康体检超声检查发现,病变较大者也可通过触诊发现。超声检查具有可重复性强、无辐射、性价比高的特点,目前被认为是PTC及颈部淋巴结转移的首选检查方法。李宁等[3]研究发现,常规超声、实时剪切波弹性成像、超声造影及这3种超声方法联合构建的多模态超声诊断对PTC的误判率分别为33.9%、19.4%、37.6%、7.0%;多模态超声的灵敏度、特异度、准确率分别为88.5%、99.0%、94.1%。1项对150例甲状腺微小癌的研究结果显示,MRI与螺旋CT分别诊断准确率为96.00%、86.67%,故可将MRI作为补充检查方法[4]。对疑似PTC者,还可通过粗针穿刺组织学检测或细针抽吸细胞学检查进一步确诊。基因检测也可提高PTC的诊断准确性及改善患者的预后,BRAF基因突变及RET/PTC克隆性重排对诊断PTC有较高的价值,BRAF V600E基因的抑制剂可有效治疗PTC[5]。目前在PTC的治疗方面尚存在争议,部分学者认为PTC恶性程度不高,应用主动监测替代手术治疗[6];另有学者认为,PTC转移的淋巴结与PTC类似均有“惰性”特征,行随访观察即可[7]。部分PTC具有侵袭性,淋巴结有潜在远处转移的风险,预防性行颈部转移淋巴结清除可避免二次手术伤害及不良预后的发生。
PTC颈部淋巴结转移常累及I~Ⅵ区,多通过术前超声检查进行评估,浅表的、较大淋巴结可通过触诊发现。亚急性甲状腺炎、桥本甲状腺炎、腮腺炎等均可引起颈部淋巴结反应性增大。对于淋巴结直径<5 mm或部分反应性肿大淋巴结、淋巴结结核等,常规超声难以鉴别其良恶性,可通过超声造影和穿刺活检进一步明确诊断。因PTC手术无需常规行淋巴结清扫,本研究术后随访过程中仅发现13例病理提示颈部淋巴结转移,术前超声诊断8例,阳性符合率约61.5%。于波洋等[8]对161例PTC颈部淋巴结转移的研究结果显示,术前超声诊断中央区转移阳性符合率为42.9%,颈侧区阳性符合率为68.3%。1项荟萃分析结果显示,超声对中央区转移淋巴结的阳性符合率为33%,颈侧区的阳性符合率为70%[9]。日本1项前瞻性研究对235例PTC患者行预防性颈部淋巴结清扫,随访发现中央区淋巴结转移率高达95.8%,同侧颈侧区达83.3%[10]。由此可见,术前明确是否有颈部淋巴结转移具有重要的临床价值。
常规超声对PTC颈部淋巴结转移的诊断阳性符合率不高。刘振华等[11]通过回顾性分析研究发现,超声弹性成像联合超声造影诊断PTC颈部淋巴结转移的敏感度、特异度及准确率分别为94.0%、89.0%和90.8%。对术前不能明确诊断的淋巴结还可通过粗针组织学活检和细针穿刺细胞学活检进一步确诊。细针穿刺吸入细胞检测胸腺素对淋巴结转移准确性较高。但颈部淋巴结活动性较大,对于位置较深、位于颈部大血管旁的淋巴结穿刺困难,易引起出血、水肿等不良反应;且颈部细小神经丰富,迷走神经、喉返神经、喉上神经显示不清,易引起损伤,特别是喉返神经、喉上神经被损伤后可引起声嘶、发声困难、吞咽疼痛、音调降低、发声易疲劳等不良反应[12]。
淋巴结转移可能影响PTC患者的预后。本研究结果显示,男性、肿瘤紧邻气管/血管、被膜不完整以及肿瘤恶性特征数量与淋巴结转移相关,故针对有上述危险因素的PTC患者可行预防性淋巴结清扫。年龄、肿瘤个数、位置、最大径、边界、有无砂砾样钙化、纵横比等虽显示与淋巴结转移无明显相关性,但恶性特征如边界模糊、砂砾样钙化、纵横比>1等显示越多越容易引起颈部淋巴结转移。
本研究的不足之处为样本量较小,尚需大样本量进行前瞻性分析,对淋巴结转移手术清除及选择保守随访观察的结局进行长时间追踪比较研究。
PTC虽具有“惰性”特征,但也要注意防范淋巴结转移的情况,尤其注意Ⅵ区淋巴结。术前应用超声检查评估颈部淋巴结情况,并分析PTC肿瘤超声声像图特征,尤其针对男性、被膜不完整、紧邻气管/血管以及肿瘤恶性特征数量较多时,应充分预估颈部淋巴结的转移,为临床手术考虑是否进行淋巴结清扫提供参考依据。

