系统性红斑狼疮误诊为急性胃肠炎1例
魏向平, 严利君,李兆勇,吴美娜,蔡明江
系统性红斑狼疮( systemic lupus erythematosus,SLE)是一种由自身免疫功能紊乱引起的,以免疫性炎症为突出表现的弥漫性结缔组织病。SLE患病率为20/10万~150/10万,男女比例1∶9。SLE临床表现异质性较大,多呈现多器官受累,以发热、皮疹、浆膜炎、关节痛等表现为常见。以胃肠道病变为首发或主要表现的SLE早期甄别困难,易误诊漏诊,有研究发现其误诊率高达88.6%。近年来随着诊断和治疗手段的进步,SLE的误诊率已大幅下降,患者的生存率得到明显提高。尽管如此,以胃肠道病变为首发或主要表现的SLE误诊仍不少见,平均误诊时间4.2个月,单次误诊52%,多次误诊,甚至可达48%。笔者近期收治1例以主因急性胃肠炎就诊的SLE患者,现总结报道如下。
1 病例报告
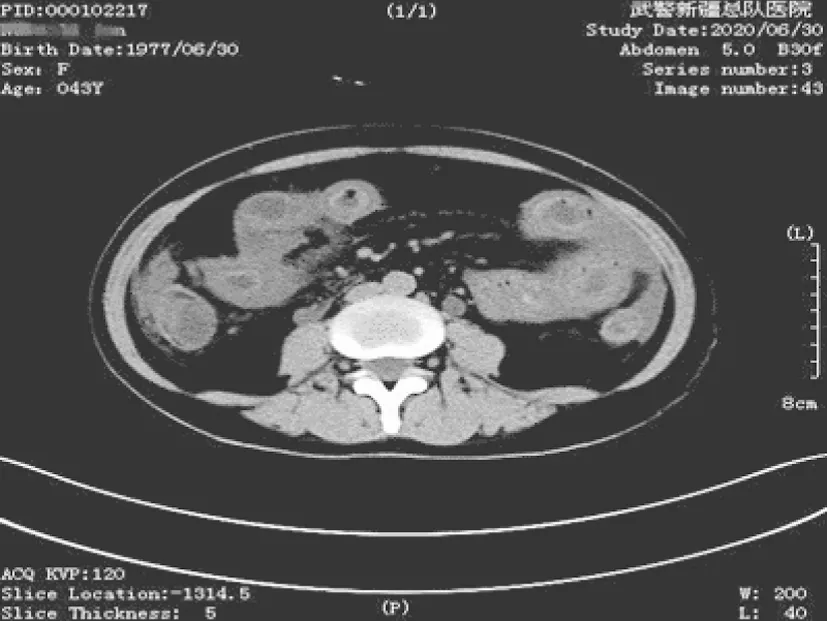
患者,女,43岁,主因“恶心、呕吐、腹痛、腹泻4 d”于2020-06-29以“急性胃肠炎”入院。患者呕吐5~6次/d,为胃内容物,腹泻15~20次/d,黄色水样便,急诊以“急性胃肠炎”收住。1个月前曾因咽痛、发热就诊外院,诊断“急性扁桃体炎”,此后出现双侧肩、肘等多关节疼痛,无关节红肿,伴每日晨僵持续4~5 h,经中药治疗(具体不详),自觉关节疼痛、晨僵略有缓解。入科查体:体温36.2 ℃,全身皮肤无皮疹及皮下结节,未见口腔溃疡,心肺查体未见明显异常,腹部平坦,未见胃肠型和蠕动波,全腹软,略显饱满,脐周压痛,无反跳痛及腹肌紧张,肝脾肋下未触及,移动性浊音(+),肠鸣音1次/min,四肢关节未见异常。入院后查血常规:白细胞(WBC)7.8×10/L,中性粒细胞占比(NEUT%)78.3%。C反应蛋白(CRP) 16.75 mg/L。便常规提示:黄色稀便,镜检无红白细胞,潜血阴性。电解质:K3.2 mmol/L。肝功能:血清白蛋白(ALB)29.8 g/L;血清葡萄糖(GLU)6.50 mmol/L。术前监测:纤维蛋白降解产物(P-FDP)20.3 mg/L,D-二聚体(D- Dimer) 8.32 mg/L;血淀粉酶、腹部超声未见明显异常。腹部立位片:肠腔可见部分积气,未见气液平征象。全腹CT提示:小肠肠壁水肿明显,可见全层增厚(图1),考虑腹腔、盆腔内炎症改变,腹腔及盆腔积液。综合以上初步诊断:急性胃肠炎、电解质紊乱(低钾血症)、低蛋白血症、腹腔积液原因待查。
给予禁食、左氧氟沙星抗感染、支持等治疗。入院第3天复查血常规:WBC 19.07×10/L,N% 74.3%。考虑患者WBC及NEUT%较前升高,联用头孢曲松钠静滴加强抗感染。并加用低分子肝素0.4 ml,1次/12 h,皮下注射,人血白蛋白10 g/d静脉输入,并酌情利尿,纠正低蛋白血症,减轻腹水。入科后第5天行腹腔穿刺,腹水黄色清亮,李凡他试验弱阳性,WBC 270×10/L,中性粒细胞占比32.2%,淋巴细胞占比67.8%,红细胞0~2/HP;腹水生化:LDH 463 U/L,腹水总蛋白 48.8 g/L,葡萄糖5.1 mmol/L,腺苷脱氨酶6 U/L。腹水肿瘤系列:CA125 531.37 U/ml,非小细胞肺癌抗原7.21 ng/ml,余正常。考虑急性胃肠炎很少出现炎性腹水同时合并小肠全层炎症、低蛋白血症,故不考虑单纯感染性胃肠炎,而怀疑存在结缔组织病的可能,遂检测抗核抗体谱、红斑狼疮相关抗体、抗中性粒细胞胞浆抗体。入科第10天晚间突然出现发热,体温最高达39.2 ℃,同时伴有头晕,余无不适主诉。查体:胸背部出现斑丘疹,境界清,压之退色,无瘙痒,咽部无充血,扁桃体无肿大,心肺腹查体均未见明显异常,复查血常规:WBC 2.6×10/L,NEUT% 68.7%,CRP 15.11 mg/L,抗核抗体谱中抗核抗体1∶320(+),抗 dsDNA139,抗nRNP阳性,抗SM抗体弱阳性,抗中性粒细胞胞浆抗体阴性。请风湿免疫科会诊,明确诊断SLE,故转入专科,予以甲基强的松龙80 mg/d静脉滴入,赛能0.2 g,2次/d,口服治疗等,体温迅速控制,病情好转,激素减量,后改为口服,带药出院。
2 讨 论
根据美国风湿病学会(ACR)1997年推荐的SLE分类标准,如符合该标准11项中的4项或4项以上者,在排除感染、肿瘤和其他结缔组织病后,可诊断SLE。本病例出现关节疼痛、皮疹、浆膜炎、白细胞减少、ANA滴度明显升高、抗 dsDNA抗体阳性、抗nRNP阳性、抗Sm抗体弱阳,符合SLE诊断标准。SLE胃肠道病变可出现多种非特异性表现。胃肠炎或系膜血管炎是最常见的表现,其次是蛋白丢失性肠病、急性胰腺炎、浆膜炎(腹膜炎)、假性肠梗阻及其他罕见合并症,如腹腔疾病、炎症性肠病。
感染性胃肠炎与以胃肠炎首发的SLE甄别尤为重要,感染性胃肠炎为常见病、多发病,微生物病原体包括细菌、病毒等多种病原体,其中病毒性胃肠炎发病率最高,能达到90%。病毒性胃肠炎的血常规提示WBC正常或偏低,通过ELISA、RT-PCR等方法能够确定病毒类别,是自限性疾病,病程一般短于两周,治疗上无需使用抗生素,以补充电解质及支持治疗为主。细菌性胃肠炎,临床症状重,多伴有高热,除伤寒外血象白细胞均呈不同程度的升高,需要选择敏感抗生素治疗。
以急性胃肠炎首发的SLE却有以下特点:(1)胃肠炎症状重,尤以腹泻症状为著,每天次数达15~20次,常常难以自控,便常规提示稀便,但无炎性细胞及病原体证据,抗感染、止泻治疗不能很快缓解腹泻症状。(2)SLE肠炎常有腹水,一般为免疫反应累及腹膜导致,重症患者可引起蛋白丢失性肠病,导致低蛋白血症,进而加重腹水及引起全身水肿,此患者短期内血清蛋白下降最低到27.6 g/L,考虑就是蛋白丢失性肠病所致,给予蛋白补充后提高了血清白蛋白含量,稳定了胶体渗透压,避免了患者全身水肿的发生。(3)SLE肠炎其他的伴随症状不典型,但通过仔细问诊还是能发现部分端倪,该患者发病过程中就曾有咽痛、多关节疼痛病史,曾应用非甾体抗炎药物及抗生素不能完全控制。曹文婷等研究报告,大部分SLE患者有皮疹表现,但本例在入院后10 d才出现皮疹。(4)血常规提示WBC变化大,此患者门诊血常规WBC 7.8×10/L,入科后抗生素治疗后反而急剧升高,最高达 19.07×10/L,而后又急剧下降,最低2.31×10/L。(5)腹水虽呈渗出液表现但葡萄糖正常。(6)CA125指标在血清及腹水中均明显升高。(7)影像学有较典型的特点,腹部CT小肠呈现全层增厚,形成“靶环征”,但此征象并非SLE肠炎特异性表现,在缺血性肠病、炎症肠病等也可见。
如何规避SLE胃肠道病变的误诊?笔者认为,要充分了解以急性胃肠炎首发的SLE的特点。如胃肠炎出现腹水、CT呈现靶环征等,应考虑到SLE可能。进一步追问病史、查体并及时完善自身免疫抗体检测,以做好鉴别诊断。

