矛头蝮蛇血凝酶联合高频振荡通气与联合同步间歇指令通气治疗新生儿肺出血疗效比较
陈秋芳,和俊杰,刘雪杰
(新乡医学院附属濮阳市油田总医院儿科,河南 濮阳 457001)
新生儿肺出血(neonatal pulmonary hemorrhage,NPH)是指新生儿肺组织大量出血,且至少波及2个肺叶。NPH属于新生儿疾病常见的危重并发症之一,一般发生于出生后1~3 d或1周左右,发病率约占活产婴儿的1‰~5‰,是导致新生儿病死的主要原因之一。NPH病情发展较迅速,机械通气是降低其病死率的重要措施[1]。同步间歇指令通气(synchronized intermittent mandatory ventilation,SIMV)是呼吸机强制指令通气与患者自主呼吸相结合的通气模式。SIMV可促发患儿机械通气,且患儿在机械通气间期能自主呼吸,可降低有创通气相关并发症发生率[2],是常见医用呼吸机的通气模式。高频振荡通气(high frequency oscillatory ventilation,HFOV)模式是通过高频率的活塞泵将少量气体快速送入和抽出呼吸道,是一种对肺具有保护性的医用呼吸机通气模式。HFOV具有潮气量低、通气频率高的特点,可有效提高肺通气量,减少患儿肺损伤,在NPH、呼吸衰竭的治疗中均表现出良好效果[3]。NPH治疗过程中,若不能及时止血,则会延长机械通气时间,增加感染风险,严重影响患儿预后[4]。矛头蝮蛇血凝酶属于有效止血药物,可使纤维蛋白原生成纤维蛋白单聚体,促进凝血过程[5]。目前,关于NPH的治疗尚无统一的机械通气模式及治疗方案。基于此,本研究比较了矛头蝮蛇血凝酶联合HFOV或联合SIMV治疗NPH的疗效,以期为临床治疗NPH提供参考。
1 资料与方法
1.1 一般资料选择2018年8月至2020年8月新乡医学院附属濮阳市油田总医院收治的NPH患儿为研究对象。病例纳入标准:(1)符合NPH诊断标准[6];(2)有呻吟、发绀、呼吸困难、呼吸不规律、肺部细湿啰音或鼻喉出现血沫等临床表现;(3)经胸部X线检查确诊为NPH;(4)患儿家属签署知情同意书。排除标准:(1)人工损伤、消化道出血或血性羊水误吸引起的肺出血患儿;(2)有呼吸支持禁忌证的患儿;(3)合并心、肾、肝等重要器官严重疾病患儿。本研究共纳入NPH患儿78例,根据治疗方法将患儿分为对照组和观察组,每组39例。观察组:男18例,女21例;胎龄32~43(37.56±3.38)周;年龄35 min~16 d,平均年龄(5.26±3.18)d;出生时体质量1 298~4 135(2 716.58±523.45)g;分娩方式:剖宫产13例,顺产26例;原发病:重度窒息5例,新生儿呼吸窘迫综合征15例,新生儿感染性肺炎10例,胎粪吸入综合征9例。对照组:男20例,女19例;胎龄33~42(36.78±3.52)周;年龄41 min~15 d,平均年龄(5.89±4.78)d;出生时体质量1 364~4 058(2 711.21±520.26) g;分娩方式:剖宫产16例,顺产23例;原发病:重度窒息4例,新生儿呼吸窘迫综合征16例,新生儿感染性肺炎11例,胎粪吸入综合征8例。2组患儿的性别、胎龄、年龄、出生时体质量、分娩方式、原发病比较差异无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会审核批准。
1.2 治疗方法2组患儿均在治疗原发病的基础上注意保暖,常规纠正酸中毒和限制输液量,给予营养支持,对肺出血导致贫血的患儿输新鲜血,并保证心血管功能稳定,上呼吸机时先尽量吸净口咽部血性分泌物。对照组:患儿在常规治疗基础上使用MAQUET-servo-i型呼吸机(德国西门子股份公司)以SIMV模式联合矛头蝮蛇血凝酶治疗;呼吸机初调参数:呼吸频率 30~40次·min-1,吸气时间 0.3~0.5 s,吸入气氧体积分数(fractional concentration of inspired oxygen,FiO2) 21%~52%,吸气峰压(peak inspiratory pressure,PIP) 15~20 cm H2O(1 cm H2O=0.098 kPa),呼气末正压(positive end-expiratory pressure,PEEP) 4~7 cm H2O,氧流量 2~10 L·min-1;治疗过程中根据脉搏血氧饱和度(percutaneous oxygen saturation,SpO2)调整呼吸机参数,当FiO2<0.40,平均气道压<8 cm H2O,PEEP>3 cm H2O时,可将呼吸机撤离。观察组:患儿在常规治疗基础上使用SLE5000型呼吸机(英国SLE 有限公司)以HFOV模式联合矛头蝮蛇血凝酶治疗;呼吸机初设参数:频率9~15 Hz,振幅 0级,平均气道压 15~20 cm H2O;持续增加呼吸机振幅,直至观察到患儿胸廓出现明显震动后停止,并根据患儿实际情况及时调节相应参数,当FiO2<0.40,平均气道压<8 cm H2O,PEEP>3 cm H2O时,可将呼吸机撤离。2组患儿在使用呼吸机过程中,将注射用矛头蝮蛇矛头蝮蛇血凝酶(蓬莱诺康药业有限公司,国药准字H20041419)0.5 kU与生理盐水混合配制成2 mL注射液,取1 mL注入气管导管至肺表面,另取1 mL给予患儿静脉推注,当患儿肺部细湿啰音消失,气管内无血性液体吸出时停止使用。
1.3 观察指标(1)记录2组患儿肺出血停止时间、呼吸机使用时间、住院时间。肺出血停止标准[7]:患儿气管内无血性液体吸出,血气分析指标正常,胸部X线检查提示两肺透光度增强。(2)呼吸力学指标:分别于治疗前后使用MAQUET-servo-i型呼吸机(德国西门子股份公司)检测2组患儿的呼吸频率(respiratory rate,RR)、潮气量(tidal volume,VT)、PIP、呼吸系统顺应性(compliance of the respiratory system,Crs)。(3)血气分析指标:分别于治疗前后抽取2组患儿动脉血2 mL,使用EG-800血气分析仪(深圳康立生物医疗有限公司)检测动脉血二氧化碳分压(partial pressure of carbon dioxide in artery,PaCO2)、动脉血氧分压(partial pressure of oxygen,PaO2)、动脉血氧饱和度(arterial oxygen saturation,SaO2)、氧合指数(oxygenation index,OI)。(4)并发症及病死率:治疗期间及治疗结束后1个月内,统计2组患儿病死情况及并发症(包括气漏、气胸、呼吸机相关性肺炎、脑室内出血等)发生情况,并计算2组患儿的病死率和总并发症发生率。
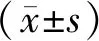
2 结果
2.1 2组患儿肺出血停止时间、呼吸机使用时间、住院时间比较结果见表1。观察组患儿肺出血停止时间、呼吸机使用时间、住院时间均显著短于对照组,差异有统计学意义(P<0.05)。
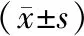
表1 2组患儿肺出血停止时间、呼吸机使用时间、住院时间比较
2.2 2组患儿治疗前后呼吸力学指标比较结果见表2。治疗前和治疗后,对照组与观察组患儿的RR、VT、PIP、Crs比较差异无统计学差异(P>0.05)。 2组患儿治疗后的RR、PIP均显著低于治疗前,VT、Crs均显著高于治疗前,差异有统计学意义(P<0.05)。
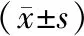
表2 2组患儿治疗前后呼吸动力学指标比较
2.3 2组患儿血气分析指标比较结果见表3。治疗前,2组患儿的PaCO2、PaO2、SaO2、OI比较差异无统计学意义(P>0.05)。2组患儿治疗后的PaCO2显著低于治疗前,PaO2、SaO2、OI均显著高于治疗前,差异有统计学意义(P<0.05)。治疗后,观察组患儿的PaCO2显著低于对照组,PaO2、SaO2、OI均显著高于对照组,差异有统计学意义(P<0.05)。
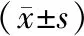
表3 2组患儿治疗前后血气分析指标比较
2.4 2组患儿并发症发生率和病死率比较结果见表4。2组患儿病死率比较差异无统计学意义(P>0.05)。观察组患儿总并发症发生率显著低于对照组,差异有统计学意义(P<0.05)。
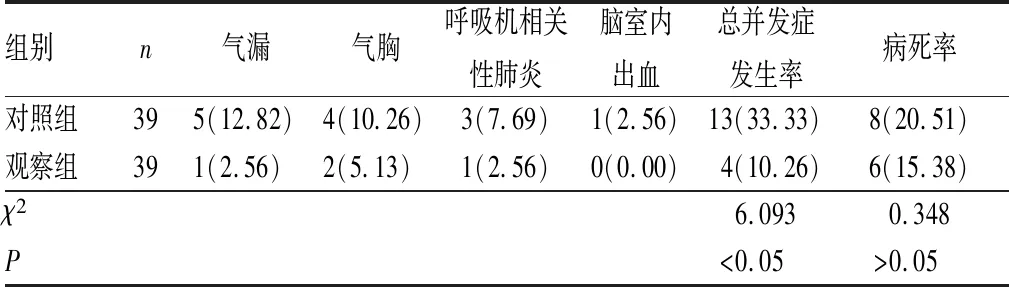
表4 2组患儿并发症发生率和病死率比较
3 讨论
NPH的病因和发病机制较复杂,且早期诊断比较困难,通常确诊时已失去了最佳救治时机[8]。有研究表明,影响NPH发生的因素包括围生期缺氧、严重感染、寒冷损伤和(或)低体温、早产和(或)低出生体质量,这些影响因素可引起肺动脉高压,造成肺毛细血管通透性升高,最终导致肺出血[9-10]。虽然矛头蝮蛇血凝酶等止血药物能降低NPH的病死率,但机械通气仍是NPH抢救中关键性的治疗措施[11]。NPH发生时,患儿常因缺氧、氧化应激等引起支气管、肺泡和毛细血管受损,肺顺应性差;不适当的机械通气手段如高通气压力维持血氧、长时间依靠高浓度氧疗等,不仅易造成肺损伤及支气管肺发育不良,还可能导致其他一系列并发症[12]。因此,正确使用机械通气对于挽救NPH患儿生命具有重要意义。
气管插管机械通气是目前治疗NPH的常规方法,虽能有效缓解患儿肺出血症状,但气管插管机械通气存在较多并发症,严重影响患儿远期预后[13]。随着医疗技术的进步与发展,呼吸机的无创呼吸支持模式在临床中被广泛应用,包括SIMV和HFOV模式。SIMV模式在持续气道正压通气基础上增加了同步间歇正压,可与患者自主呼吸保持良好同步性,减少人机对抗,防止过度通气的发生,有效减少呼吸做功及呼吸支持相关并发症,在新生儿呼吸窘迫综合征等疾病的治疗中具有广泛应用[14]。姚和平等[15]研究显示,SIMV在改善呼吸衰竭新生儿血气指标、缩短机械通气时间、减少插管上机及并发症发生等方面显著优于持续气道正压通气,具有良好应用效果,对于促进呼吸衰竭新生儿康复具有重要意义。HFOV是近年来发展的一项新的通气模式,被认为是高频通气中最有效的模式,目前在临床上广泛应用[16]。曹亚芹等[17]研究显示,与常频模式通气比较,HFOV对新生儿胎粪吸入综合征的疗效更显著,可缩短患儿上机时间及住院时间,并可作为常频模式通气失败后的补救措施。但目前SIMV和HFOV在NPH治疗中的临床应用效果尚未完全明确。
目前,临床医生普遍认为机械通气联合止血药物的综合治疗手段是治疗NPH的首选方案,能显著提高NPH的抢救成功率。本研究比较了矛头蝮蛇血凝酶联合HFOV与联合SIMV治疗NPH的效果,结果显示,观察组患儿肺出血停止时间、呼吸机使用时间、住院时间均显著短于对照组,原因可能为HFOV的肺复张模式可使患儿保持一定的平均气道压,从而给予患儿肺泡良好的支撑和最佳的肺容量,避免了因较大压力差和胸廓起伏引起的血压波动及凝血障碍[18]。此外,本研究结果显示,治疗前和治疗后2组患儿的RR、VT、PIP、Crs比较差异无统计学意义;2组患儿治疗后的RR、PIP均显著低于治疗前,VT、Crs均显著高于治疗前;说明2种通气模式联合矛头蝮蛇血凝酶治疗均能有效改善NPH患儿的呼吸力学指标。
NPH发生时患儿肺泡和小气道充满血性液体,使气道阻力大且分布不均,直接导致患儿氧合障碍,极易引起“内窒息”死亡[19]。本研究结果显示,2组患儿治疗后的PaCO2显著低于治疗前,PaO2、SaO2、OI均显著高于治疗前;治疗后,观察组患儿的PaCO2显著低于对照组,PaO2、SaO2、OI均显著高于对照组;即治疗后2组患儿的血气指标均有所改善,且观察组患儿改善程度优于对照组;说明HFOV联合矛头蝮蛇血凝酶治疗能有效改善NPH患儿氧合功能,与廖沛光等[20]研究结论相符。原因可能为,HFOV能以超生理通气频率的振荡产生双向压力变化,使患儿的肺泡重新扩张,阻止肺泡萎陷,使肺内气体分布均匀,改善通气/血流比值,进而改善氧合功能[21]。
本研究结果显示,观察组患儿总并发症发生率显著低于对照组,这可能是因为HFOV使呼吸道压力较低,从而可避免肺气压伤,减少肺气漏发生;此外,HFOV模式下患儿可在较低的FiO2和呼吸道压力的条件下进行有效的气体交换,从而避免因高体积分数吸氧所导致的相关并发症[22]。
综上所述,矛头蝮蛇血凝酶联合HFOV或联合SIMV治疗NPH均显示出良好效果,矛头蝮蛇血凝酶联合HFOV在缩短患儿病程、改善患儿血气指标及减少并发症发生率方面效果更显著。

