磁共振水脂分离mDixon技术对胸腺瘤、胸腺增生和胸腺囊肿的鉴别诊断
杨晶,高艳,单艺,李琼阁,赵澄,卢洁*
1.首都医科大学宣武医院放射与核医学科,北京 100053;2.磁共振成像脑信息学北京市重点实验室,北京 100053;*通信作者 卢洁 imaginglu@hotmail.com
胸腺瘤是最常见的胸腺上皮细胞瘤,男女发病比率几乎相等,尽管胸腺瘤生长缓慢,但可能会侵犯周围胸膜和心包膜,远距离转移少见。患者可能表现为系统性症状和副肿瘤综合征,如重症肌无力、低丙球蛋白血症和纯红细胞再生障碍,仅30%~50%的胸腺瘤患者表现为重症肌无力[1]。纵隔检查多采用胸部CT平扫和强化检查完成,但两者很难对纵隔占位的性质给出明确诊断。当囊肿合并出血和炎症时,囊腔内CT值升高,容易误诊为肿瘤[2],实性肿物也可能在注射完造影剂后未出现强化反应,误诊为囊肿[3]。正常的胸腺组织和胸腺增生很难通过CT图像观察到,而MRI的T1WI、T2WI比CT可观察到更多解剖细节[4-6],为鉴别正常胸腺组织和增生以及胸腺肿瘤提供更可靠的依据[7-10]。随着MRI技术的不断发展,胸部MRI越来越多地用于观察纵隔肿物。水脂分离mDixon技术利用人体水分子和脂肪分子中氢质子进动频率的差异,可以同时获得T1正反相位图像,计算得到水像和脂像。本研究拟通过计算信号强度指数(signal intensity index,SⅡ),探讨MRI mDixon技术对胸腺瘤、正常胸腺与增生和胸腺囊肿间的鉴别诊断价值。
1 资料与方法
1.1 研究对象 前瞻性纳入2017年1月—2020年1月首都医科大学宣武医院胸腺病变患者36例,排除2例未进行手术获得病理结果患者、1例胸腺病变伴中心型肺癌患者、1例侵袭型胸腺瘤患者,共纳入32例,男22例,女8例;年龄35~72岁,平均(53.2±10.7)岁,所有患者均通过CT检查初步确定为胸腺病变,3 d内同时进行胸部MRI扫描。术后病理证实单纯性胸腺瘤12例,胸腺瘤伴胸腺增生8例,胸腺瘤病理结果均为A、AB、B1和B2型;单纯性胸腺增生4例,胸腺囊肿伴增生1例;单纯性胸腺囊肿7例;共41个胸腺占位,将所有胸腺占位分为3组:胸腺瘤20个、胸腺增生13个(含单纯性胸腺增生4个,胸腺囊肿伴增生1个和胸腺瘤伴增生8个)、胸腺囊肿8个。本研究经本院医学伦理委员会批准,并签署患者知情同意书。
1.2 仪器与方法 胸部MRI检查采用3.0T(VERIO,Siemens)MRI扫描机。T2WI采用TSE序列,脂肪抑制SPAIR,TR 4 460 ms,TE 89 ms,两期屏气扫描,轴位。T1WI采用3D Dixon双回波GRE化学位移成像,TR 5.47 ms,TE 2.45 ms,FOV 380×285屏气扫描方式,得到T1正向位、T1反向位、水相和脂相的轴位图像。
1.3 图像评价 MRI图像的调阅、判读和测量在Siemens Leonardo工作站进行。由1名具有5年工作经验的主治医师采用盲法,首先对胸腺瘤、胸腺增生和胸腺囊肿的T2fs图像、T1正反相位图像上病变的信号特点做出主观评价;再参考T2fs图像,测量32例患者所有胸腺病变的信号强度,并保证在正反相位上同层面、同位置和同大小。感兴趣区依据病灶大小而定,大小为2~5 mm2,排除脂肪组织、坏死、炎症和钙化[11]。胸腺增生患者正反相位的感兴趣区选取在T2抑脂图像上表现为条索状高信号的位置,避开肿瘤和囊肿[12]。根据公式(1)计算患者SⅡ。参考病理结果,分别计算胸腺瘤、胸腺增生和胸腺囊肿的SⅡ。
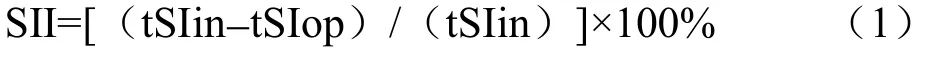
其中,tSIin为病灶在正相位信号的强度,tSIop为病灶在反相位信号的强度。
1.4 统计学分析 采用SPSS 20.0软件,不符合正态分布的计量资料以M(Q1,Q3)表示,组间比较采用Kruskal-WallisH检验,差异有统计学意义者进行两两比较,P<0.05表示差异有统计学意义。
2 结果
2.1 图像主观评价结果 胸腺瘤、胸腺增生和胸腺囊肿在T2fs上均呈高信号或中等偏高信号(图1)。胸腺瘤、胸腺增生和胸腺囊肿在T1正反相位图上均有信号缺失,其中胸腺瘤和胸腺增生信号缺失程度很难用视觉观察进行比较。胸腺囊肿信号缺失程度有高有低(图2)。
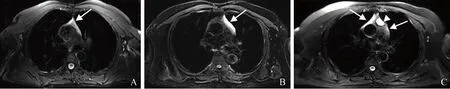
图1 T2fs图像。A.男,54岁,胸腺瘤,胸腺瘤影像中等偏高信号(箭);B.男,54岁,胸腺增生,胸腺增生影像高信号(箭);C.男,48岁,胸腺囊肿伴胸腺增生,胸腺囊肿影像高信号(箭头),胸腺增生影像中等偏高信号(箭)。以上病变在T2fs均呈高信号或中等偏高信号
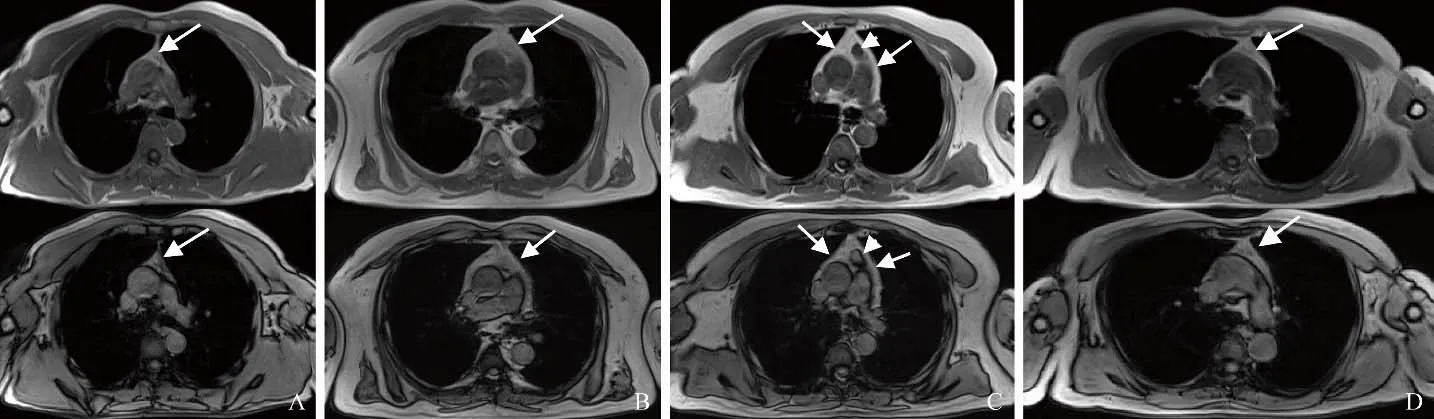
图2 A. T1(上图为正向位,下图为反向位),男,54岁,胸腺瘤中等信号(箭);胸腺瘤信号缺失不明显;B. T1(上图为正向位,下图为反向位),男,54岁,胸腺增生高信号(箭),胸腺增生信号缺失不明显;C. T1(上图为正向位,下图为反向位),男,48岁,胸腺囊肿稍低信号(箭头)伴增生高信号(箭),增生信号缺失中等,囊肿信号缺失明显;D. T1(上图为正向位,下图为反向位),女,62岁,胸腺囊肿,囊肿中等偏高信号(箭),其信号缺失不明显
2.2 图像客观评价结果 胸腺瘤、胸腺增生和胸腺囊肿的SⅡ分别为3.15(−8.45,7.93)%、44.48(38.07,44.49)%、−6.96(−35.06,15.67)%,差异有统计学意义(H=22.422,P=0.000)。胸腺瘤和胸腺增生的SⅡ比较,差异有统计学意义(P=0.000);胸腺瘤和胸腺囊肿比较,差异无统计学意义(P=1.000);胸腺增生和胸腺囊肿比较,差异有统计学意义(P<0.001)。
3 讨论
3.1 水脂分离图像评价方法 水脂分离正相位是传统的T1WI,反向位特点是水脂混合组织信号明显衰减,其减低程度超过频率选择饱和法脂肪抑制技术,而纯脂肪组织信号一般无衰减,并且图像上周围富有脂肪组织信号的器官会出现勾边效应[13]。临床上诊断医师多采用视觉评价,很难发现少量的脂肪信号衰减,既往研究发现视觉评价2例胸腺增生患者正反相位上无明显信号衰减,但是客观评价有7.8%~12.7%的信号缺失[14]。本研究也发现依靠视觉很难比较胸腺瘤、胸腺增生和胸腺囊肿信号衰减程度。较早客观评价的研究扫描多采用单回波2D序列,通过计算化学转移率(the chemical shift ratio,CSR)判断正反相位信号减少程度。有研究发现胸腺增生患者反向位相比正向位信号减少,平均CSR=0.614,胸腺瘤的正反相位无信号减少,平均CSR=1.026[14];本研究发现胸腺瘤正反相位信号有衰减,中位SII为3.15(8.45,7.93)%,与CSR相比,SII鉴别诊断的敏感性可能更高。此外,CSR需要测量背景信号(脊柱旁肌肉或胸大肌)强度,增加诊断医师的工作量,降低了诊断速度[12]。
3.2 mDixon技术图像分析和研究进展 mDixon采用双回波3D序列,较传统序列的图像质量更高,克服了T2衰减和层间干扰[12],扫描时间仅为17 s,既往研究发现在儿童膝关节MRI上,mDixon较传统序列能够更好地抑制脂肪信号,观察半月板和韧带(P=0.02)[15]。正反相位信号减少程度通过计算SⅡ,不用计算背景信号,明显提高了医师的诊断速度。水脂分离mDixon技术用于观察唾液腺[16]和脂肪肝[17],诊断心肌梗死[18]和前列腺癌[19]已有很多研究报道,目前其应用于胸部MRI检查尚未普及,既往有个案报道mDixon可以更好地观察纵隔软组织,确诊胸腺脂肪瘤,从而避免误诊为胸腺脂肪肉瘤和畸胎瘤[20]。
3.3 胸腺瘤、胸腺囊肿和胸腺增生SⅡ的差异 本研究发现,胸腺瘤SⅡ与胸腺增生SⅡ有显著差异,表明胸腺瘤较胸腺增生脂肪含量明显减少,与胸腺瘤组织细胞异型性增生和血管增生的病理结果相符。胸腺囊肿的SⅡ为−35.06%~15.67%,可能是由于囊肿内的液体成分中含有炎症、血液、蛋白质等因素,导致其SⅡ值变化幅度较大,近年研究发现扩散加权成像(DWI)可以鉴别纵隔囊肿和实性肿物,在高b值DWI图像上,与实性肿物的信号强度相比,囊肿的信号强度明显减少,其ADC值分别为(3.67±0.87)×10−3mm2/s和(1.46±0.50)×10−3mm2/s(P<0.001)[21]。DWI为囊肿和胸腺瘤的鉴别诊断提供了可能。
3.4 本研究的局限性 胸腺增生患者部分选取胸腺瘤伴胸腺增生和胸腺囊肿伴胸腺增生的图像,主要是由于成人胸腺组织均退化成脂肪组织在MR图像上很难观察到,而纳入的单纯性胸腺增生较少。今后需要扩大样本量进一步研究,并结合技术区分胸腺瘤及胸腺囊肿。
总之,MR水脂分离mDixon技术通过计算SⅡ可以为胸腺瘤和胸腺增生、胸腺增生和胸腺囊肿的鉴别诊断提供帮助。

